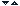 | Alimentatie | Asistenta sociala | Frumusete | Medicina | Medicina veterinara | Retete |
ASISTENTA MEDICALA
INGRIJIRI SPECIALE ACORDATE PACIENTULUI CU INFARCT MIOCARDIC ACUT
PLANUL LUCRARII
I. MOTIVATIE
II. INTRODUCERE
III. MORFOPATOLOGIA INFARCTULUI MIOCARDIC ACUT
IV. INGRIJIREA PACIENTILOR CU I.M.A
Diagnosticul clinic
Simptomatologia de debut
Diagnosticul diferential
Examenul general
Investigatii
EKG
de laborator
hematologice
imunologice
radiologice invazive
Tratament
preventiv
curativ
Atitudinea post I.M.A.
Preventia secundara
Ingrijiri generale
Ingrijiri specifice si de recuperare
V. STUDII PE CAZURI
VI. ANEXE
VII. CONCLUZII
VIII. BIBLIOGRAFIE SELECTIVA
I. MOTIVATIE
Lucrarea de fata abordeaza un subiect de mare actualitate, infarctul miocardic acut (I.M.A.) fiind unul dintre cele mai frecvente diagnostice in multe tari ale lumii, inclusiv in Romania. Numai in Statele Unite se produc in fiecare an aproximativ 1,5 milioane de infarcte miocardice, in Romania infarctul miocardic reprezentand o boala cu incidenta tot mai mare.
Pe plan mondial cercetarea I.M.A. este in continua evolutie, ajungandu-se la progrese remarcabile in ceea ce priveste diagnosticul si tratamentul. Astfel a scazut cu 25% riscul de infarct recurent, AVC sau a mortalitatii cardiovasculare. Totusi, se apreciaza ca 1 din fiecare 25 de pacienti care supravietuiesc la spitalizarea initiala moare in primul an dupa I.M.A.
II. INTRODUCERE
Lucrarea de fata este structurata in patru capitole, primele trei teoretice, iar ultimul capitol a luat in considerare trei studii clinice.
S-a pornit de la anatomia arborelui coronarian normal, morfopatologia si fiziopatologia modificarilor coronariene si a miocardului in I.M.A., realizandu-se totodata si o clasificare a tipurilor de infarct miocardic. Partea a doua a urmarit in detaliu elementele legate de ingrijirea pacientilor cu I.M.A. In acest demers, s-a avut in vedere o serie de aspecte privind diagnosticul clinic si diferential, simptomatologia, examenul general precum si investigatiile, tratamentul si ingrijirile in I.M.A.
Ultimul capitol al lucrarii, cel mai extins, a avut in vedere analiza a trei studii de caz reprezentative ale unor pacienti internati la Spitalul Colentina in Sectia de cardiologie, avand varste si medii socio-profesionale diferite, respectiv o tipologie si manifestare diferita a infarctului miocardic, fapt ce a necesitat alegerea anumitor tratamente si ingrijiri specifice.
III. MORFOPATOLOGIA INFARCTULUI MIOCARDIC
Anatomia arborelui arterial coronarian normal
Aparatul cardiovascular este alcatuit din inima si arborele circulator. Inima este un organ muscular, cavitar, situat in mediastin (etajul inferior), intre cei doi plamani, deasupra diafragmului, fiind invelita intr-un sac fibroseros numit pericard ( fig ). Inima are varful orientat inferior, la stanga, in jos si inainte, iar baza orientata superior, la dreapta si inapoi, prezentand trei fete numite sternocostala, pulmonara si diafragmatica.
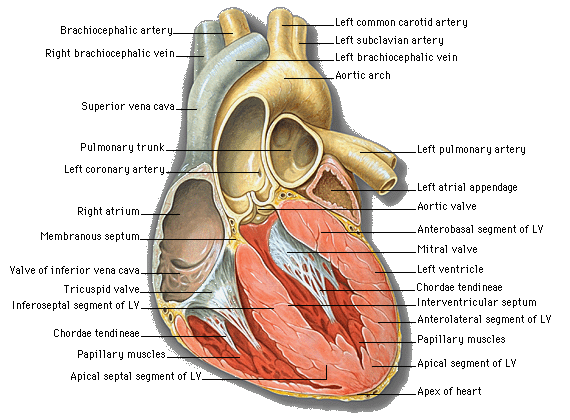
Fig. 1 Anatomia cordului
Inima are rol de pompa, fiind formata din doua cavitati asezate superior (atriul drept si atriul stang) separate intre ele prin septul interatrial si din
doua cavitati dispuse inferior (ventriculul drept si ventriculul stang), separate intre ele prin septul interventricular.
Sistemul arterial coronarian al inimii constituie un model anatomo-functional complex, capabil sa furnizeze potential energetic pentru activitatea miocardului. Acesta este constituit din doua retele distincte, dar nu intru totul disjuncte:
- circulatia coronariana stanga
- circulatia coronariana dreapta.
Trunchiul arterei coronare stangi (T.C.S.) isi are originea in sinusul coronar stang al aortei, avand o lungime ce variaza intre cativa milimetri pana la 1-2 cm si un diametru cuprins intre 3 si 6 mm. Din ventriculul drept (V.D.), acesta se divide in artera descendenta anterioara (A.D.A.) si artera circumflexa (A.Cx.).
Artera descendenta anterioara (A.D.A.) masoara la individul adult, in medie, 13 mm, avand un traiect interventricular anterior descendent inspre apexul cardiac si doua ramuri principale (septale si diagonale).
A.D.A. prezinta trei segmente principale:
- proximal, de la bifurcatia T.C.S. pana la originea primei perforante septale;
- mijlociu, distal de prima perforanta septala si apexul cardiac;
- distal, dincolo de segmentul mijlociu pana la apex, pe care uneori in si inconjoara.
Artera coronara circumflexa (A.Cx.) incepe de la nivelul bifurcatiei sau trifucatiei trunchiului coronarei stangi si trece prin santul atrioventricular stang. Are o lungime medie de 90 mm si un diametru in prima treime de 3 mm.
Circulatia coronariana dreapta
Artera coronara dreapta (A.C.D.) are ostiumul in sinusul coronar drept, deasupra cuspei aortice coronariene drepte si urmeaza un traiect de aproximativ 3 mm in directia santului atrioventricular drept. A.C.D. masoara
in traiectul ei aproximativ 110 mm lungime si un diametru de 4 mm in treimea superioara. A.C.D. prezinta trei segmente:
- orizontal-proximal, intre ostiumul coronarian drept si jumatatea distantei intre ostium si marginala cordului;
- vertical-mijlociu, pana la marginea acuta a cordului;
- orizontal-distal, in santul atrioventricular drept posterior, de la marginala acuta a cordului pana la originea descendentei posterioare.
Irigarea structurilor anatomice ale inimii
Artera coronara dreapta asigura vascularizatia exclusiva a atriului drept si iriga aproape integral peretele anterior al ventriculului drept.
Artera coronara stanga iriga atriul stang atat prin ramurile sale atriale si prin cele ale arterei circumflexe, cat si prin artera coronara dreapta.
Morfopatologia arterelor coronare in I.M.A.
Leziunile aterosclerotice complicate sunt substatul morfologic obisnuit al I.M.A. in marea majoritate a cazurilor. U neori, I.M.A. are etiologie nonaterosclerotica. Orice stadiu al leziunilor aterosclerotice poate evolua rapid si se poate complica. Obstructia coronariana care conduce la I.M.A. se produce cel mai frecvent la nivelul stenozelor coronariene subcritice decat la nivelul stenozelor semnificative.
La 40% din pacientii cu ocluzie coronariana acuta se evidentiaza existenta circulatiei colaterale, care variaza considerabil la 1-2 saptamani dupa I.M.A.
Morfopatologia miocardului in I.M.A.
Modificarile macroscopice ale I.M.A. sunt vizibile la minim 6 ore de la debut, dar pot fi identificate cu usurinta si dupa 24 ore. I.M. prezinta trei stadii morfopatologice:
- faza acuta (necroza miocardica)
faza de I.M. in evolutie (resorbtie) si
faza de I.M. vechi (cicatrizarea zonei necrozate)
Infarcturile miocardice transmurale presupun necroza intregii grosimi a peretelui ventricular, in timp ce cele nontransmurale implica miocardul intramural sau zona subendocardica si presupun mentinerea unui grad de potenta a arterei responsabile de infarct.
Fiziopatologia modificarilor coronariene in I.M.A.
Etapele care conduc de la formarea placii la accidentul trombotic si apoi la infarctul miocardic acut sunt:
- modificarea reactiilor vasomotorii dependente de endoteliu, a carei importanta este conditionata de nivelul de colesterol, fumat si severitatea leziunilor aterosclerotice
- fragilizarea placii de aterom prin incarcarea cu lipoproteine si celule inflamatorii:
- activarea etapelor initiale de coagulare devenite explozive prin disfunctia endoteliala in timpul ruperii placilor:
- aparitia unui defect la nivelul fibrinolizei fiziologice care nu poate sa opreasca aparitia trombului.
Fiziopatologia modificarilor miocardului in I.M.A.
Ocluzia coronariana determina diminuarea contractilitatii miocardice si cresterea volumului telesistolic (disfunctie sistolica). De asemenea, este afectata complianta venticulara cu deplasare spre stanga a curbei diastolice presiune-volum (disfunctie diastolica). Aceste doua disfunctii determina cresterea presiunii de umplere ventriculara cu aparitia simptomelor de insuficienta ventriculara stanga (I.V.S.).
Ocluzia coronariana asociaza unele forme de miocard: ischemic, necrozat, reperfuzat, siderat, hibernant, preconditionat si miocard remodelat.
Infarctul miocardic poate fi descris pe baza mai multor criterii:
clinice
electrocardiograma (ECG)
biochimice
morfopatologice
OMS recomanda anterior definirea I.M. prin intrunirea a doua din urmatoarele criterii:
clinic: durere toracica tipica de I.M.
crestere enzimatica semnificativa
ECG cu aspect tipic de I.M.
In ultima perioada, progresele in practica clinica, studiile epidemiologice, identificarea unor noi markeri biochimici senzitivi si specifici, dezvoltarea tehnicilor imagistice au permis cunoasterea precisa a I.M. Prin metodele actuale de explorare se poate identifica la pacientii cu angina pectorala severa stabila sau instabila ca avand un mic I.M.
Documentul de redefinire a I.M. elaborat in 1999 la conferinta expertilor ESC (European Society of Cardiology) si ACC (American College of Cardiology), stipuleaza ca termenul de infarct miocardic trebuie folosit impreuna cu aprecieri ale caracteristicilor acestuia care se refera la:
marimea infarctului (cantitatea de miocard "pierdut")
circumstantele de aparitie (spontan sau provocat
intervalul de timp intre debutul necrozei si diagnostic
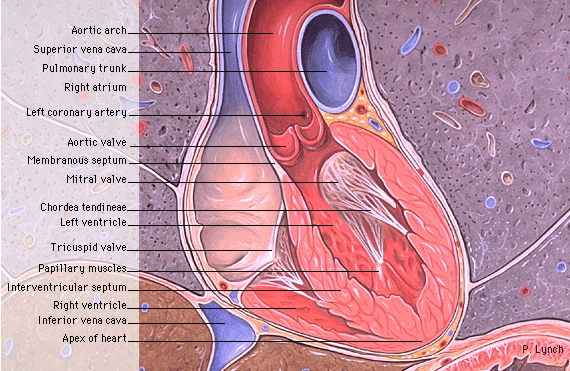
Tipuri de infarct miocardic
IMA anterior
IMA anterolateral
IMA inferior
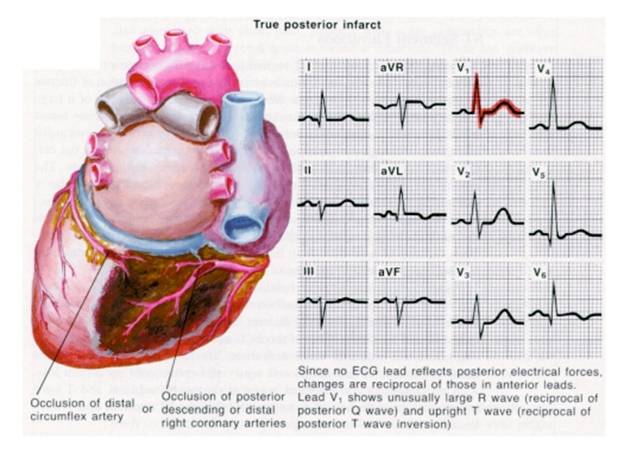
IMA posterior
IMA posterior
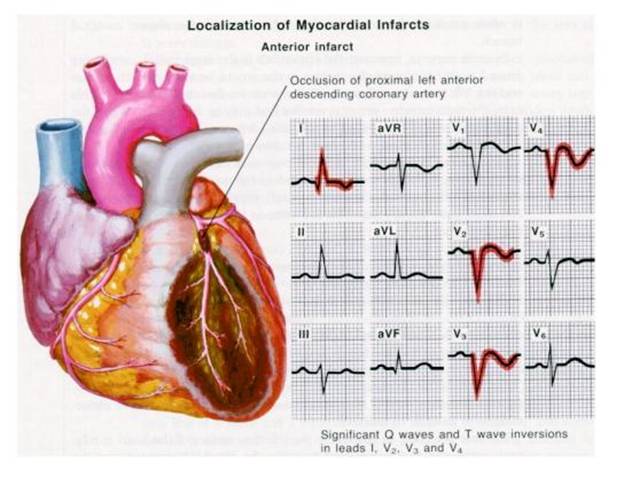
IMA anterior
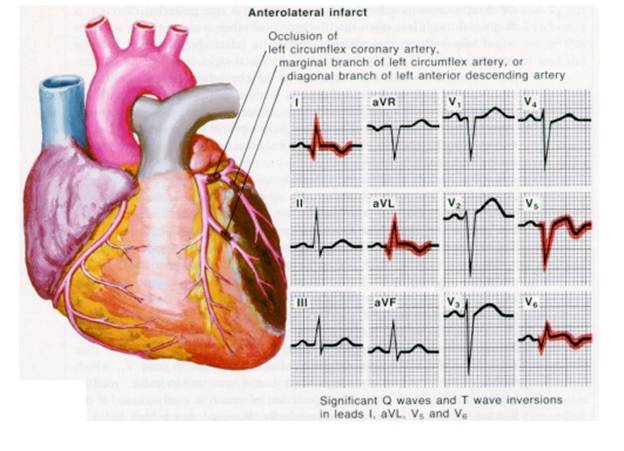
IMA anterolateral
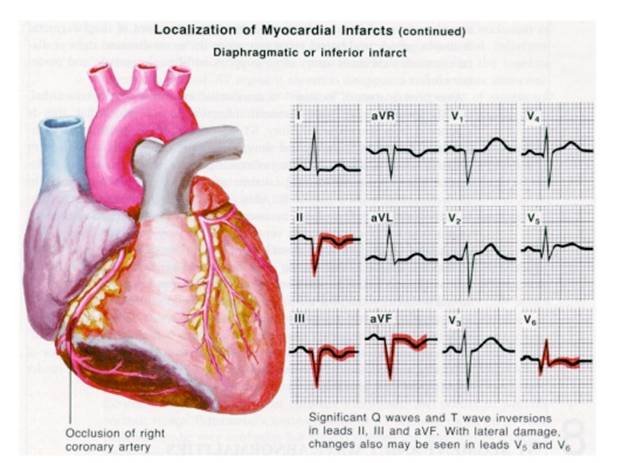
IMA inferior
IV. INGRIJIREA PACIENTILOR CU I.M.A.
Diagnosticul clinic
Infarctul miocardic acut (I.M.A.) este un sindrom clinico-biologic care se manifesta prin necroza ischemica a unei portiuni de miocard, determinata de obstruarea brusca a unei artere coronare.
Diagnosticul de I.M.A. trebuie obtinut rapid si precis, un diagnostic eronat putand avea sechele catastrofale. De cele mai multe ori, diagnosticul de I.M.A.tipic se poate obtine prin interpretarea tiadei clasice: date clinice, ECG, date enzimatice. Diagnosticarea I.M.A. atipic se bazeaza pe probele enzimatice (CK- creatinfosfokinaza, CKMB-mioglobina plasmatica, troponin I), pe diagnosticul diferential de alte afectiuni, evaluarea functiei cardiace si a complicatiilor. Celelalte metode de diagnostic ale I.M.A., prin metode imagistice noninvazive, se bazeaza pe: radiografie, ecocardiografie, explorare radionuclidica. Metodele invazive constau in coronarografie si uneori diagnosticul anatomic.
Importanta anamnezei
Principalii factori de risc pentru aparitia I.M. sunt:
dislipidemia
HTA (hipertensiunea arteriala)
fumat
diabet zaharat
La aproximativ jumatate dintre pacientii cu I.M.A. poate fi identificat cel putin unul din factorii mentionati. Principalul mecanism patogen implicat in producerea necrozei miocardice il reprezinta fisura unei placi ateromatoase, de obicei nestenozante, bogata in lipide, urmata de formarea unui tromb ocluziv la nivelul fisurii.
Unele studii au demonstrat faptul ca efortul fizic intens si stresul pot juca un rol in precipitarea I.M.A. prin ruptura placii. Asemenea infarcte pot fi rezultatul unei cresteri marcante de oxigen, in prezenta unor stenoze coronariene cronice.
I.M.A. poate culmina prin cele doua tipuri de angina instabila, atat in repaus cat si la efort.
Alti factori de risc in producerea I.M.A. pot fi: interventii chirurgicale asociate cu pierderi masive de sange, infectii respiratorii, hipoxia de orice cauza, tromboembolismul pulmonar, hipoglicemia, administrarea de preparate de ergotamina, utilizarea cocainei, simpaticomimeticelor, alergia si rareori, intepaturile de insecte.
Traumatismele pot precipita I.M.A. prin doua mecanisme: contuzia miocardica si hemoragia la nivel miocardic pot afecta o artera coronara,
determinand ocluzia acelui vas.
Tulburarile neurologice (atacurile ischemice tranzitorii sau accidentele vasculare cerebrale) pot determina I.M.A.
S-a demonstrat faptul ca pacientii cu HTA sub tratament cu antagonisti de calciu cu durata de actiune scurta (Nifedipina) si in doze mari prezinta un risc crescut de producere a I.M.A.
Stilul de viata are importanta in producerea I.M.A. prin:
comportament de tip A (agitat, hiperactiv, etc.)
sedentarism
munca extenuanta, fara perioade de relaxare
alimentatia excesiva, bogata in grasimi animale
fumatul
incapacitatea de a face fata unor situatii dificile.
Observatiile efectuate in cadrul diverselor studii au aratat faptul ca persoanele active prezinta un risc redus de boala coronariana.
Ritmul circadian
La momentul debutului, incienta I.M.A. este intre orele 6 si 12 a.m. Momentul de incidenta maxima de la ora 9 a.m. este de trei ori mai mare comparativ cu momentul de incidenta minima, ora 11 a.m. In acelasi interval de timp poate aparea si moartea subita, care are primul varf matinal intre orele 6 si 12 a.m. si al doilea varf, mai putin pronuntat, intre orele 6 si 8 p.m. Mecanismele implicate pentru aceasta distributie temporala nu sunt suficient intelese, fiind explicate prin:
tendinta spre trombogeneza matinala, cand se constata cresterea atat a agregabilitatii plachetare cat si scaderea activitatii fibrinolitice
bioritmurile zilnice endogene: cresterea matinala a tonusului simpatic si a cortizolului plasmatic. Acest lucru a fost demonstrat prin inregistrari Holter ECG (modificari ST-T) si monitor TA.
Aparitia sau agravarea anginei
Prodromul se caracterizeaza prin durere coronariana care precede debutul I.M.A. cu ore sau cu zile, putand sa apara in repaus sau la activitate fizica mai mica decat de obicei, putand fi confundata cu angina instabila. La 10% din pacientii spitalizati pentru angina instabila se produce I.M.A.; aproximativ o treime dintre pacientii spitalizati care se prezinta cu simptome prodromale de angina instabila pot dezvolta I.M.A. dupa 24 ore; la ceilalti, simptomele prodromale apar in ultima saptamana, chiar o luna inaintea debutului I.M.A. Printre alte simptome prodromale se pot mentiona: agravarea unor stari de anxietate, slabiciune generala sau epuizare maxima, dispnee.
Simptomatologia de debut
Simptomul clasic al I.M.A. este durerea toracica de tip coronarian, dar foarte intensa, prelungita si fara raspuns la nitrati.
Debutul clasic
Localizare: de obicei retrosternala, cu extensie in tot toracele anterior si mai ales spre partea stanga; in unele cazuri, in special in I.M.A. inferior, durerea poate debuta in epigastru, simuland diferite afectiuni abdominale care determina confundarea I.M.A. cu diagnosticul de "indigestie".
Rareori, sediul principal al durerii este precordial, dar si atunci se poate distinge o extensie anterioara. Foarte rar, durerea se percepe exclusiv la sediile de iradiere. In situatii neobisnuite durerea este localizata in spate, interscapular.
Iradierea: de obicei spre stanga, in umarul sau membrul superior stang, mai ales la marginea ulnara a bratului stang, producand parestezii la nivelul incheieturii pumnului, mainii si degetelor. Unii pacienti relateaza doar o greutate sau o parestezie la nivelul mainii stangi, asociata cu disconfort retrosternal sau precordial sever
Uneori apare bilateral, in ambii umeri, ambele brate, ambele brate, ambele coate si ambele incheieturi ale pumnului sau la baza gatului, mandibula, interscapular si in epigastru.
Caracterul durerii: de strivire, constrictie, apasare, greutate sau strangere toracica. Ocazional, durerea este descrisa de pacient ca o inabusire, junghi, intepatura de cutit, rana sfredelitoare sau arsura.
Intensitatea durerii : este variabila, cel mai frecvent severa si insuportabila, mai rar de intensitate medie, in 5-10% din cazuri absenta sau dominata de alte simptome.
Durata durerii: mai mare de 20 de minute, ceea ce o diferentiaza de angina pectorala instabila. Frecvent, poate dura de la zeci de minute la ore. Durerea dispare odata cu definitivarea necrozei sau in momentul restabilirii fluxului sanguin in teritoriul infarctului. La pacientii la care se produce reocluzie dupa tromboliza, durerea reapare daca reperfuzia initiala a lasat miocard viabil.
Persistenta peste 24 ore sugereaza:
Reinfarctizarea
Persistenta ischemiei cu necroza instalata in trepte
Pericardita epistonocardiaca
Alt diagnostic dacat infarctul: disectie de aorta, pancreatita, ulcer penetrant, etc.
Rareori, infarctul se poate manifesta prin dureri coronariene sub 20 de minute, dar repetate in cursul aceleiasi zile.
Factorii declansatori: sunt prezenti doar la 50% din cazuri, reprezentati in special de efortul fizic deosebit, de stresul psihic intens sau interventii chirurgicale.
Factorii amelioranti: durerea in I.M.A. nu cedeaza la nitroglicerina sau alti nitrati si nici la analgezice uzuale, este ameliorata doar de opiacee, in special morfina, dar adeseori chiar opiaceele au efect incomplet si tranzitoriu.
Factorii asociati: anxietatea, uneori extrema, este aproape constanta, iar bolnavii sunt cel mai adesea palizi, cu transpiratii intense; hipotensiune; fenomene digestive (greata, varsaturi, diaree, sughit persistent); dispnee si tulburari de ritm (palpitatii, bradicardie, tahicardie); fenomene neurologice (ameteala sau sincopa).
Cand durerea I.M.A. are o localizare epigastrica, tabloul clinic poate fi usor confundat cu cel de colecistita acuta, gastrita sau ulcer peptic.
Dispneea poate deveni manifestarea dominanta in caz de infarct complicat, cu disfunctie de pompa.
I.M. silentios
Aproximativ 20-60% din I.M. nu sunt recunoscute de pacienti, fiind descoperite la controale de rutina ECG ulterioare sau la examenul necroptic. Dintre acestea, aproape jumatate sunt in mod real silentioase, fara ca pacientul sa aiba vreun simptom. Cealalta jumatate isi poate aminti, la o anamneza amanuntita, dupa descoperirea anomaliilor ECG de un eveniment caracterizat de simptome compatibile cu I.M.
Infarctele silentioase sunt descoperite cel mai frecvent la:
pacientii cu diabet zaharat
pacientii cu hipertensiune arteriala
pacientii cu AVC in antecedente
varstnici
pacientii fara angina pectorala in antecedente
Prognosticul pacientilor cu I.M. silentios pare sa fie similar cu cel al pacientilor cu I.M. simptomatic.
I.M.A. cu debut atipic
Principalele forme de debut atipic sunt:
angina pectorala clasica, fara particularitati de durata sau severitate
localizare aipica a durerii
slabiciune intensa
insuficienta cardiaca congestiva de novo sau agravarea unei insuficiente cardiace preexistente
sincopa
manifestari ale sistemului nervos central asemanatoare cu cele din AVC, prin reducerea marcata a debitului cardiac la pacientii cu teroscleroza cerebrala
manie sau psihoza subita
teama si nervozitate
embolizare periferica
indigestie
Debutul I.M. atipic poate fi mascat de:
- aparitia sau dezvoltarea insuficientei cardiace congestive (ICC)
- aparitia unor aritmii severe
- tulburarea profunda a puterii de intelegere
- slabiciune marcata
- pericardita
- AVC
- embolii periferice
a. Diagnosticul diferential
Durerea din I.M.A. poate simula durerea din pericardita acuta, care se asociaza de obicei cu manifestari pericarditice. Este agravata de miscarile respiratorii si tuse si implica deseori umerii, creasta trpezului si gatul.
Durerea pleurala este, de obicei, sub forma de junghi, intepatura de cutit si agravata ciclic la fiecare respiratie.
Embolia pulmonara produce, in general, durere toracica laterala, are deseori caractere de durere pleurala si poate fi asociata cu hemoptizii.
Durerea determinata de disectia de aorta este, de obicei, localizata in centrul toracelui, este foarte severa si descrisa de pacient ca o senzatie de "sfasiere" sau "ruptura". Are intensitate maxima imediat dupa debut, persista mai multe ore si iradiaza frecvent posterior sau la nivelul extremitatilor inferioare. La diferite nivele se poate constata disparitia pulsului. De regula, nu apar modificari ECG (cu exceptia disectiei care intereseaza si arterele coronare).
Durerea ce provine de la nivelul articulatiilor costale si sternale poate fi asociata cu edem si eritem local; este, de obicei, sub forma de junghi si "intepatura" si se caracterizeaza prin tumefactie locala marcata si se accentueaza la digitopresiune.
Diagnosticul diferential al durerii in I.M.A. se face cu:
disectia de aorta
pericardita
stenoza aortica, HTA severa
tulburari digestive
boli pulmonare (pleurezie, pnumotorax, tromboembolism pulmonar)
durerea musculoscheletica, nevralgii intercostale
durerea nphihogena
b. Examenul general
Majoritatea pacientilor cu I.M.A. sunt anxiosi si agitati, avand o expresie faciala anxioasa, spre deosebire de pacientii cu angina pectorala care stau deseori in decubit dorsal, linistiti. Pacientii cu I.M.A. sunt in cautarea unei pozitii antalgice. Ei se maseaza sau se tin deseoro de torace si descriu durerea ca o gheara. Mai rar, bolnavii sunt imobili, necomunicativi, temandu-se ca miscarile le-ar putea face rau.
Dezechilibrul vegetativ se manifesta la debutul I.M.A. prin dominanta simpatica sau prin dominanta parasimpatica. Simpaticotonia apare mai ales in infarctele anterioare si pacientii prezinta transpiratii reci si paloare, ei stau in mod tipic ridicati in pat si au respiratie rapida, superficiala, intre respiratii ei se pot plange de disconfort toracic sau de senzatie de sufocare. Parasimpaticotonia se intalneste in infarctele inferioare si se manifesta prin hipotensiune, bradicardie si fenomene digestive.
Pacientii cu soc cardiogen sunt deseori apatici, tegumentele sunt reci si umede, cu cianoza la nivelul extremitatilor, cianoza severa a buzelor si unghiilor si paloare faciala marcata.
Examenul aparatului cardiovascular
Frecventa cardiaca si ritmul cardiac sunt indicatori foarte importanti ai functiei cadiace in primele ore ale I.M.A.
Ritmul este, cel mai frecvent, regulat, fiind neregulat in I.M.A. complicat, cu aritmii atriale, ventriculare sau tulburari de conducere. Sunt comune extrasistolele ventriculare care apar la peste 55% dintre pacientii evaluati in primele 24 de ore de la aparitia simptomelor.
Frecventa cardiaca poate varia de la o bradicardie marcata la tahicardie regulata sau neregulata, in functie de ritmul existent si de gradul de insuficienta ventriculara stanga. Cel mai frecvent este intalnita tahicardia sinusala la100-110 batai/minut, in formele cu hipersimpaticotonie si ritmul este incetinit dupa calmarea durerii si a starii de anxietate.
Tensiunea arteriala (TA) este, la majoritatea pacientilor cu I.M.A. necomplicat, in limite normale, desi, reducerea volumului,determinat de tahicardie, poate cauza reducerea TA sistolice si cresterea TA diastolice. TA este crescuta in conditii de hipersimpaticotonie si la bolnavii vechi hipertensivi. De remarcat ca la pacientii anterior hipertensivi se normalizeaza temporar TA dupa I.M.A. netratat si creste TA dupa aproximativ 6 luni postinfarct.
TA scazuta reflecta vagotonia, scaderea debitului cardiac la pacientii cu I.M.A. intins si disfunctie ventriculara stanga, deshidratare sau stagnare venoasa dupa administrarea de morfina, nitrati sau ambele.
Pulsul venos jugular
Inaltimea si cotrolul pulsului venos jugular reflecta presiunea diastolica in atriul drept si ventriculul drept. La pacientii cu I.M.A. pulsul venos jugular este normal.
Pulsul carotidian
Palparea pulsului arterial carotidian la un pacient cu I.M.A. aduce date despre volumul/bataie al VS:
un puls slab sugereaza reducerea debitului sistolic
un puls rapid, cu ascensiune brusca, se observa deseori la pacientii cu regurgitare mitrala, cu ruptura de sept interventricular
pulsul alternant reflecta o disfunctie ventriculara stanga severa.
Examenul cordului
Palparea se realizeaza in decubit dorsal. Palparea zonei precordiale poate sa nu deceleze elemente patologice, insa la pacientii cu I.M.A. transmural se regasesc frecvent pulsatii presistolice, sincrone cu zgomotul 4 cardiac, reflectand contractia puternica a atriului stang pentru umplerea VS cu complianta redusa.
Auscultatia
Zgomotele cardiace, in special zgomotul 1, sunt frecvent diminuate si uneori greu decelabile in faza acuta a infarctului, datorita scaderii contractilitatii, intensitatea lor crescand in timpul fazei de convalescenta. Suflurile sistolice, tranzitorii sau persistente, se ausculta la pacientii cu I.M.A. si sunt produse de:
regurgitarea mitrala, secundara disfunctiei aparatului mitral
regurgitarea mitrala severa
ruptura de sept interventricular
suflul sistolic de regurgitare tricuspidiana
Semnele unei cardiopatii preexistente I.M.A. pot fi decelate la examinarea cordului, putand masca semnele obiective enumerate mai sus.
Examenul aparatului respirator
Ritmul respirator este:
obisnuit, in limite normale
pacientii cu edem pulmonar acut (EPA) si insuficienta cardiaca (IC) au o crestere a ratei respiratorii, cu inspir superficial
pacientii cu anxietate extrema au o marcata hiperventilatie
raluri bronsice, la pacientii cu insuficienta ventriculara stanga severa, putandu-se constata frecvent wheezing difuz, prin bronhospasm asociat
Tuse si hemoptizie pot prezenta pacientii cu embolism pulmonar la debutul I.M.A. De asemenea, pot prezenta si semnele unei pneumopatii preexistente sau asociate.
Examenul aparatului digestiv
- este de regula normal; fenomene digestive reflexe pot fi determinate de meteorism abdominal discret, care devine sever la pacientii in soc cardiogen cu ischemie splanhnica
- hepatomegalia de staza dureroasa, cu reflex hepatojugular prezent, apare in special in I.M.A. de VD
- la pacientii cu I.M.A., in special cu localizare inferioara, cu iritarea diafragmului, durerea poate fi localizata in epigastru sau in hipocondrul drept, iar asocierea frecventa cu greata, varsaturi, agitatie si chiar distensie abdominala este interpretata deseori de pacient ca semn de indigastie
- la pacientii cu antecedente ulceroase la care tromboliza, anticoagularea sau aspirina pot produce hemoragii digestive sau reactivarea ulcerului, ambele mascate, de obicei de simptomatologia de baza, trebuie sa li se acorde o atentie speciala.
Examenul aparatului urogenital
- de obicei, normal
- oligoanuria trebuie sa atraga atentia asupra unei hipoperfuzii renale, sindrom de debit cardiac scazut, soc cardiogen.
Examenul neurologic
manifestari neuropsihiatrice la pacientii cu I.M.A.- se produc deseori alterari ale starii emotionale, incluzand negare si depresie
semne neurologice de focar care se pot datora:
unei embolii cerebrale, cu punct de plecare VS
unui infarct cerebral prin hipotensiunea prelungita, la pacientii cu circulatie cerebrala afectata in prealabil de ateroscleroza
hemoragii cerebromeningiene iatrogene, prin tratamentul trombolitic si/sau anticoagulant.
Examenul extremitatilor
cianoza unghiala este frecventa la pacientii cu insuficienta VS severa si, in special, la pacientii cu soc cardiogen
edemul periferic este o manifestare a insuficientei VD si hepatomegalia congestiva este neobisnuita la pacientii cu I.M.A. de VS.
Examenul fundului de ochi
nu se realizeaza in mod curent in faza acuta a I.M.A.
este util, in special, la pacientii care nu pot relata un istoric detaliat privind prezenta HTA, diabetului zaharat si aterosclerozei generalizate, aceste afectiuni producand modificari caracteristice ale fundului de ochi.
c. Investigatii
Electrocardiograma
Electrocardiograma este reprezentarea grafica a rezultantei manifestarilor bioelecrice din cursul unui ciclu cardiac, ea furnizand informatii asupra originii, duratei si raspandirii procesului de excitatie a miocardului normail si patologic.
ECG este, frecvent, explorarea de baza in diagnosticul I.M.A., fiind, de obicei, primul test de laborator efectuat la un pacient cu durere toracica sugestiva. Testul de efort este realizat inainte de externare pentru a depista ischemia reziduala si pentru a furniza pacientului un program de exercitii pentru perioada de inceput a recuperarii. Alternativ sau suplimentar, un test la efort maximal poate fi realizat la 4-6 saptamani dupa infarct.
ECG sta la baza diagnosticului de I.M.A. la aproximativ 50% din pacienti, este anormala si nerelevanta la 40% din pacienti si normala la 10%. Totusi, aspectul de modificare al segmentului ST, mai ales daca se asociaza cu unda Q si un istoric sugestiv de boala coronariana ischemica constituie o dovada certa de diagnostic pentru I.M.A.
Examene de laborator
Cel mai valoros test diagnostic este evaluarea enzimelor cardiace, printre care determinarea cantitativa a CK-MB, troponinei T si troponinei I.
Izoenzimele CK reprezinta un detector enzimatic sensibil al I.M.A. in faza precoce, permitand cuantificarea marimii infarctului si facilitand detectatea reinfarctizarii. Se pot pozitiva la 6 ore dupa debutul simptomelor.
Mioglobina este o proteina eliberata rapid in circulatie, de la nivelul celulelor miocardice afectate, putand fi evidentiate la cateva ore de la debutul de la debutul infarctului. Nivelul maxim este atins considerabil intre 1 si 4 ore, putand fi folosita ca indicator de faza "hiperacuta" a I.M.A.
Troponina T si troponina I sunt indicatori specifici, prezentand niveluri circulante circulante crescute timp de 5-7 zile postinfarct sau chiar mai mult.
Hiperglicemia de stres prezinta valori moderat crescute (150 mg%) in primele 48 de ore, persistand uneori cateva zile.
Cresterea fibrinogenului plasmatic poate preexista, fiind un factor de risc sau se poate instala odata cu infarctul. De obicei este moderata (sub 1000 mg%), apare mai tarziu (la 3-5 zile), normalizarea se face timp de o luna. Hiperfibrinemia poate persista in caz de pericardita prelungita. Dupa tratamentul trombolitic, fibrinogenul poate scadea foarte mult. Necesita determinari repetate, o valoare foarte scazuta impune precautii in administrarea terapiei antitrombolitice adjuvante trombolizei.
Lipidele serice sunt determinate frecvent la pacientii cu I.M.A., rezultatele putand fi eronate din cauza a numerosi factori.
Examenele hematologice
Examenele imunologice
Explorari radiologice invazive ale inimii si vaselor
In ambele cazuri, examinarea se face in pozitie ortostatica, bolnavul fiind asezat in spatele ecranului, cu mainile pe solduri; se mai poate face sezand, in cazul pacientilor care nu tolereaza ortostatismul
d. Tratament
1. Tratamentul preventiv presupune inlaturarea si corectarea factorilor de risc
Asistenta prespital
Asistenta in departamentul de urgenta
i. Diagnosticul initial
ii. Calmarea durerii, dispneei si anxietatii
iii. Prevenirea si tratamentul stopului cardiac
Asistenta in unitatea coronariana
- Continua calmarea durerii si a anxietatii
- Cardioprotectie prin restabilirea fluxului coronarian
- Cardioprotectie prin scaderea consumului miocardic de oxigen
- Evaluarea precoce a riscului pentru mortalitatea intraspitaliceasca
Asistenta post-unitate coronariana
iv. Continuare masurilor de cardioprotectie
v. Tratamentul complicatiilor tardive
vi. Evaluarea riscului inainte de externare
vii. Preventie secundara
Asistenta post-spitalizare
viii. Convalescenta
ix. Reabilitarea
x. Preventie secundara
Asistenta de urgenta cuprinde intervalul de timp de la debutul simptomelor pana la momentul internarii. Organizarea asistentei medicale cuprinde:
xi. sistemul de comunicare
xii. ambulante echipate cu electrocardiograf, defibrilator, instrumentar si medicamente
xiii. personal instruit (medic, asistenta)
xiv. spitalele unde ajung pacientii
Activitatile realizate in acest interval sunt:
xv. apelul realizat de pacient sau familie
xvi. deplasarea ambulantei
xvii. medicul pune diagnosticul de certitudine, suspiciune a I.M.A.
xviii. masuri terapeutice de urgenta
xix. monitorizarea pacientului in timpul transportului la spital
xx. transportul pacientuliu la cel mai apropiat spital
Medicul trebuie sa aplice in cel mai scurt interval masurile terapeutice eficiente precum:
xxi. analgezice (algocalmin, mialgin, morfina)
xxii. nitroglicerina sublingual sau in perfuzie
xxiii. oxigenoterapie, in cazul hipoxiei
xxiv. atropina pentru bradicardie sinusala severa sau hipotensiune arteriala
xxv. resuscitare cardio-respiratorie la pacientii in stop cardio- respirator
Asistenta in departamentul de urgenta cuprinde:
xxvi. examinarea clinica
xxvii. efectuarea si interpretarea ECG
xxviii. montarea unei cai de abord venos
xxix. administrarea de oxigen (prin sonda nazala sau ochelari) cu un debit de 2-6 l/minut
xxx. administrare de niitroglicerina sublingual
xxxi. administrare de morfina 2-4 mg i.v, repetata de cate ori este necesar
xxxii. aspirina (325 mg), daca nu a fost administrata anterior
xxxiii. administrarea de betablocante intravenos, ca mijloc de reducere a intinderii ischemiei
xxxiv. daca este necesar, se instituie sau se continua masurile de resuscitare cardio-respiratorie
xxxv. masuri avansate de sustinere a functiilor vitale
Asistenta in unitatea coronariana
xxxvi. asigurarea unei atmosfere linistite, calde, de siguranta a bolnavului, cu o comunicare atenta, increzatoare. Bonavului sa i se explice pe scurt ce diagnostic are si ce perioada trebuie sa ramana imobilizat, spre beneficiul lui
xxxvii. continua calmarea durerii si a anxietatii (analgezice, nitrati, betablocante)
xxxviii. cardioprotectie prin restabilirea fluxului coronarian: deschiderea precoce a arterei responsabile de I.M.A., reperfuzia farmacologica plus adjuvante (antitrombolitice si antiplachetare), reperfuzia interventionala (PTCA- angioplastie coronariana transluminala percutana), reperfuzia chirurgicala
xxxix. cardioprotectie prin scaderea consumului miocardic de oxigen
reducerea dimensiunii infarctului
betablocante
nitrati
IEC (inhibitori ai enzimei de conversie)
suport metabolic si suport mecanic
xl. preventia si tratamentul complicatiilor precoce mecanice, electrice, ischemice si masuri dietetice.
Analgezia este primul pas in tratarea pacientilor cu I.M.A., in timp ce terapia patogenica este pregatita. Ca analgetice uzuale folosim:
xli. noraminofenazona (Algocalmin)
xlii. baralgin (Piafen)
xliii. pentazocina (Fortral)
In caz de ineficienta, se vor administra analgezice opiacee: petidina (Mialgin) sau morfina. Acestea au avantajul unei analgezii mai intense, dar si dezavantajul unor efecte adverse mai severe. Morfina ramane medicamentul de electie, cu exceptia pacientilor cu sensibilitate documentata la morfina. Dozarea: i.v. 4-8 mg si doze repetate de 2-8 mg la interval de 5-15 minute, pana ce durerea cedeaza sau apar manifestari de toxicitate precum hipotensiunea arteriala, depresia respiratorie sau varsaturi severe, reactii ce impun oprirea administrarii medicamentului.
La unii pacienti, pot fi necesare doze foarte mari de morfina (2-3 mg/kgcorp), de obicei bine tolerate.
Avantajele analgeziei: morfina scade tonusul simpatic si creste tonusul vagal; reduce anxietatea si scade starea de agitatie si activitatea sistemului simpatic, cu reducerea necesarului metabolic de oxigen; la pacientii in edem pulmonar, efectul benefic al morfinei este indubitabil si se datoreazanmai multor factori: venodilatatie importanta ("flebotomie farmacologica"), mai putin arteriodilatatie periferica; reducerea efortului respirator, reducerea frecventei cardiace.
Durerea, simptom major in I.M.A., induce suferinta, hiperreactivitate simpatica, consum crescut de oxigen miocardic, anxietate si teama de moarte. Controlul durerii toracice se obtine tipic printr-o combinatie de analgezice, nitrati, oxigen si betablocante.
Oxigenoterapia
La pacientii cu I.M.A. poate sa apara hipoxemie, care este de obicei secundara anomaliilor de ventilatie-perfuzie secundare IVS. Administrarea de oxigen se practica uzual la toti pacientii cu I.M.A., cel putin 24-48 de ore, bazandu-se pe presupunerea empirica a hipoxemiei si probabilitatea ca, prin cresterea nivelului de oxigen in aerul inspirat, se poate proteja miocardul ischemic. Totusi, cresterea nivelului de oxigen din aerul inspirat nu creste semnificativ aportul de oxigen la pacientii fara hipoxemie. Mai mult, poate creste rezistenta vasculara sistemica si presiunea arteriala, reducand astfel debitul cardiac
De aceea, trebuie estimata saturatia arteriala de oxigen (SaO2) prin pulsoximetrie si daca aceasta este normala poate sa nu se recurga la terapia cu oxigen. In general, se recomanda administrarea de 2-6 l/minut de oxigen pe masca sau sonda nazala timp de 6-12 ore, pentru majoritatea pacientilor cu hipoxemie moderata.
Daca, sub acest regim, oxigenarea arteriala este, inca diminuata, poate fi crescut rata de administrare si trebuie considerate si alte cauze de hipoxemie (pneumonie, afectatri pulmonare intrinseci).
Reperfuzia farmacologica
Tratamentul trombolitic i.v. timpuriu imbunatateste supravietuirea la pacientii cu I.M.A. S-a demonstrat ca tromboliza este benefica pentru pacientii care se prezinta in primele 6 ore de la debutul simptomelor si supradenivelare de segment ST sau BRS (30 vieti salvate din 1000 de pacienti tratati si doar 20 de vieti salvate la cei intre 7 si 12 ore).
Tratamentul antiplachetar- aspirina
Folosirea aspirinei reprezinta "piatra de temelie" a terapiei pacientilor cu I.M.A. Trebuie initiata cat mai curand posibil, "de la usa"
Scopul tratamentului cu aspirina este blocarea rapida a formarii de tromboxoni A2 la nivel plachetar prin inhibarea ciclooxigenazei. Trebuie administrate cel putin 160-325 mg inca din faza prespital sau departamentul de urgenta, deoarece dozele reduse (80 mg) necesita mai multe zile pentru obtinerea unui efect plachetar total. Pentru a se obtine rapid un nivel sanguin terapeutic, pacientul trebuie sa mestece tableta, realizandu-se mai curand o absorbtie la nivelul mucoasei bucale decat la nivelul mucoasei gastrice.
Validarea importantei aspirinei a fost pregnant relevata de trialul ISIS-2, care a aratat o reducere semnificativa a mortalitati la 35 de zile dupa administrarea de aspirina (10,7%) sau a streptochinazei (10,4%) si un efect aditiv in scaderea mortalitatii la asocierea aspirinei cu streptochinaza, fara a creste riscul de AVC sau hemoragie.
Prezenta ulcerului peptic activ este o contraindicatie relativa la tratamentul antiplachetar, putandu-se asocia cu terapie de protectie gastrica. Administrarea aspirinei trebuie continuata indefinit la pacientii cu I.M.A.
Ticlopidina este indicata in I.M.A. la pacientii cu contraindicatii la aspirina. Noi regimuri terapeutice asociaza un trombolitic cu un blocant de receptori, aspirina si heparina, aceasta combinatie demostrand ameliorarea prognosticului bolnavilor cu I.M.A.
Tratamentul trombolitic a devenit un obiectiv terapeutic important in perioada prespital si departamentul de urgenta. Beneficiile terapiei trombolitice timpurii se bazeaza pe faptul ca trombusul ocluziv este mai proaspat, mai mic, mai usor de lizat, iar timpul ischemiei miocardice este mai scurt, de 30-50 minute. Momentul initierii tratamentului este un parametru fundamental in reperfuzie, pacientii tratati in prima ora de la debutul I.M.A. au cel mai bun coeficient de supravetuire absolut si relativ.
Complicatiile tratamentului trombolitic
xliv. hemoragice- hemoragia intracraniana este cea mai serioasa complicatie la pacientii peste 65 de ani, greutate sub 70 kg si HTA persistenta
- hemoragii la locul de punctie vasculara
- hemoragii digestive la pacientii cu antecedente ulceroase
hipotensiune arteriala (hTa)
reactii alergice la 17 % din pacientii care primesc SK sau anistreplaza
rezistenta la SK si anistreplaza
Heparina nefractionata la pacientii fara tratament trombolitic
Heparina reduce mortalitatea si morbiditatea prin complicatii severe, precum reinfarctizarea si tromboembolismul. In absenta contraindicatiilor anticoagularii, se recomanda administrarea heparinei la:
xlv. toti pacientii cu I.M.A., cu supradenivelare de segment ST care nu sunt candidati la tromboliza si PTCA primara
xlvi. la pacientii cu I.M.A. fara supradenivelare de segment ST
Contraindicatiile tratamentului trombolitic
Absolute:
xlvii. AVC hemoragic, oricand in antecedente sau AVC in ultimul an
xlviii. neoplasm cranian cunoscut
xlix. sangerare interna activa
l. suspiciune de disectie de aorta
Relative:
li. HTA severa, necontrolata si veche (180/100 mmHg)
lii. folosirea anticoagulantelor in doze terapeutice
liii. traumatism recent (2-4 saptamani) la cap sau resuscitare prelungita
liv. punctii vasculare necompresibile
lv. sarcina
lvi. ulcer peptic activ
lvii. tratament recent cu laser al retinei
Streptochinaza este cel mai obisnuit agent fibrinolitic utilizat global. Este utilizata intr-o perfuzie intr-o perfuzie scurta (30-60 minute), in doze standard de 1,5 milioane u.i., are un timp de injumatatire plasmatic de aproximativ 20 de minute. In cateva zile, titrul anticorpilor, anti-SK creste rapid, de 50-100 de ori si ramane crescut mai multe luni sau chiar ani, ceea ce face readministarea impracticabila, cu exceptia administrarii foarte precoce (2-5 zile) dupa dozarea initiala.
Urochinaza reprezinta un activator natural al plasmogenului, a fost izolata din urina umana si din culturi de celule renale embrionare umane. In I.M.A., doza de urochinaza este de 2 milioane u.i /bolus sau 1,5 milioane u.i./bolus + 1,5 milioane u.i in 60 minute si este eliminat din plasma cu un timp de injumatatire de 6-9 minute.
Beta-blocantele au fost utilizate la debutul I.M.A. in incercarea de a limita dimensiunea infarctului, dar in cursul studiilor s-a observat ca ele calmeaza durerea si reduc necesarul de analgezice, probabil prin reducerea ischemiei. Pacientii la care utilizarea timpurie a beta-blocantelor se preteaza cel mai bine sunt aceia cu tahicardie sinusala si HTA.
Efectele beta-blocantelor in I.M.A. pot fi impartite in: precoce (atunci cand medicamentul se administreaza foarte rapid dupa infarct) si pe termen lung (preventie secundara, atunci cand tratamentul incepe la un timp dupa infarct). Administarea venoasa rapida a beta-blocantelor reduce fluxul cardiac, frecventa cardiaca si tensiunea arteriala.
Nitratii se utilizeaza la bolnavii la bolnavii cu I.M.A. anterior intins, IVS, cei cu angina recurenta sau persistenta si cei cu HTA. Administrarea precoce a nitratilor in I.M.A. constituie o medicatie farmacologica utila, deoarece reduc presiunea de umplere ventriculara si munca cordului, imbunatatesc fluxul sanguin, coronarian, in special in zonele ischemice, au efecte antiplachetare, reduc tensiunea arteriala, reduc dimensiunea infarctului si incidenta complicatiilor mecanice.
Nitroglicerina este indicata pentru doua efecte:
lviii. efectul antiischemic: ameliorarea durerii persistente
lix. efectul hemodinamic: vasodilatator in IVS din I.M.A.
Durata administrarii este de 24-48 de ore, cu prelungirea acesteia in caz de recurenta a durerii toracice si a persistentei IVS. Dupa 48 de ore, nitroglicerina se poate administra sub forma de preparat oral, cu eliberare prelungita (30-60 mg/zi) sau cu unguent (2,5-8 cm), la fiecare 6-8 ore, la pacientii cu tensiune arteriala sistolica de peste 120 mm Hg. Se poate administra si sublingual, in doze de 0,3-0,6 mg.
e. Atitudinea post I.M.A.
Durata medie a spitalizarii bolnavilor cu I.M.A. variaza de la bolnav la bolnav. Aplicarea protocoalelor de reperfuzie energice cu angioplastie primara sau fibrinoliza poate reduce timpul de spitalizare. Cel mai frecvent, externarea se face la 7-10 zile dupa internare pentru bonavii fara complicatii, pentru bolnavii care pot fi urmariti in conditii de siguranta la domiciliu, pentru cei a caror ambianta de familie este favorabila convalescentei.
Pentru bolnavii care au avut o complicatie, externarea se va face numai dupa ce conditia lor clinica a devenit stabila si au raspuns corespunzator la medicatia necesara: antiaritmice, vasodilatatoare, inotrope pozitive sau dupa ce au efectuat cu succes manevrele terapeutice adecvate la cazurile cu ischemie recurenta.
Spitalizarea prelungita si repaosul la pat pot duce la complicatii pot duce la complicatii, in special la pacientii varstnici, cum ar fi: constipatia, escarele, atelectazia, tromboflebitele, embolii pulmonare, retentie urinara, aport scazut de fluide pe cale orala si deconditionarea cardiovasculara legata de reflexele cardiovasculare posturale.
Recuperarea bolnavilor cu I.M.A. include urmatoarele elemente:
exercitiul fizic
modificarea factorilor de risc
consiliere
evaluare psihosociala si vocationala
Criterii de externare
Inainte de externarea din spital, bolnavii trebuie evaluati pentru stabilirea clasei de risc. Aceasta evaluare implica, de regula, teste non-invazive si, eventual, explorarea invaziva coronarografica si, daca este indicata, revascularizarea coronariana. Supravietuirea pe termen scurt sau lung, dupa infarctul miocardic, depinde de trei factori:
functia miocardului
miocardul rezidual, potential ischemic
susceptibilitatea la aritmii ventriculare severe
Evaluarea in functie de grupa de risc cuprinde evaluarea clinica si evaluarea paraclinica:
evaluarea ischemiei miocardice- ECG, ecocardiografie, scintigrama
evaluarea functiei cardiace- ecocardiografie, ventriculografie izotopica
evaluarea riscului aritmic- monitorizarea Holter-ECG, potentiale tardive, variabilitatea frecventei cardiace, studiul electrofiziologic
evaluarea riscului metabolic (la 2-3 saptamani dupa debutul I.M.A.)- colesterol, trigliceride, fractiuni lipidice, glicemie
evalurea paraclinica invaziva
Evaluarea pacientilor post I.M.A. prin testele non-invazive incadreaza pacientii in categoriile cu risc scazut, risc intermediar si risc inalt.
Modificarea profilului lipidic
Numeroase studii populationale au aratat ca fiecare crestere a colesterolului total cu 1% determina o amplificare a riscului de ateroscleroza coronariana cu 2-3 %.
Oprirea fumatului completa si definitiva este cea mai eficienta masura profilactica la supravietuitorii fumatori cu I.M.A., care aduce numai beneficii, fara nici un fel de riscuri.
HTA reprezinta un factor major de risc vascular, atar pentru circulatia cerebrala, cat si pentru arterele coronare. Exista dovezi indubitabile ca prin controlul TA scade riscul de boala si moarte coronariana.
Diabetul zaharat reprezinta un factor major de risc aterosclerotic cardiovascular, 20-25% din bolnavii cu boala coronariana fiind diabetici.
f. Preventia secundara
Preventia secundara presupune ansamblul masurilor non-farmacologice si farmacologice ce urmeaza stadiului acut al infarctului miocardic, care au ca obiective limitarea efectelor la distanta ale necrozei miocardice, cu pierderea definitiva a unei cantitati de celule contractile si diminuarea riscului instalarii unui I.M. ulterior. Pacientii care supravietuiesc unui I.M.A. reprezinta o populatie cu risc crescut de evenimente cardiovasculare si moarte subita.
Obiectivele preventiei secundare post I.M.A.
stabilizarea placii de aterom la nivelul arterei responsabile de infarct (ARI) si intarzierea progresiei aterosclerozei in teritoriul non-ARI
limitarea tendintei spre complicarea placilor aterosclerotice
controlul remodelarii vantriculare
cardioprotectia miocardului neimplicat in I.M.A. actual si a miocardului viabil
prevenirea sau, cel putin, limitarea complicatiilor I.M.A.
diminuarea riscului de tromboza si tromboembolism si a complicatiilor aritmice
Preventia secundara a bolnavilor cu I.M. presupune:
modificarea stilului de viata
controlul factorilor de risc
asigurarea tratamentului care reduce riscul reinfarctizarii si al decesului
pregatirea bolnavului pentru reluarea vietii active
tratament farmacologic conform clasei de indicatie
g. Ingrijiri generale
Educatia pacientului pentru prevenirea afectiunilor cardiovasculare
- asanarea focarelor de infectie din organism
- alimentatie echilibrata, fara exces de sare si grasimi, aport de vitamine
combaterea obezitatii
regim de viata echilibrat
evitarea consumului de alcool, cafea
suprimarea fumatului
efectuarea de exercitii fizice zilnic, plimbari in aer liber
evitarea stresului psihic
controlul periodic al TA
tratamentul afectiunilor cronice
Pentru evitarea afectiunilor vaselor periferice
evitarea ortostatismului prelungit
purtarea de incaltaminte comoda
evitarea purtarii de incaltaminte stramta
Evaluarea morfofunctionala a aparatului cardiovascular
Examenul fizic:
inspectia:- pozitia pacientului (ortopnee in insuficienta cardiaca stanga)
- culoarea tegumentelor (paloare, cianoza)
- turgescenta venelor
- edeme, degete hipocratice
palpare: soc apexian
auscultatie: zgomote cardiace si supraadaugate
Semne si simptome posibile in afectiunile aparatului cardiovascular
durerea
dispneea
palpitatii
paloare
cianoza
edeme
manifestari respiratorii
manifestari digestive
manifestari generale
Investigatii radiologice
radiografie toracica
radioscopie toracica
angiocardiografie
aortografie
arteriografie periferica
flebografie
tomografie computerizata (CT)
rezonanta magnetica nucleara (RMN)
Examinari cu izotopi radioactivi: scintigrafia miocardica
Explorari functionale pentru cord
electrocardiograma in repaos si la efort
fonocardiograma
apexocardiograma
ecocardiograma
cateterism cardiac pentru cavitati
masurarea pulsului
Explorari functionale pentru aparatul circulator
masurarea TA
oscilometria
masurarea presiunii venoase
determinarea timpului de circulatie
determinarea masei sanguine
arteriograma
flebograma
Examinari complementare: cateterism cardiac
Examinari de laborator:
creatinfosfokinaza, VSH, ASLO, fibrinogen, colesterol, lipide, timp Quik, hemocultura, uree sanguina, azotemie, creatinina, glicemie.
h. Ingrijiri specifice si de recuperare
Circumstante de aparitie ale I.M.A. : dupa mese copioase, dupa efort fizic intens, dupa expunere la frig
Factori predispozanti: ateroscleroza coronariana, stenoza congenitala coronariana, leziuni valvulare
Factori de risc: hiperlipidemii, hipercolesterolemii, alcool, tutun, obezitate, stress, sedentarism, diabet zaharat, HTA
Problemele pacientului:
- disconfort- durere
anxietate- senzatie de moarte iminenta
scaderea debitului cardiac- obstructie coronariana
alterarea perfuziei tisulare- prezenta zonelor de necroza
deficit de autoingrijire- intoleranta la efort
potential de alterare a nutritiei- deficit- greturi, varsaturi
potential de complicatii
Procesul de ingrijire:
combaterea durerii
combaterea anxietatii
prevenirea complicatiilor imediate si tardive
limitarea extinderii necrozei
recuperarea socio-profesionala
Educatia pacientului privind regimul de viata postinfarct
reluarea treptata si progresiva a efortului fizic: alimentatia pasiva la pat, igiena tegumentelor si mucoaselor, initial la pat
satisfacerea nevoilor la pat cu plosca si urinar
alimentatia echilibrata, adecvata factorilor de risc
kinetoterapie in servicii specializate
tratament balnear
control medical periodic
Mobilizarea precoce a bolnavilor cu I.M.A. necomplicat incepe in spital, dupa evenimentul acut, din prima zi. Pentru pacientii cu I.M.A. necomplicat spalatul si toaleta personala trebuie instituite din primele 24 de ore, acestia vor efectua miscari libere in pat, exercitii ale membrelor.
Cand convalescenta continua fara probleme, pacientii pot efectua mici plimbari in salon din a doua sau a treia zi. Odata incepute activitatile de deplasare precoce, progresia activitatii depinde de conditia pacientului: acesta poate sa faca o baie (dus), uneori chiar din ziua a treia de la debutul I.M.A., ulterior va continua cu deplasarea progresiva in afara salonului, asistat.
La bolnavii la care reperfuzia s-a realizat cu succes, in absenta tahiaritmiilor ventriculare precoce sau a insuficientei cardiace, riscul complicatiilor tardive in spital este mic. Pentru bolnavii care pot fi urmariti in conditii de siguranta la domiciliu, care nu au avut complicatii si pantru cei a caror ambianta de familie este favorabila convalescentei, externarea se va face chiar la 5 zile dupa debutul I.M.A.
Pentru bolnavii care au avut o complicatie, externarea se face numai dupa ce conditia lor clinica a devenit stabila si apare ca au un raspuns corespunzator la medicatia necesara ca : antiaritmice, vasodilatatoare, inotrope pozitive sau dupa ce s-au efectuat cu succes manevrele terapeutice adecvate la cazurile cu ischemie recurenta.
Tipuri de programe
scurt: 4 saptamani, 3 ore zilnic
clasic: 6-12 saptamani, 2 ore de 3 ori/saptamana
"senior": pentru persoanele in varsta, 12 saptamani, cate 2 ore/saptamana
Recuperarea bolnavilor cu I.M.A. poate fi sistematizata astfel:
|
Faza I, in spital |
|
- ziua 1-4: miscari libere in pat, exercitii ale membrelor - ziua 5-8: deplasare libera in salon, mers progresiv pe coridor, asistat - ziua 9-12: mers liber pe coridor, urcat 1-2 etaje, asistat - inainte de externare: test la efort-limitat de siptome |
|
Faza intermediara, la domiciliu |
|
- durata : 1-2 saptamani (mers progresiv 30 minute, de 2-3 ori/zi, actvitati casnice usoare |
|
Faza a II-a |
|
- test de efort maximal - durata: in medie, 4-8 saptamani (cel putin 12 saptamani in insuficienta cardiaca) - sedinte de antrenament fizic: incalzire, antrenament propriu-zis,revenire |
|
Faza a III-a |
|
- durata : toata viata - activitati din faza a II-a plus jocuri recreative, sporturi |
Modalitati
ambulator
in spital
combinatii- cea mai agreata in prezent: spitalizare 2-3 saptamani intr-un serviciu de recuperare, apoi ambulator
Activitatea fizica trebuie sa se bazeze initial pe deplasari in casa, activitati casnice usoare, dar cu evitarea exercitiilor izometrice (ridicarea de greutati). Cu cat convalescenta progreseaza, reluarea gradata a activitatii trebuie incurajata. Celor mai multi pacienti le este recomandat un program de reabilitare cardiaca, cu exercitii fizice supervizate si o componenta educationala care sa includa recomandarea ca activitatea sexuala trebuie reluata dupa efectuarea cu succes a testarii la efort submaximal precoce sau a celei tardive la 2-4 saptamani de la externare, in conditii de confort fizic si psihic, cu evitarea consumarii anterioare de alimente si bauturi alcoolice.
Recomandam o eventuala reincadrare in activitatea profesionala dupa 2-3 luni, pana atunci programul de reluare a activitatii fizice si intelectuale este progresiv, cu urmarirea atenta a simptomelor si semnelor din procesul de adaptare, accesibil totusi pentru un numar redus de pacienti. Reintegrarea profesionala depinde atat de boala cardiaca si de afectiunile asociate acesteia, cat si de caracteristicile activitatii desfasurate anterior infarctului miocardic si trebuie evaluata strict individualizat.
Reluarea conducerii auto dupa I.M.A. este posibila la pacientii fara complicatii, in conditii neprofesioniste. Ea trebuie inceputa progresiv, la 2-4 saptamani de la externare, cu insotitor si in circumstante nestresante.
Zborul cu avionul este permis bolnavilor post I.M., stabili, la 2-4 saptamani de la externare daca este absolut necesar si daca nu au frica de zbor. Bolnavii trebuie insotiti, trebuie sa poarte asupra lor nitroglicerina si sa utilizeze carucioare de invalizi spre a evita graba de pe aeroporturi.
Protocoale de urmarire a bolnavilor incadrati in diferite clase de risc la externare
Inainte de externarea din spital, bolnavii trebuie evaluati, pentru stabilirea clasei de risc. Aceasta evaluare implica, de regula, teste non-invazive si, eventual, explorare invaziva coronarografica si, daca este indicata, revascularizarea coronariana. Supravietuirea pe termen scurt sau lung dupa infarctul miocardic depinde de trei factori:
functia miocardului
miocardul rezidual potential ischemic (supravietuirea se coreleaza cu cantitatea de miocard necrozata, cantitatea de miocard la risc de necroza)
susceptibilitatea la aritmii ventriculare severe
La una din extreme, la pacientii cu vase coronare permeabile, la care s-a infarctizat doar o mica zona a miocardului, VS (5%) ca o consecinta a unei embolii coronariene si fara miocard la risc, prognosticul este foarte bun. La cealalta extrema, se afla pacientii cu un infarct extins, cu insuficienta ventriculara stanga, al caror miocard viabil rezidual este perfuzat de vase cu stenoze semnificative si care au un prognostic rezervat.
Testul la efort poate fi realizat prin exercitiu fizic la covor, la bicicleta, la scarita sau prin tehnici imagistice (ecocardiografie, scintigrama miocardica de perfuzie), la stress (fizic sau farmacologic). Testul ECG de efort ofera informatii multiple care pot avea valoare prognostica, cum ar fi: aparitia si gradul subdenivelarii segmentului ST, aparitia anginei, capacitatea de efort, raspunsul TA sistolice la efort.
Testele de stress farmacologic sunt rezervate, de regula, bolnavilor incapabili de efort. Tehnicile imagistice de efort nu sunt folosite de rutina pentru stratificarea riscului dupa infarctul miocardic. Ele sunt utilizate, in special, la bolnavii cu teste ECG neinterpretabile (cum ar fi bolnavii cu tulburari de conducere).
Evaluarea ischemiei miocardice prin coronarografie ne aduce informatii asupra semnificatiei functionale a leziunilor coronariene, de aceea explorarea invaziva pentru stratificarea riscului dupa I.M.A. are limite importante, in ciuda faptului ca permite identificarea si tratarea prin angioplastie simultana a obstructiilor coronariene.
IV. STUDIU PE CAZURI CLINICE
CAZ CLINIC NR. 1
Pacientul: IDD
Sex: masculin
Varsta: 35 ani
Diagnosticul medical la internare:
Boala cardica ischemica
Angor de novo
Hipertensiune arteriala stadiul II
Obezitate de gradul III
Diagnostic medical la 24 de ore:
Infarct miocardic anterolateral recent
HTA gradul III, grup de risc foarte inalt
Obezitate gradul III
Diagnostic medical la 72 de ore:
Infarct miocardic acut anterolateral
Culegere de date:
Data internarii: 30/03/2008, ora 10.15
Sectia: Cardiologie, Spitalul Clinic Colentina, Bucuresti
Salon: 214 UTIC (Unitate Terapie Intensiva Coronariana)
Numar foaie de observatie: 3061
Urgenta: da
Echipa de ingrijire: Prof. Dr. Gheorghe Andrei Dan, Dr. Adrian Buzea
Date fixe:
Nume: I
Prenume: DD
Data nasterii: 17/07/1970
Varsta: 38 ani
Carte de identitate: GP 668855
Domiciliu: Str. Mecet, nr. 40, sector 2, Bucuresti
Ocupatie : salariat
Religie : ortodoxa
Nationalitate : romana
Anamneza :
Antecedente heredo-colaterale : tata- HTA si AVC la 52 ani
Antecedente personale: HTA gradul II (TA maxim 160/85 mmHg)
Conditii de viata si de munca:
fumator (30 tigari/zi)
cafea ocazional
nu consuma alcool
sedentar
nu are medicatie administrata anterior internarii
Comportare fata de mediu: normala
Istoricul bolii:
pacientul se interneaza pentru un episod de durere retrosternala cu caracter de arsura; debut dupa un efort fizic mic, aparut pe data de 27/03/2008
durerea retrosternala a avut o durata de aproximativ 2 ore si a cedat dupa administrarea a doua pufuri de nitroglicerina de catre salvare
in cursul noptii de 27/28.03.2008 a debutat jena interscapulovertebrala care a avut o durata de peste 24 de ore
In camera de garda:
a fost consultat de catre Dr. Mihaela Franculescu
pacientul este constient, cooperant
zgomote cardiace regulate, tahicardice, fara sufluri cardiace
TA: 120/70 mmHg
AV: 110 batai/minut
abdomen suplu, mobil cu respiratia, marit de volum prin tesut adipos in exces
Aplicarea planului de ingrijire :
alimentatia pacientului sa asigure aportul de vitamine si saruri minerale necesare metabolismului (aport nutritiv scazut)
dieta hiposodata
hidratarea organismului
urmarirea evacuarilor de urina si fecale
diureza
pregatirea patului
pozitia in pat
mobilizarea
transportul
exercitii de relaxare
se vor evita discutiile cu voce tare
se vor evita vizitele lungi si obositoare
nu se vor comunica vesti neplacute
Problemele pacientului:
- disconfort
anxietate
deficit de autoingrijire
potential de complicatii
Complicatiile infarctului miocardic:
tulburari de ritm cardiac: ventriculare si atriale
tulburari de conducere ale inimii: atrioventriculare si intraventriculare
disfunctie de pompa, insuficienta ventriculara stanga, edem pulmonar acut, soc cardiogen
complicatii mecanice: ruptura de perete liber, ruptura de sept, anevrism ventricular
complicatii tromboembolitice
ischemia postinfarct: angina precoce si tardiva
alte complicatii:
pericardita postinfarct
pneumopatii acute
retentie de urina, infectii urinare
astenie fizica, vertij la mobilizare
depresie
Obiectivele vizeaza:
combaterea durerii
combaterea anxietatii
prevenirea complicatiilor imediate si tardive
limitarea extinderii necrozei
recuperarea socio-profesionala
INTERVENTII:
transportul bolnavului de la salvare se face cu targa intr-un timp cat mai scurt
transportul bolnavului de la camera de garda cat mai urgent la terapia intensiva coronariana
pozitie cat mai comoda in pat
combaterea durerii (analgezice sau derivati de opiacee)
supravegherea functiilor vitale: monitorizare ECG
combaterea anxietatii
recoltarea probelor de laborator: hemograma, glicemie, creatinina, LDH, CK, CKMB, VSH, GPT, GOT, troponina I
prevenirea complicatiilor tromboembolitice- anticoagulante
prevenirea mortii subite- asezarea bolnavului in decubit dorsal si interzicerea efectuarii oricaror miscari
preintampinarea hiperexcitabilitatii miocardului (Xilina 200 mg i.m. sau i.v.)
administrarea medicatiei- se face cu mare punctualitate, in pozitie orizontala, se va da strict la indicatia medicului
alimentatia: regimul alimentar va fi hiposodat, hipocaloric, in primele zile va fi alcatuit din lichide (ceaiuri, compoturi, sucuri de fructe, lapte, supe, pureuri, oua moi)
interzicerea fumatului
urmarirea evacuarilor de urina si fecale (la pat)
diureza si scaunul se noteaza in foaia de observatie
combaterea constipatiei (prin laxative usoare)
igiena bolnavului: zilnic, baie generala sau partiala efectuata la pat
Mobilizarea bolnavului:
repaos absolut la pat in primele zile, executandu-se miscari libere in pat (exercitii ale membrelor superioare si inferioare
in zilele 5-8: deplasare libera in salon, mers progresiv pe hol, asistat
in zilele 9-12: mers liber pe hol, urcat 1-2 etaje, asistat
Invesigatii de urgenta:
radiografie toracica
ecocardiografie
electrocardiograma
analize de laborator
ECG 30.03, ora 10.20:
tahicardie sinusala, ax QRS = +60
necroza + leziune + ischemie anterolaterala
ECG 30.03, ora 12.15
necroza anterioara + leziune + ischemie laterala (existenta si in derivatiile spatiului 3)
ECG 31.03:
ritm sinusal normal, ax QRS = +30, necroza anterolaterala, ameliorarea leziunii laterale (supradenivelare SP de maxim 1 mm in avL)
ECG 01.04:
ameliorarea leziunii laterale (supradenivelare ST maxim 0,5 mm in avL)
02.04: stationar
03.04: stationar
Radiografie toracica: plamani fara leziuni, cord orizontalizat
INVESTIGATII DE LABORATOR
troponin I: 12,031 ng/ml, pozitiv
glucoza: 103 mg/dl
creatinina: 1,0 mg/dl
GPT (transaminaza glutamicpiruvica): 55 U/l (normal: 10-40 U/l)
GOT (transaminaza glutamicoxalacetica): 54 U/l (normal: 10-37 U/l)
LDH (lactodehidrogenaza): 1016 U/l (normal: 230-460 U/l)
CK: 197 U/l (normal: 24-195 U/l)
CKMB:23,4 U/l (normal: 2-25 U/l)
hemoglobina: 14,9 g/dl (normal: 12,3-17,7 g/dl)
VSH: 7 mm/ora (normal: 12 mm/ora)
06.04.2008
glucoza: 128 mg/dl
creatinina: 1,2 mg/dl
GOT: 50 U/l
GPT: 114 U/l
CK: 55 U/l
CKMB: 31 ,6 U/l
TRATAMENT SI EVALUARE 01.04.2008, ora 8.45
30.03.2008, ora 10.30 - nu a avut angor, dispnee
- se mobilizeaza la toaleta
- durere retrosternala si - a avut scaun normal
Interscapulovertebrala - TA = 110 mmHg
- TA= 120/70 mmHg - AV = 80 b/min in repaos
- AV= 112 b/min., regulat,
tahicardic 01.04.2008, ora 19.20
30.03.2008, ora 18.00 - TA = 105/50 mmHg
- fara dispnee - AV = 86 b/min., ritmic
- TA= 110/70 mmHg - fara acuze
- AV= 80b/min.
TRATAMENT: acelasi, fara
TRATAMENT: METOPROLOL
METOPROLOL cp. 100 mg = ¼ 02.04.2008, ora 9.30
PRESTARIUM cp. 4 mg = 1
ASPENTER cp. 75 mg = 1 - are ameteli la mobilizare,
PLAVIX cp. 75 mg = 4 fara angor
SORTIS cp. 80 mg = 1
CLEXANE f. 60 mg 2x2 02.04.2008, ora 17.00
31.03.2008, ora 7.45 - TA = 115/80 mmHg
- AV = 80 b/min
- nu a mai avut durere
- TA = 110/80 mmHg TRATAMENT: acelasi
- AV = 80 b/min
03.04.2008,
31.03.2008. ora 10.30
- are ameteli la mobilizare
- fara palpitatii - fara hipotensiune
- TA = 120/70 mmHg ortostatica
- fara acuze - fara angor
TRATAMENT: acelasi + TRATAMENT: acelasi
CARVEDILOL cp 25 mg
= 1x2
07.04.2008
- pacientul se externeaza
stare ameliorata
- TA = 120/70 mmHg
- AV = 80 b/min
04.04.2008 se externeaza cu urmatoarele
recomandari:
- TA = 120/70 mmHg - programare coronarografie
- AV = 82 b/min - dieta hiposodata, saraca in
- acuza ameteli in repaos grasimi, hipocalorica
- scadere ponderala treptata
TRATAMENT: acelasi, se opreste (aproximativ 40 Kg)
administrarea de CLEXANE - exercitii fizice usoare
(mers pe teren plat)
- pacientul se transfera in - control periodic prin
salon medicul de familie si in
serviciul de cardiologie
05.04.2008 - diagnostic la externare :
- IMA anterolateral
- TA = 120/70 mmHG - HTA primara gradul II,
- AV = 75 b/min grup de risc foarte crescut
- obezitate de aport gradul
06.04.2008 III
- dislipidemie
- TA = 110/80 mmHg
- AV = 60 b/min
- fara angor, fara ameteli
Concluzie la externare:
dinamica enzimatica a fost concordanta cu diagnosticul de I.M.A.
datorita prezentarii tardive, nu s-a putut administra tromboembolitic si s-a recurs la anticoagulant, antiagregant (CLOPIDOGREL), sub care evolutia a fost favorabila
CAZ CLINIC NR.2
Pacientul: LT
Sex: masculin
Varsta: 49 ani
Diagnosticul medical de internare:
Sindrom coronarian acut
Diabet zaharat tip II
Hipertensiune arteriala stadiul II
Diagnostic medical la 72 de ore:
Infarct miocardic postero-inferior
Insuficienta cardiaca
HTA gradul III, grup de risc; foarte inalt
Diabet zaharat tip II insulino-dependent
Dislipidemie mixta
Obezitate
Culegere de date:
Data internarii: 28.03.2008, ora 17.45
Sectia: Cardiologie, Spitalul Clinic Colentina, Bucuresti
Salon: 214 UTIC (Unitatea Terapie Intensiva Coronariana)
Numar foaie de observatie: 2941
Urgenta: da
Echipa de ingrijire: Prof. Dr. Gheorghe Andrei Dan, Dr. Doina Sipciu
Date fixe:
Nume: L
Prenume: T
Data nasterii: 18.05.1959
Varsta: 49 ani
Carte de identitate: VN 157498
Domociliu: Localitatea Focsani, Str. Campului, nr. 10, Jud. Vrancea
Ocupatie: salariat
Religie: ortodoxa
Nationalitate: romana
Anamneza:
Antecedente heredo-colaterale: mama- HTA si AVC
Antecedente personale: HTA (TA maxima 160/110 mmHg) de aproximativ 15 ani; diabet zaharat tip II de aproximativ 8 luni; litiaza renala
Conditii de viata si de munca:
contabil
cafea ocazional
consumator de etanol
sedentar
are medicatie administrata anterior internarii, intermitent (TERTENSIF SR, PREDUCTAL MR, MANINIL)
- Comportare fata de mediu: normala
Istoricul bolii:
pacientul se interneaza pentru durere retrosternala cu caracter de gheara si iradiere in gat, debutata cu 2 ore anterior internarii, insotita de greata si varsatura
de aproximativ o luna are dureri retrosternale legate de efort si dispnee la eforturi fizice medii
este hipertensiv si diabetic, netratat, nu respecta dieta hiposodata si hipoglucidica
In camera de garda:
a fost consultat de catre Dr. Tudor Afrodita
pacientul este constient, cooperant
de doua ore prezinta dureri precordiale, greata si varsatura
s-a administrat o tableta de nitroglicerina, sublingual
TA= 150/90 mmHg
AV= 80 b/min
ritm regulat
ECG: modificari discrete, usoara supradenivelare ST (maxim 0,5 mm) in DII, unde T negative in aceeasi derivatie
Aplicarea planului de ingrijire:
Nevoia de a respira, a avea o buna circulatie
evaluarea functiilor vitale (R, P, T, TA)
Nevoia de a bea si a manca
alimentatia pacientului sa asigure aportul de vitamine si saruri minerale necesare metabolismului (aport nutritiv scazut)
dieta hiposodata, hipoglucidica
hidratarea organismului
Nevoia de a elimina
urmarirea evacuarilor de urina si fecale
diureza
Nevoia de a se misca si de a mentine o buna postura
pregatirea patului
pozitia in pat
mobilizarea
transportul
Nevoia de a dormi si a se odihni
exercitii de relaxare
Mentinerea tegumentelor curate (toaleta pacientului)
Nevoia de a-si mentine temperatura in limite normale
Evitarea pericolelor
se vor evita discutiile cu voce tare
se vor evita vizitele lungi si obositoare
nu se vor comunica vesti neplacute
Problemele pacientului:
disconfort
anxietate
deficit de autoingrijire, intoleranta la efort
potential de complicatii
Complicatiile infarctului miocardic:
tulburari de ritm cardiac: ventriculare si atriale
tulburari de conducere ale inimii: atrioventriculare si intraventriculare
disfunctie de pompa, insuficienta ventriculara stanga, edem pulmonar acut, soc cardiogen
complicatii mecanice: ruptura de perete liber, ruptura de sept, anevrism ventricular
complicatii tromboembolitice
ischemia postinfarct: angina precoce si tardiva
alte complicatii:
pericardita postinfarct
pneumopatii acute
retentie de urina, infectii urinare
astenie fizica, vertij la mobilizare
depresie
Obiectivele vizeaza:
combaterea durerii
combaterea anxietatii
prevenirea complicatiilor imediate si tardive
limitarea extinderii necrozei
recuperarea socio-profesionala
INTERVENTII:
transportul bolnavului de la salvare se face cu targa intr-un timp cat mai scurt
transportul bolnavului de la camera de garda cat mai urgent la terapia intensiva coronariana
pozitie cat mai comoda in pat
combaterea durerii (analgezice sau derivati de opiacee)
supravegherea functiilor vitale: monitorizare ECG
combaterea anxietatii
recoltarea probelor de laborator: hemograma, glicemie, creatinina, LDH, CK, CKMB, VSH, GPT, GOT, troponina I
prevenirea complicatiilor tromboembolitice- anticoagulante
prevenirea mortii subite- asezarea bolnavului in decubit dorsal si interzicerea efectuarii oricaror miscari
preintampinarea hiperexcitabilitatii miocardului (Xilina 200 mg i.m. sau i.v.)
administrarea medicatiei- se face cu mare punctualitate, in pozitie orizontala, se va da strict la indicatia medicului
alimentatia: regimul alimentar va fi hiposodat, hipocaloric, in primele zile va fi alcatuit din lichide (ceaiuri, compoturi, sucuri de fructe, lapte, supe, pureuri, oua moi)
urmarirea evacuarilor de urina si fecale (la pat)
diureza si scaunul se noteaza in foaia de observatie
combaterea constipatiei (prin laxative usoare)
igiena bolnavului: zilnic, baie generala sau partiala efectuata la pat
Mobilizarea bolnavului:
repaos absolut la pat in primele zile, executandu-se miscari libere in pat (exercitii ale membrelor superioare si inferioare
in zilele 5-8: deplasare libera in salon, mers progresiv pe hol, asistat
in zilele 9-12: mers liber pe hol, urcat 1-2 etaje, asistat
Invesigatii de urgenta:
ecocardiografie
electrocardiograma
analize de laborator
Alte investigatii:
consult diabet si boli de nutritie
test de efort
ECG la internare, ora 18.00 :
modificari discrete, usoara supradenivelare ST, maxim 0,5 mm in DII, unde T negative in aceasta derivatie
Q in aVF, ulterior in evolutie cu Q in V8 si V9, aplatizarea undelor T in DI, aVL, V5, V6 si segmentul ST in DII devine izoelectric
modificarile ECG sunt discordante fata de dinamica enzimatica si modificarile importante ecografice
Ecografia cardiaca evidentiaza cavitati stangi dilatate, functie sistolica alterata, modificari de dinamica parietala in VS, IM grad II.
Testul de efort: submaximal (sub 20 mg METOPROLOL), negativ pentru ischemie; toleranta buna de efort; risc coronarian mic
INVESTIGATII DE LABORATOR
28.03.2008, ora 18.00
troponin I: 0,875 ng/ml, pozitiv
glucoza: 406 mg/dl (normal: 75-115 mg/dl)
creatinina: 1,1 mg/dl (normal: 0,6-1,3 mg/dl)
GPT (transaminaza glutamicpiruvica): 36 U/l (normal: 10-40 U/l)
GOT (transaminaza glutamicoxalacetica): 18 U/l (normal: 10-37 U/l)
LDH (lactodehidrogenaza): 197 U/l (normal: 230-460 U/l)
CK: 62 U/l (normal: 24-195 U/l)
CKMB: 10,1 U/l (normal: 2-25 U/l)
hemoglobina: 13,4 g/dl (normal: 12,3-17,7 g/dl)
VSH: 28 mm/ora (normal: 12 mm/ora)
29.03.2008
glucoza: 272mg/dl
GOT: 134 U/l
LDH: 719 U/l
CK: 1811 U/l
CKMB: 164,4 U/l
Colesterol: 352mg/dl (normal: 120-240 mg/dl)
Trigliceride: 944 mg/dl (normal: 50-200 mg/dl)
30.03.2008
glucoza: 302 mg/dl
GOT: 46 U/l
LDH: 836 U/l
CK: 386 U/l
CKMB: 27,4 U/l
TRATAMENT SI EVALUARE: TRATAMENT:
28.03.2008, ora 18.00: - ENALAPRIL 5 mg = 1c
- PLAVIX = 4 c
- usoara jena retrosternala - se monteaza perfuzie cu
- TA 150/70 mmHg nitroglicerina
- METOPROLOL 50 mg = 1/2
- Aspirina 500 mg = ½ 28.03.2008, ora 22.00:
28.03.2008, ora 18.15: - TA 160/80 mmHg
- ENALAPRIL 15 mg = 1c
- durere retrosternala - SORTIS 80 mg = 1c
- TA 180/80 mmHg - fara durere precordiala
- se monteaza perfuzie venoasa cu
Nitroglicerina = 2 fiole in solutie 28.03.2008, ora 22.30
de glucoza 5%, 500 ml, cu un ritm troponin I = 0,875 ng/ml,
de 10 picaturi/min. pozitiv
28.03.2008, ora 18.25: TRATAMENT:
- TA = 160/80 mmHg - CLEXANE 80 mg = 2 f
- persista durerea retrosternala
- se creste ritmul perfuziei la 29.03.2008, ora 8.15:
20 picaturi/min.
- AV 74 b/min, regulat, fara
28.03.2008, ora 19.00: durere retrosternala in timpul
noptii
- TA = 150/80 mmHg
- fara durere retrosternala TRATAMENT:
- se scade ritmul perfuziei la
10 picaturi/min. - METOPROLOL 100 mg
- ENALAPRIL 20 mg
28.03.2008, ora 19.45 - PLAVIX 1c
- ASPENTER 75 mg
- TA = 150/80 mmHg - SORTIS 80 mg
- CLEXANE 160 mg
29.03.2008, ora 9.30 30.03.2008, ora 18.00
- glicemie 302 mg/dl
- glicemie (pe glucotest) : - ACTRAPID = 6U/iv, 16U/sc
412 mg/dl
- se administreaza insulina 31.03.2008, ora 02.00
ACTRAPID = 10 U/iv, 10 U/sc
- ACTRAPID = 8 U/sc
29.03.2008, ora 13.00
31.03.2008, ora 8.00
- glicemie : 317/ dl
- ACTRAPID 10 U /iv, 10 U/sc - glicemie : 267 mg/dl
- ACTRAPID = 16U/SC
29.03.2008, ora 19.15 - TA = 110/70 mmHg
- AV = 88 b/min, regulat
- TA = 120/70 mmHg - fara angor
- AV = 88 b/ min, regulat
- fara durere 31.03.2008, ora 15.00
- se creste doza de METO-
PROLOL = 200 mg/zi - pacientul acuza pirozis
- se administreaza SUCRAL-
30.03.2008, ora 7.30 FAT = 1c
- glicemie = 275 mg/dl 31.03.2008, ora 17.00
- ACTRAPID = 14 U/ sc
- diureza 2300 ml - TA 110/60 mmHg
- aport p.o. = 1250 ml - AV 72 b/min, ritmic, fara
acuze
30.03.2008, ora 9.45
01.04.2008, ora 08.00
- TA = 140/90 mmHg
- AV = 60 b/min, regulat, fara - TA = 110/70 mmHg
acuze - AV = 84 b/min, regulat, fara
acuze
30.03.2008, ora 13.00 - glicemie: 224 mg/dl
- ACTRAPID = 20U/sc
- glicemie : 317 mg/dl
- ACTRAPID = 6U/iv, 16 U/ sc
01.04.2008 ora 13.00 02.04.2008, ora 18.00
- glicemie: 252 mg/dl - glicemie 237mg/dl
- ACTRAPID = 20U/ sc - ACTRAPID = 18U/sc
01.04.2008, ora 18.00 03.04.2008, ora 02.00
- TA =130/70 mmHg (in clino- - ACTRAPID = 10U/sc
statism); 135/80 mmHg (in
ortostatism) 03.04.2008, ora 08.00
- AV = 75 b/ min, ritmic
- glicemie: 232 mg/dl - glicemie: 190 mg/dl
- ACTRAPID = 16 U/sc - ACTRAPID = 20U/sc
- pacientul prezinta ameteli - TA = 120/70 mmHg
de la trecerea din clinostatism - AV = 80 b/min, regulat
in ortostatism
03.04.2008, ora 18.00
02.04.2008, ora 08.00
- glicemie: 212 mg/dl
- glicemie: 206 mg/dl - ACTRAPID = 18U/sc
- ACTRAPID = 20 U/sc
- TA = 110/70 mmHg 04.04.2008, ora 02.00
- AV 64 b/min
- fara acuze - ACTRAPID = 8U/sc
TRATAMENT: 04.04.2008, ora 08.00
- METOPROLOL 200 mg - glicemie : 198 mg/dl
- ENALAPRIL 20 mg - ACTRAPID = 20U/sc
- PLAVIX 1c - TA = 110/70 mmHg
- ASPENTER 75 mg - AV = 60 b/min
- SORTIS 80 mg
- OMEPRAZOL 20 mg 04.04.2008, ora 13.00
02.04.2008, ora 13.00 - ACTRAPID = 20U/sc
- glicemie 222 mg/dl
- ACTRAPID 18U/sc
04.04.2008, ora 18.00 07.04.2008, ora 13.00
- glicemie : 250mg/dl - ACTRAPID = 16U/sc
- ACTRAPID = 20 U/sc
07.04.2008, ora 18.00
05.04.2008, ora 02.00
- ACTRAPID = 14U/ sc
- ACTRAPID = 8U/sc
- aceeasi schema de tratament 08.04.2008, ora 02.00
- ACTRAPID = 6U/ sc
- aceeasi schema de tratament
- aceeasi schema de tratament
- TA = 120/70 mmHg 09.04.2008, ora 08.00
- AV = 70 b/min, regulat
- glicemie : 134mg/dl
07.04.2008, ora 08.00 - ACTRAPID = 18U/sc
- TA = 120/70 mmHg
- glicemie = 131 mg/dl - AV = 72 b/min, regulat
- ACTRAPID = 18U/sc - fara acuze
Bolnavul se externeaza cu urmatoarele recomandari :
regim hiposodat, hipolipidic, hipoglucidic
aport de lichide minim 1,5 l/zi
se recomanda coronarografie
consult la Centrul de Diabet si Boli de Nutritie pentru schemei de insulina
va respecta uramatoarea schema de tratament:
control periodic la medicul de familie
control in clinica de Cardiologie
Diagnostic la externare:
infarct miocardic acut posteroinferior
insuficienta cardiaca clasa II NYHA
HTA gradul III, grup de risc foarte inalt
diabet zaharat tip II insulino- dependent
dislipidemie mixta
obezitate
Concluzii:
evolutia a fost favorabila sub tratament antiagregant plachetar (aspirina + PLAVIX, cu incarcare), anticoagulant (CLEXANE 1mg/kg corp/12 ore), betablocant, IEC; s-a initializat insulino-terapie, cu scaderea glicemiei.
CAZ CLINIC NR.3
Pacientul: MD
Sex: masculin
Varsta: 63 ani
Diagnosticul medical la internare:
I.M.A. inferior (VD?)
Bradicardie sinusala
Soc cardiogen
Etilism cronic
Diagnostic medical la 72 de ore:
I.M.A. inferior (VD?)
Bradicardie sinusala
Soc cardiogen
Etilism cronic
Culegere de date:
Data internarii: 08.04.2008, ora 12.00
Sectia: Cardiologie, Spitalul Clinic Colentina, Bucuresti
Salon: 214 UTIC (Unitate Terapie Intensiva Coronariana)
Numar foaie observatie: 4166
Urgenta: da
Echipa de ingrijire: Prof. Dr. Gheorghe Andrei Dan, Dr. Popescu Alexandru
Date fixe:
Nume: M
Prenume: D
Data nasterii: 18.11.1945
Varsta: 63 ani
Carte de identitate: HC 977344
Domiciliu: Ilfov, Voluntari
Ocupatie: pensionar
Religie: ortodoxa
Nationalitate: romana
Anamneza:
Antecedente personale: HTA, etilism cronic, amputatie de degete ambele picioare (antepicior), pentru degeraturi
Conditii de viata si de munca:
fumator
consumator cronic de etanol
nu are medicatie administrata anterior
Istoricul bolii:
in data de 08.04.2008 la ora 09.00 a debutat durerea toracica antrioara. A fost adus de catre familie la camera de garda a Spitalului Clinic Colentina
In camera de garda :
a fost consultat de catre Dr. Liliana Dimitriu si transferat de urgenta in sectie
TA nedecelabila
AV 35 b/min, regulat
zgomote cardiace bradicardice asurzite, jugulare turgescente
puls periferic absent, prezent la artera carotida, bilateral
abdomen suplu, mobil cu respiratia
Aplicarea planului de ingrijire :
Nevoia de a respira, a avea o buna circulatie
Evaluarea functiilor vitale (R, P, T, TA)
Nevoia de a bea si a manca
alimentatia pacientului sa asigure aportul de vitamine si saruri minerale necesare metabolismului (aport nutritiv scazut)
dieta hiposodata
hidratarea organismului
4. Nevoia de a elimina
urmarirea evacuarilor de urina si fecale
diureza
5. Nevoia de a se misca si de a mentine o buna postura
pregatirea patului
pozitia in pat
mobilizarea
transportul
6. Nevoia de a dormi si a se odihni
exercitii de relaxare
7. Mentinerea tegumentelor curate (toaleta pacientului)
8. Nevoia de a-si mentine temperatura in limite normale
9. Evitarea pericolelor
se vor evita discutiile cu voce tare
se vor evita vizitele lungi si obositoare
nu se vor comunica vesti neplacute
Problemele pacientului:
- disconfort
anxietate
deficit de autoingrijire
potential de complicatii
Complicatiile infarctului miocardic:
tulburari de ritm cardiac: ventriculare si atriale
tulburari de conducere ale inimii: atrioventriculare si intraventriculare
disfunctie de pompa, insuficienta ventriculara stanga, edem pulmonar acut, soc cardiogen
complicatii mecanice: ruptura de perete liber, ruptura de sept, anevrism ventricular
complicatii tromboembolitice
ischemia postinfarct: angina precoce si tardiva
alte complicatii:
pericardita postinfarct
pneumopatii acute
retentie de urina, infectii urinare
astenie fizica, vertij la mobilizare
depresie, psihoza
Obiectivele vizeaza:
combaterea durerii
combaterea anxietatii
prevenirea complicatiilor imediate si tardive
limitarea extinderii necrozei
recuperarea sociala
INTERVENTII:
transportul bolnavului de la salvare se face cu targa intr-un timp cat mai scurt
transportul bolnavului de la camera de garda cat mai urgent la terapia intensiva coronariana
pozitie cat mai comoda in pat
combaterea durerii (analgezice sau derivati de opiacee)
supravegherea functiilor vitale: monitorizare ECG
combaterea anxietatii
recoltarea probelor de laborator: hemograma, glicemie, creatinina, LDH, CK, CKMB, VSH, GPT, GOT, troponina I
prevenirea complicatiilor tromboembolitice- anticoagulante
prevenirea mortii subite- asezarea bolnavului in decubit dorsal si interzicerea efectuarii oricaror miscari
preintampinarea hiperexcitabilitatii miocardului (Xilina 200 mg i.m. sau i.v.)
administrarea medicatiei- se face cu mare punctualitate, in pozitie orizontala, se va da strict la indicatia medicului
alimentatia: regimul alimentar va fi hiposodat, hipocaloric, in primele zile va fi alcatuit din lichide (ceaiuri, compoturi, sucuri de fructe, lapte, supe, pureuri, oua moi)
interzicerea fumatului
urmarirea evacuarilor de urina si fecale (la pat)
diureza si scaunul se noteaza in foaia de observatie
combaterea constipatiei (prin laxative usoare)
igiena bolnavului: zilnic, baie generala sau partiala efectuata la pat
Mobilizarea bolnavului:
repaos absolut la pat in primele zile, executandu-se miscari libere in pat (exercitii ale membrelor superioare si inferioare
in zilele 5-8: deplasare libera in salon, mers progresiv pe hol, asistat
in zilele 9-12: mers liber pe hol, urcat 1-2 etaje, asistat
Investigatii de urgenta
ecocardiografie
electrocardiograma
analize de laborator
EKG 08.04.2008, ora 12.15:
ritm jonctional (fara unda P)
supradenivelare ST in DII, DIII si aVF, subdenivelare de ST in V2, V3 de 4-5 mm
lipsesc derivatiile V4-V6, imagine in oglinda
ECG 08.04.2008, ora 12.40:
se pastreaza aceeasi imagine, dar in V4-V6 subdenivelare ST, pasager apar unde P
ECG 08.04.2008, ora 13.50:
tahicardie ventriculara polimorfa, apoi ritm jonctional accelerat, cu 80-120 b/min.
INVESTIGATII DE LABORATOR:
08.04.2008, ora 12.45
GPT: 44 U/l (normal: 10-40 U/l)
GOT: 40 U/l (normal: 10-37 U/l)
LDH: 399 U/l (normal: 230-460 U/l)
CK: 107 U/l (normal: 24-195 U/l)
CKMB: 19,3 U/l (normal: 2-25 U/l)
08.04.2008, ora 17.00
glicemie: 194 mg/dl
creatinina: 1,2 mg/dl
GPT: 101 U/l (normal: 10-40 U/l)
GOT: 192 U/l (normal: 10-37 U/l)
LDH: 45 U/l (normal: 230-460 U/l)
CK: 755 U/l (normal: 24-195 U/l)
CKMB: 126 U/l (normal: 2-25 U/l)
hemoglobina: 11,2 g/dl (normal: 12,3-17,7 g/dl)
VSH: 4 mm/ora (normal 12 mm/ora)
08.04.2008, ora 21.00
GPT: 92 U/l (normal: 10-40 U/l)
GOT: 200 U/l (normal: 10-37 U/l)
LDH: 807 U/l (normal: 230-460 U/l)
CK: 1545 U/l (normal: 24-195 U/l)
CKMB: 196,2 U/l (normal: 2-25 U/l)
TRATAMENT SI EVALUARE: 08.04.2008, ora 12.50
08.04.2008, ora 12.15 - pe monitor ECG: TV polimorfa
- pacientul ajunge la monitor 08.04.2008, ora 12.15
- AV = 30-40 b/min
- TAS palpator: 50-60 mmHg - reintra in ritmul anterior
- se prinde linie venoasa, recoltare
- de analize 08.04.2008, ora 13.00
- O2 pe sonda nazala
- Atropina 1f - Atropina 1f iv
- Ser fiziologic 500 ml iv - se reporneste perfuzia cu
Streptokinaza cu 50 m/ora
08.04.2008, ora 12.30 - HHC 100 mg
- Nitroglicerina iv
- Sreptokinaza 250 000 U, 6 flacoane
la injectomat, 500 ml/ora 08.04.2008, ora 13.05
- Atropina: 1 f iv
- TAS = 40-50 mmHg, palpa-
08.04.2008, ora 12.40 toriu
- AV = 38 b/min
- montare CVC - cianoza extremitate cefalica
- Ser fiziologic 500 ml iv-
Adrenalina 1 f iv
08.04.2008, ora 12.45
- convulsii- se opreste
Streptokinaza
08.04.2008, ora 13.10 08.04.2008, ora 13,36
- Dobutamina pe injectomat: - extrasistole ventriculare pe
2,50 microgr/kgc/ora- 2,1 ml/ora monitor
- se creste Dobutamina la - TAS = 85 mmHg
5 microgr/kgc/ora- 4,2 ml/ora
- TAS = 80 mmHg 08.04.2008, ora 13.40
- pacientul are cefalee, e agitat
- ECG acelasi aspect - s-a terminat Streptochinaza
- pe monitor are FV
08.04.2008, ora 13.15 - se da soc electric nesincron 100J
- pacientul iese din FV in asistolie
- TAS = 60 mmHg incepe MCE + Atropina 1f +
- se creste Dobutamina la 7,5 Adrenalina 1f
microgr/kgc/ora- 6,3 ml/ora - TAS = 60 mmHg
- puls nedecelabil la artera pedi-
oasa si tibiala posterioara 08.04.2008, ora 13.56
- puls prezent la artera radiala
- TA = 70 mmHg - pacientul are frisoane, se face
1f Algocalmin iv
08.04.2008, ora 13.20 - perfuzia cu ser curge lent
- TAS = 160 mmHg
- o fiola algocalmin iv - fibrilatie atriala pe monitor
- cefalee persistenta - AV = 120b/min
- ECG acelasi aspect - se administreaza bicarbonat de
sodiu 10 ml
08.04.2008, ora 13.25
08.04.2008, ora 14.05
- TAS = 80 mmHg
- ser fiziologic 500 ml iv - TAS = 110 mmHg
- ECG in DII, supradenivelarea - se opreste Nitroglicerina
a scazut cu aprox. 1 mm; in DIII - AV = 130b/min, regulat
unda T negativa - se monteaza sonda urinara
AV = 38 b/min - cefalee diminuata
- pe monitor ritm sinusal, tahi-
cardie 130b/min
- extrasistole ventriculare izolate
08.04.2008, ora 14.55 08.04.2008, ora 17.30
- TAS = 90 mmHg - TA = 120/90 b/min
- pe monitor scurt episod de
08.04.2008, ora 15.25 fibrilatie atriala cu AV aprox.
100 b/min
- TA = 100/70 mmHg
- AV = 98b/min 08.04.2008, ora 17.40
08.04.2008, ora 15.45 - TA = 120/90 mmHg
- BETALOC 1,25 mg iv
- TA = 105/70 mmHg
- AV= 90 b/min 08.04.2008, ora 18.00
08.04.2008, ora 16.15 - DIAZEPAM ¼ , oral
- BETALOC ZOK 100mg ¼ cp
- TA = 130/80 mmHg
- rare extrasistole secundare izolate 08.04.2008, ora 18.30
- diureza: 1300 ml incepand de la
ora 12.00, urina limpede, normocroma - pe monitor frecvente extrasis-
tole ventriculare, unele cuplate
08.04.2008, ora 16.40 - perfuzie glucoza 10% + 20 ml
KCl + 5 U insulina
- TA = 150/90 mmHg - perfuzie cu solutie de MgSO4
- AV 87 b/min 20% , 4,5 ml/ inject, 5 ml/o
- ritm sinusal
- AXID 1 f iv 08.04.2008, ora 20.00
- BETALOC 2.5 mg iv
- pacientul este agitat, cu
08.04.2008, ora 17.10 halucinatii vizuale
- DIAZEPAM ½ f iv
- TA = 120/90 mmHg
- AV = 84 b/min
- pe monitor TV nesustinuta
- BETALOC 1,25 mg iv
08.04.2008, ora 22. 00 09.04.2008, ora 0.15
- pe monitor extasistole ventri- - agitatie psihomotorie
culare, inclusiv o scurta perioada - DORMICUM ¼ f iv
de ritm accelerat
- TA = 110/70 mmHg 09.04.2008, ora 0.30
- AV = 80 b/min
- METOPROLOL 25 mg po - dupa cateva minute e calm,
- IMOVAN 1 cp reapare agitatia
- DORMICUM ½ f iv
TRATAMENT IN 08.04.2008
09.04.2008, ora 0.45
- Atropina: 6 fiole
- Adrenalina: 2 fiole - se repeta agitatia: 5 picaturi
- Streptokinaza: 1,5 mil UI HALDOL, dupa care devine si
- Metoclopramid: 2 fiole mai agitat
- Dobutrex: 250 mg - DORMICUM ½ f, fara efect
- NaCl 9%, 500 ml x 15 flacoane
- NaHCO3: 1 flacon 09.04.2008, ora 1.00
- HHC: 400 mg
- Algocalmin: 2 fiole - DIAZEPAM 1 f iv cu sedarea
- Nitroglicerina: 2 fiole pacientului
- Glucoza 5%, 500 ml x 8 flacoane
- Betaloc: 5 mg 09.04.2008, ora 1.30
- Aspenter: 75 mg
- Plavix: 4 capsule - agitatie interna
- Axid: 1 fiola - DORMICUM 1 f iv
- Sortis: 80 mg - Plegomazin 50 mg oral
- Solutie Ringer: 2 flacoane
- Diazepam: 10 mg x 4 fiole 09.04.2008, ora 3.10
- Haloperidol: 2 fiole
- Plegomazin: 2 fiole - extrem de agitat
- Imovane: 1 tableta - HALDOL I f iv
- Metoprolol: 50 mg - este violent cu personalul medical
- Dormicum: 3 fiole
- Glucoza 10%, 500 ml x 2 flacoane
09.04.2008, ora 4.15 09.04.2008, ora 13.00
aceeasi stare - agitat, i se administreaza
- perfuzie cu Glucoza 10%+ DIAZEPAM 1f iv
2 f VITAMINA B1 - TA = 120/70 mmHg
- AV = 95 b/min
09.04.2008, ora 5.20
09.04.2008,ora 17.45
- reapare starea de agitatie,
importante halucinatii vizuale - TA = 110/60 mmHg
- DIAZEPAM ½ f iv - refuza alimentatia
- BETALOC 25 mg po
TRATAMENT IN 09.04.2008
09.04.2008, ora 07.00
- Metoclopramid: 3 fiole
- putin mai linistit - NaCl 9%, 500 ml x 7 flacoane
- TA = 105/60 mm Hg - Algocalmin 3 fiole
- AV = 80 b/min - Glucoza 5% 4 flacoane
- Aspenter: 75 mg
09.04.2008, ora 9.50 - Plavix: 1 capsula
- Axid: 1 fiola
- pacientul este linistit, dar cu - Sortis: 80 mg
tremuraturi; nu are dureri - Solutie Ringer: 2 flacoane
- prezinta hematoame la locul de - Metoprolol 50 mg: ½ cp x 3
punctie venoasa si unde a fost - KCl: 20 ml
legat in perioada de agitatie
- perfuzie cu glucoza 5 % + 10.04.2008, ora 02.00
ser fiziologic
- pacientul este agitat
09.04.2008, ora 11.00 - DIAZEPAM ½ fiola
- TA = 110/70 mmHg 10.04.2008, ora 07.00
- AV = 72 b/min
- fara dureri toracale - pacientul este dezoriantat temporo-
spatial, afirma ca a mai avut un
episod de durere retrosternala, cu
durata de cateva minute
- TA = 130/70 b/min
- AV = 72 b/min, regulat
10.04.2008, ora 13.00 - Masa eritrocitara 1 UI
- KCl : 20 ml
- TA = 100/60 mmHg - Vitamina B1: 1 tableta
- Vitamina B6 : 1 tableta
10.04.2008, ora 16.00
11.04.2008, ora 10.30
- se administreaza masa eri-
trocitara - TA = 100/60 mmHg
- AV = 74 b/min, regulat
10.04.2008, ora 17.45 - diureza: 3500 ml
- aport po.: 1550 ml
- pacientul este febril (38,2 gr C) - PEV: 500 ml, glucoza 5%
se opreste masa eritrocitara
- ALGOCALMIN 1 f po 11.04.2008, ora 11.15
10.04.2008, ora 18.30 - K = 3,3 Mm/L
- se monteaza perfuzie cu glucoza
- pacientul este linistit, dezorien- 5%, 500 ml + 20 mEq KCl
tat temporo- spatial
- temperatura 37,5 gr C 11.04.2008, ora 20.00
- TA = 110/70 mmHg
- AV = 70 b/min, regulat - diureza 3200 ml
- se reia masa eritrocitara - aport po. 1200 ml
- PEV 1000 ml
TRATAMENT 10.04.2008 - TA = 130/70 mmHg
- AV = 72 b/min, regulat
- Aspenter: 75 mg - se suplimenteaza aportul cu
- Plavix: 1 capsula glucoza 5%, 500 ml +
- Axid: 1 fiola 20 mEq KCl
- Sortis: 80 mg
- Diazepam: 10 mg x 4 fiole
- Haloperidol: 2 fiole
- Metoprolol 50 mg: ½ cp x 3/zi
- Dormicum: 3 fiole
- Glucoza 10%, 500 ml x 2 fl
- Dulcolax: 2 tablete
- Cefrom 1g: 1 fl x 2/zi
- Apa distilata: 2 fiole
TRATAMENT 11.04.2008 12.04.2008, ora 18.00
- Aspenter: 75 mg - K = 4 Mm/l
- Plavix: 1 capsula - stare generala ameliorata
- Axid: 1 fiola - constient, cooperant
- Sortis: 80 mg
- Diazepam: 10 mg x 4 fiole 12.04.2008, ora 20.15
- Haloperidol: 2 fiole
- Metoprolol 50 mg: ½ cp x 3/zi - TA = 125/80 mmHg
- Dormicum: 3 fiole - AV = 77 b/min, regulat
- Glucoza 10%, 500 ml x 2 fl - edem mana dreapta
- Cefrom 1g: 1flacon x 2/zi
- Apa distilata: 2 fiole TRATAMENT 12.04.2008
- KCl: 20 ml x 2
- Vitamina B1: 1 tableta - Aspenter: 75 mg
- Vitamina B6: 1 tableta - Plavix: 1 capsula
- Axid: 1 fiola
12.04.2008, ora 08.15 - Sortis: 80 mg
- Diazepam: 10 mg x 4 fiole
- diureza: 5900 ml - Haloperidol: 2 fiole
- aport po: 1800 ml - Metoprolol 50 mg: ½ cp x 3
- PEV: 1500 ml - Dormicum: 3 fiole
- Glucoza 5% - Dulcolax: 2 tablete
- nu a mai fost agitat, s-a odihnit - Cefrom 1g : 1 fl x 2
bine peste noapte - Apa distilata : 2 fiole
- TA = 130/70 mmHg - KCl : 20 ml x 2
- AV = 68 b/min, regulat - Vitamina B1 : 1 tableta
- recoltare Na+, K+, creatinina - Vitamina B6: 1 tableta
12.04.2008, ora 14.00 13.04 2008
- pacientul acuza dureri in - pacient orientat temporo-
membrele inferioare spatial
- ALGOCALMIN 1f po - nu mai este agitat
- vorbeste coerent
- stare generala mult amelio-
rata fata de internare
- TA = 130/80 b/min
- AV = 72 b/min
TRATAMENT IN 13.04.2008 15.04.2008
- acelasi ca in ziua precedenta - jena sternala fugace de inten-
sitate mica cu durata de 1 min
- dispnee
- TA = 110/70 mmHg
- uneori, pacientul are dispnee - AV = 76 b/min
- nu a mai avut dureri toracale
- scaun normal TRATAMENT 15.04.2008
- nu a mai fost agitat
- TA = 110/70 mmHg - Aspenter : 75 mg
- AV = 76 b/min - Plavix : 1 capsula
- Axid : 1 fiola
TRATAMENT 14.04.2008 - Sortis : 80 mg
- Metoprolol 50 mg: ½ cp x 3
- Aspenter: 75 mg - Cefrom 1g: 1fl x 2
- Plavix: 1 capsula - Apa distilata: 2 fiole
- Axid: 1 fiola - Vitamina B1: 1 tableta
- Sortis: 80 mg - Vitamina B6: 1 tableta
- Metoprolol 50 mg: ½ cp x 3/zi
- Cefrom 1g: 1 fl x 2
- Apa distilata: 2 fiole
- Vitamina B1: 1 tableta
- Vitamina B6: 1 tableta
16.04.2008
se externeaza ameliorat, constient, orientat temporo- spatial, fara dureri retrosternale, cu valori tensionale si frecventa cardiaca normale, cu revenirea la normal a constantelor biologice
Recomandari la externare:
intreruperea fumatului, interzicerea consumului de alcool
pacientul se indruma catre Centrul de Boli Cardiovasculare al Armatei pentru efectuarea coronarografiei
V. ANEXE
GHID PENTRU DIETA IN UNITATILE CORONARIENE
Kilocalorii si proteine: 30-35 kcal/kgc; dieta trebuie initial planificata sa asigure kilocaloriile si proteinele adecvate pentru mentinerea greutatii initiale a pacientilor. Reducerile calorice pot fi initiate daca este necesara reducerea greutatii.
Grasimi: alimentele bogate in colesterol si grasimi saturate trebuie interzise. Pot fi administrate unul sau doua oua pe saptamana daca se solicita si/sau sa asigure un aport proteic adecvat
Carbohidratii: trebuie sa reprezinte 50-55% din caloriile totale
Fibre: dieta trebuie sa contina fibre asociate cu o alimentatie diversificata, incluzand fructe proaspete si legume, paine din faina integrala si cereale. Alimentele ce pot determina intoleranta gastrointestinala trebuie eliminate pe baze individuale
Este recomandata o dieta " fara adaugare de sare"
Potasiu: consumul alimentar cu continut crescut de potasiu trebuie incurajat, cu exceptia pacientilor cu insuficienta renala
Cantitatea: trebuie recomandate individual mese mici si dese
Lichide: nu trebuie interzis consumul obisnuit de cafea
Educatia: obtinerea si mentinerea unei greutati corporale ideale si aderarea la modificarile dietei recomandate de catre medic
Repaos fizic si emotional, utilizarea unor sedative usoare si asigurarea unei atmosfere linistite care pot reduce frecventa cardiaca, un determinant major al consumului miocardic de oxigen
Oxigenarea arteriala trebuie adusa la normal la pacientii cu hipoxemie
Daca este necesar, se administreaza bronhodilatatoare si expectorante
Anemia severa trebuie corectata prin administrarea atenta de masa eritrocitara in asociere cu un diuretic, daca exista semne de IVS
Alte afectiuni asociate, in special infectiile asociate cu tahicardie, febra si necesar crescut de oxigen necesita o rezolvare imediata
Nu trebuie permisa variatia tensiunii arteriale sistolice cu peste 25-30 mmHg fata de valorile uzuale ale pacientului in afara HTA severe inaintea IMA
Bradicardia sinusala marcata (sub 50 b/min) trebuie tratata prin manevre posturale (pozitia Tredelenburg), pentru a creste volumul sanguin central si cu Atropina si pacing electric, dar nu cu izoproterenol
Toate formele de tahiaritmie necesita tratament promt, deoarece cresc necesarul miocardic de oxigen
PROTOCOL ECG
Se pregateste pacientul fizic si psihic in vederea obtinerii unei inregistrari de buna calitate (raderea pilozitatii pieptului, degresarea pielii, aplicare de gel specific ECG sau lipirea electrozilor speciali pentru ECG)
Se monteaza electrozii:
- galben: mb. sup. stg.
- verde: mb. inf. Stg.
- negru: mb. inf. dr.
V2- spatiul IV intercostal parasternal stang
V3- la jumatatea distantei V2- V4
V4- spatiul V intercostal pe linia medioclaviculara
V5- spatiul V intercostal pe linia axilara anterioara
V6- spatiul V intercostal pe linia axilara medie
2. Se verifica corectitudinea montarii electrozilor
3. Se vizualizeaza pe monitor traseul ECG
Se stabileste tipul inregistrarii (manual, automat, de ritm etc)
Se inregistreaza pe hartie traseul ECG
Se apreciaza calitatea inregistrarii
Se noteaza pe inregistrare datele de identificare ale pacientului (optional, in cazul in care nu se inregistreaza automat)
Se detaseaza electrozii
Se curata tegumentul de urmele de gel
Se interpreteaza ECG de catre medic
REGIMURI TROMBOLITICE IN INFARCTUL MIOCARDIC ACUT
Produs:
Streptokinaza
(Streptase)
Flacon: 250 000 UI, 750 000 UI, 1 500 000 UI
Mod de administrare :
1 500 000 UI, iv in 30-60 minute in 50 ml glucoza 5% (pe injectomat) sau in 100 ml glucoza 5% (in perfuzie)
Tratament cu heparina: fara heparina nefractionata sau 12 500 UI la 12 ore sc.
Contraindicatii: tratament cu Streptokinaza sau Anistreplaza in ultimele 5 zile
Anistreplaza
Flacon: 30 UI liofilizat + 5 ml solvent (1UI = 1 mg Anistreplaza)
Mod de administrare: 30 UI in 3-5 minute iv
Urokinaza
Flacon: 75 000 UI, 225 000 UI
Mod de administrare: 2 000 000 UI bolus iv sau 1 500 000 UI bolus iv + 1 500 000 UI perfuzie in 60 minute. Administrare iv timp de 48 ore.
CONCLUZII
Infarctul micardic acut (IMA) reprezinta evolutia grava a cardiopatiei ischemice. Aceasta evolutie poate fi schimbata favorabil de o serie de factori ce tin de pacient sau doctor.
Lupta cu factorii de risc cardiovascular (scaderea colesterolului, controlul hipertensiunii arteriale si a diabetului zaharat, stoparea fumatului, evitarea stresului) scade considerabil riscul de a face IMA.
Orice bolnav ce a suferit un IMA trebuie internat intr-o sectie de supravegere pentru coronarieni care ofera avantajul monitorizarii atente a tratamentului si complicatiilor. Pe timpul internarii in aceasta unitate repausul total la pat trebuie respectat, repaus ce impiedica aparitia unor complicatii prin micsorarea solicitarii inimii. Activitatea fizica se incepe gradat dupa 3-4 zile de la IMA. Aprecierea tolerantei la efort se face prin electrocardiograma de efort ce determina si ischemia ramasa dupa un IMA. Sunt recomandate in primele 2 saptamani plimbarile in timp de vreme buna. In functie de toleranta fata de acest efort doctorul recomanda felul activitatilor fizice ce pot fi efectuate.
Tratamentul cu beta-blocante (Atenolol, Metoprolol) trebuie respectat zilnic pe o perioada de 2 ani dupa infarct chiar daca bolnavul are senzatia de bine. De asemenea, administrarea zilnica a aspirinei pe o perioada lunga (ani) nu trebuie sa sperie pe nimeni; este clar dovedit ca folosirea pe termen lung a acestora creste rata de supravietuire prin prevenirea reinfarctarilor.
Bolnavul trebuie sa respecte indicatiile medicului: sa urmeze tratamentul prescris, sa stopeze fumatul, sa consume o dieta mai mult vegetariana din care sa lipseasca in principal grasimile animale.
BIBLIOGRAFIE SELECTIVA
a. Albu, Roxana Maria si colaboratorii, Anatomia si fiziologia omului. Manual pentru scolile sanitare postliceale, Editura Universul, Bucuresti, 2001
b. Chiru, F. Si colaboratorii, Ingrijirea omului bolnav si a omului sanatos. Manual pentru scolile sanitare postliceale, Editura Cison, Bucuresti, 2001
c. Chiru, F. si colaboratorii, Urgente medicale. Manual de sinteza pentru asistentii medicali (vol. I), Editura RCR Print, Bucuresti, 2003
d. Gherasim, L., Progrese in cardiologie, Editura Infomedica, Bucuresti, 2002
e. Ginghina, Carmen si colaboratorii, Indreptar de diagnostic si tratament in IMA, Editura Infomedica, Bucuresti, 2002
f. Morariu, Letitia si colaboratorii, Bazele teoretice si practice ale ingrijirii omului sanatos si bolnav. Nursing. Manual pentru scolile Sanitare Postliceale, Editura Universul, Bucuresti, 2000
g. Scheidt, S., Cardiovascular Problems in Everyday Practice,
in Clinical electrocardiography,
Copyright © 2025 - Toate drepturile rezervate