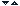 | Alimentatie | Asistenta sociala | Frumusete | Medicina | Medicina veterinara | Retete |
UNIVERSITATEA DE MEDICINA SI FARMACIE TARGU MURES
SPECIALIZARE : ASISTENTA MEDICALA
STRATEGII DE SEVRAJ DE VENTILATOR IN TERAPIE INTENSIVA
Abrevieri
ALI - Acute lung injuy ( Injurie acuta pulmonara)
ARDS - Adult respiratory distress syndrome (Sindrom de detresa respiratorieacuta)
ATI Anestezie-Terapie Intensiva
AV - Alura ventriculara
BIPAP
CPAP Continuous positive airway pressure
EAB - Echilibrul acidobazic
FiO2- Fracția inspiratorie a O2
GCS -
IOT - Intubatie orotraheala
PEEP - Positive end-expiratory pressure
P/F - PO2/ FiO2
PVC - Presiunea venoasa centrala
SCR - Stop cardio-respirator
SIMV - Synchronized intermittent mandatory ventilation
TA - Tensiunea arteriala
UPU- SMURD - Unitatea primiri urgențe - Serviciul mobil de urgența, reanimare și descarcerare
VM - Ventilație mecanica
DATE GENERALE
1. Introducere :
Ventilatia artificiala reprezinta cea mai importanta modalitate de tratament nespecific adresata bolnavului critic. Datele din literature arata ca circa 90 % din pacientii unei terapii intensive au nevoie pe parcursul internarii lor de cel putin un episode de ventilatiemecanica. Din totalul timpului petrecut pe ventilator, 40% este dedicate sevrerii.(15;5)
Desprinderea de ventilator este importanta si din cauza complicatiilor pe care le poate genera ventilatia artificiala ca modalitate terapeutica, incidenta lor crescand proportional cu timpul petrecut pe ventilator. Dintre acestea, sunt cauze de morbiditate crescuta traumele pulmonare legate de ventilatie: barotrauma,volotrauma, biotrauma, pneumonia asociata ventilatorului, precum si mortalitatea mai mare a bolnavului ventilat.
Nu poate nimeni nega, si nu este nevoie de un studiu randomizat pentru a demonstra ca ventilatia mecanica este o metoda salvatoare de viata. Studiile recente demonstreaza insa ca poate determina leziuni pulmonare functionale sau structurale care sa agraveze cursul bolii .(6)
Ventilatia mecanica este o modalitate terapeutica indispensabila, atat peranestezic, cat si ca suport nespecific de terapie intensiva pentru bolnavul critic. Utilizarea ei are si anumite riscuri legate de efectele pe care le poate avea asupra altor sisteme de organe,
contribuind la morbiditatea sau chiar mortalitatea pacientului ventilat.
Ventilatia mecanica poate crea neajunsuri si organului a carui functie de fapt o suplineste. Complicatiile pe care le poate da sunt legate de presiunile ce le exercita la nivel pulmonar. Potentialul unei astfel de complicatii a fost intuit cu mult timpinainte chiar de instituirea metodei, in urma cu 250 de ani. La 1745 John Fothergill, comunicand un caz de resuscitare cardio-respiratorie, sugera ca respiratia gura-la-gura este mai buna decat utilizarea unor foale pentru a insufla aer in plamanii victimei deoarece "plamanii unui om pot tolera forta pe care o poate exercita respiratia altui om, forta ce nu poate fi determinata la foale". Acest tip de injurie este astazi denumit barotrauma si este prima manifestare recunoscuta a leziunilor ce pot fi induse de ventilator.
Recent, in ultimii 10 ani, s-au descoperit si modificari mai subtile morfologice si functionale, care sunt rezultatul unui raspuns inflamator la nivel pulmonar.(51) Pentru desemnarea acestui grup de suferinte legate de ventilator se folosesc in literatura de specialitate doi termeni:
- VILI = ventilator induced lung injury (leziune pulmonara indusa de ventilator) este termenul cel mai larg raspandit in literatura anglo-saxona. O conferinta de consens din 1999 a specialistilor in domeniu (Slutsky, Mancebo, Marini, Cook, Brun- Buisson, Tobin, Takala etc.), care a avut loc in Canada, propune utilizarea acestui termen pentru a desemna leziunile pulmonare numai in studiile experimentale, ventilatia mecanica fiind cert cauza declansatoare
- VALI = ventilator associated lung injury (leziune pulmonara asociata ventilatorului) este termenul propus de aceeasi conferinta pentru desemnarea leziunilor morfologice, functionale, radiologice ce nu pot fi deosebite de ALI sau ARDS, dar care se presupun a fi legate de ventilatia mecanica.(41)
In literatura medicala termenul de VILI este cel mai larg raspandit si este inca folosit pentru a desemna leziunile legate de ventilatia mecanica, fie ca este
vorba de studii experimentale sau clinice.
2. Inceperea sevrarii de ventilator :
Sevrarea de ventilator incepe odata cu stabilizarea leziunii pulmonare si cu solutionarea problemei ce a dus la instituirea ventilatiei mecanice; intreaga atentie trebuie indreptata spre desprinderea de ventilador cat se poate de repede. Problema recunoasterii momentului in care disfunctia pulmonara nu mai are nevoie de protezare este extrem de dificila. Standardizarea nu este posibila, parametrii clinici sunt supusi subiectivitatii, nu exista studii prospective, randomizate dezvoltate in aceasta directie. De cele mai multe ori evaluarea la care sunt supusi bolnavii este o combinatie de elemente subiective cu masuratori obiective, precum gazele sanguine si imaginile radiologice pulmonare.
Agresivitatea in retragerea suportului ventilator trebuie bine gandita, tinandu-se cont ca eliberarea prematura poate genera complicatii de temut. Dintre acestea mentionez reintubatia dificila cu risc de aspiratie, hipoxemia ce poate antrena tulburari hemodinamice, ce pot merge pana la oprire cardiaca. De aceea, alegerea momentului optim de sevraj este atat de dificil si important.
Procesul de sevrare de ventilator este in numeroase unitati de terapie intensiva din intreaga lume, cuantificat si condus de medici rezidenti, asistente medicale si fiziokinetoterapeuti. Studiile efectuate au demonstrat eficienta unui astfel de protocol, toate grupurile ce au implementat acest lucru, aratand o scadere a duratei de ventilatie mecanica, prin scaderea perioadei de sevraj, o buna toleranta din partea bolnavilor si acceptabilitate din partea personalului. Nevoia imbunatatirii conditiilor legate de detubare este o consecinta fireasca a faptului ca, atat detubarea intarziata, cat si cea nereusita, sunt factori asociati unei evolutii nefavorabile in termeni de morbiditate, dar si de mortalitate.
Relativitatea si variabilitatea detubarii pe criterii clinice reiese din numeroase studii din literatura, care au aratat ca in pofida stabilizarii lezionale clinicienii nu au recunoscut necesitatea desprinderii de ventilator decat in 2/3 din cazuri inainte de instituirea testului de respiratie spontana. (16;4)
3. Abordarea pacientului :
Modalitatea clasica de abordarea a unui bolnav ce trebuie sevrat de ventilator este scaderea in trepte a suportului, marea majoritate a bolnavilor nu au insa nevoie de acest abord prin care, din nefericire, se prelungeste durata ventilatiei mecanice. La doua treimi din bolnavi, sevrarea de ventilator si extubarea sunt simple dupa o scurta perioada de respiratie pe tub in T si bineinteles, dupa ce cauza pentru care au fost pusi pe ventilator a fost rezolvata.
Raman 30% din bolnavii care au avut nevoie de intubatie si suport ventilator mai mult de 24 de ore, care nu pot tolera tentativele initiale de a respira fara suportul aparatului. Pentru ei s-au dezvoltat strategii de desprindere si au fost analizate cauzele de potential insucces.
In acest moment se pun doua probleme: cand trebuie inceput procesul de desprindere si cum se va proceda pentru aceasta. Exista doua modalitati de a aborda problema: una "conservatoare" si una "agresiva". In formula consevatoare toate deciziile sunt la latitudinea clinicianului, influentate direct de experienta si judecata lui; va astepta normalizarea parametrilor fiziologici si revenirea la valorile dinaintea instituirii suportului ventilator inainte sa vada daca bolnavul poate respira spontan. In acest caz exista o variabilitate interindividuala foarte mare in ceea ce priveste "normalizarea" si care sunt parametrii de urmarit iar atitudinea este de reducere treptata a suportului pentru ca procesul sa nu fie foarte stresant pentru bolnav. Desprinderea de ventilator va fi mai mult o arta decat o stiinta.(20)
Clinicienii nu sunt eficienti in dirijarea procesului de desprindere de ventilator, marturie sunt cele 50% cazuri din bolnavii detubati spontan care nu au nevoie de reintubatie. Judecata clinica singura privind deconectarea pacientilor de ventilator are 67% valoare predictiva pozitiva.(8)
Propuneri pentru accelerarea procesului de sevraj au fost subiectul a numeroase articole din literature recenta de specialitate. Din momentul in care s-a rezolvat cauza pentru care un bolnav a fost intubat si ventilat mecanic trebuie tentata desprinderea sa de ventilator intr-un mod mai agresiv. Aceasta atitudine este sustinuta de toate cercetarile efectuate in ultimii 10 ani. Este important sa se poata face deosebirea intre cei ce vor putea sustine respiratia spontana imediat si cei ce au nevoie de reducerea treptata a suportului ventilator. In aceasta a doua categorie se incadreaza bolnavii care nu au tolerat un test de respiratie spontana.(8;9;17;20)
Cele spuse pana in prezent pot fi sintetizate in urmatoarele modalitati de sevrare:
- supunerea bolnavilor la teste de respiratie spontana ce dureaza 5-10 min de mai multe ori pe zi pana ce clinicianul considera ca sunt apti a fi detubati
- utilizarea metodelor de suport ventilator partial SIMV sau PSV, cu scaderea suportului in trepte, pana se ajunge in ore sau cel mai adesea zile, la ceea ce se considera suportul minim, dupa care bolnavii pot fi detubati
- sau evaluarea bolnavului o singura data in zi si
supunerea lui unui test de respiratie spontana in urma
caruia daca il tolereaza va putea fi detubat.(45)
Depistarea
pacientilor pe ventilator la care trebuie initiata desprinderea este recomandat
a se face pe baza unei examinari zilnice, care sa evalueze daca cauza pentru
care au fost ventilati s-a remis, daca sunt stabili hemodinamic si in aceste
conditii pregatiti pentru un test de respiratie spontana. Un studiu de
Aceasta evaluare zilnica a functiei respiratorii asociata starii generale a pacientului, care sa permita instituirea testului de respiratie spontana, trebuie sa
cuprinda: (33;35;45)
- semne de oxigenare corecta exprimata prin
PaO2/FiO2>150-300 la FiO2=0.4-0.5 sau
PaO2>60mmHg la FiO2 max.0.4
- PEEP<5-8cmH2O
- tuse eficienta la aspiratia traheala
- stabilitate hemodinamica fara suport vasopresor sau inotrop
- absenta sedativelor in perfuzie continua sau intreruperea lor din timp
- posibilitatea de a initia respiratie spontana
- constient, cu GCS>13
- fara disfunctii electrolitice, cu un pH>7.25
- temperatura <38ºC
- hemoglobina 8-10g/dl
- sunt sub 20%
Suntul reprezinta raportul dintre Qs/Qt. Acest sunt reprezinta fractia din indexul cardiac care nu este complet echilibrata de gazul alveolar. La randul sau acest raport rezulta din urmatoarea formula: Qs/Qt = (CcO2-CaO2)/CcO2-CvO2), unde:
CcO2 = continutul in oxigen al capilarelor pulmonare
CaO2 = continutul in oxigen al sangelui arterial
CvO2 = continutul in oxigen al sangelui venos amestecat
Valorile normale sunt de 10 %, la un pacient care ventileaza normal, spontan. Un sunt de 10-20% reflecta un potential de sevraj destul de bun dar un sunt de 20-30% deja ridica probleme asupra posibilitatii sevrajului.(33)
Daca bolnavul a trecut de aceasta evaluare indeplinind conditiile, se trece la etapa urmatoare si anume, la efectuarea testului de respiratie spontana. In ceea ce priveste ultimii doi parametrii, temperatura si valoarea hemoglobinei, ei nu apar la toti autorii.
4. Testul de respiratie spontana :
Testul de respiratie spontana este cea mai veche modalitate de sevrare de ventilator. In forma sa traditionala, bolnavul este decuplat de la ventilator si primeste un supliment de oxigen umidificat. Aceasta modalitate poarta denumirea de sevraj pe tub in T, dupa aspectul piesei ce se foloseste.
Durata testului de respiratie spontana variaza, cei mai multi autori se refera la 2 ore fara sa fie inca definita durata optima. Exista si cercetari care arata ca nu exista nici o diferenta in termeni de rata de succes, daca se efectueaza numai 30 min.(18) Ar exista ipoteza, chiar ca o durata prelungita a testului de respiratie spontana ar avea o rata de esec mai mare.
Testul, in varianta mai moderna si datorita ajutorului noilor aparate performante, poate fi efectuat si fara a desprinde bolnavul de ventilator. Generatia noua de ventilatoare raspunde foarte usor la solicitarile pacientului, in special cele ale caror valve sunt declansate de modificarile de flux. Exista mai multe avantaje in a face testul in aceasta modalitate. Nu este necesar nici un echipament aditional, iar daca pacientul are dificultati, ventilatia mecanica poate fi prompt restabilita. In plus, el va putea beneficia de toate sistemele de monitorizare si alarme pe care le ofera ventilatorul (volum curent, frecventa respiratorie, minut/volum, FiO2 etc.), ceea ce va duce la identificarea rapida a acelor bolnavi care nu pot respira spontan.(25)
Exista doua modalitati prin care se poate realize testul de respiratie spontana fara a detasa bolnavul de aparat: utilizand CPAP sau cu ajutorul suportului in presiune (PSV). In ceea ce priveste utilizarea presiunii pozitive constante, nivelul fixat este in jur de 5cmH2O. Avantajele ar fi ca mentine capacitatea reziduala functionala la o valoare asemanatoare celei postdetubare, iar la pacientul cu bronhopneumopatie cronica obstructiva mentine functionalitatea bronsiilor mici. La marea majoritate a pacientilor nu exista o dovada ca aceasta metoda ar fi benefica; nu este insa daunatoare. La pacientii cu un ventricul stang cu functia la limita, un nivel scazut de CPAP poate ajuta cordul; astfel de pacienti vor tolera testul, dar au riscul sa dezvolte insuficienta cardiaca postdetubare.(25)Utilizarea unui nivel de suport in presiune mic, de 5-8 cm H2O, isi gaseste justificarea in contrabalansarea rezistentei date de sonda de intubatie. Aceasta rezistenta poate fi influentata de multi factori: fluxul inspirator al pacientului, diametrul interior al sondei, prezenta secretiilor, va fi deci greu de gasit un nivel optim pentru a depasi aceasta rezistenta la un pacient dat.(17)
Bolnavul supus testului de respiratie spontana va trebui atent monitorizat, atat ca parametrii ventilatori, hemodinamici, cat si clinic, pentru a sesiza aparitia transpiratiei, agitatiei, anxietatii etc.
In conceptul modern de desprindere de ventilator, testul de respiratie spontana se adreseaza oricarui bolnav ventilat, la care cauza disfunctiei ventilatorii a fost rezolvata, este stabil hemodinamic si care a depasit cu bine etapa de evaluare a functiei ventilatorii. Durata efectuarii este variabila dupa cum am aratat, dar ea este specifica unei anumite unitati in conformitate cu protocolul stabilit in acea terapie intensiva. Poate fi efectuat pe piesa in T, in CPAP sau PSV, tot functie de protocolul stabilit. Bolnavul va fi supravegheat in timpul desfasurarii testului de asistenta antrenata in acest scop, de fizioterapeut sau de medical rezident. Testul de respiratie spontana va fi intrerupt, daca apar urmatoarele:(10)
- frecventa respiratorie >35 resp/min mai mult de 5 min.
- SaO2<90% mai mult de 30 sec., in conditiile unei masuratori de calitate, sustinute
- crestere sau descrestere cu peste 20% in frecventa cardiaca pentru mai mult de 5 min.
- tensiunea arteriala sistolica >180 sau <de 90mmHg la masuratori repetate sau la 1min. de masuratoare continua
- agitatie, anxietate, transpiratie, ca modificare de la starea anterioara a bolnavului si care dureaza mai mult de 5 min.
Bolnavii ce au depasit cu succes un test de respiratie spontana au 90% sanse sa ramana detubati mai mult de 48 de ore.(11) Cei ce nu tolereaza un test de respiratie spontana o fac destul de repede dupa instituirea acestuia, media descrisa de diferiti autori fiind de 20-30 min.(8)
5. Sevrajul de ventilator cu presiune pozitiv intermitenta (IPPV):
Ventilatia partial controlata (IMV), ventilatie cu presiune pozitiva continua (CPAP) si suportul inspirator de presiune (IPS) sunt metode utile de sevraj. Totodata nu exista dovezi clare ca oricare dintre aceste tehnici sa scurteze perioada de sevraj.
Criteriile conventionale de sevraj nu sunt absolute. In special cele mecanice, ca si capacitatea vitala si minut-volumul, sunt criterii semnificativ mai putin sensibile decat criteriile de oxigenare ca si PaO2 si Qs/Qt in prezicerea succesului sevrajului.
Sevrajul poate fi mai greoi prin impunerea unor restrictii respiratorii, de ex. rezistenta circuitului, flux redus de gaze si raspunsul lent al valvelor inspiratorii la cerintele pacientului. In special, tuburile endotraheale de dimensiuni mici si conexiunile pot genera cresteri dramatice al efortului inspirator. Suportul inspirator de presiune ajuta la prevenirea acestor fenomene.
Esecul sevrajului este asociat cu:
. consumul mare de oxigen folosit pentru respiratie (ca si procent din consumul total de oxigen al organismului)
. slabirea musculaturii diafragmatice (si intercostale)
. efort respirator excesiv suprapus
. nutritie deficitara
. insuficienta cardiaca
. hipofosfatemie.
Factorul major in succesul sevrajului este rezolvarea bolii de baza. In plus, trebuie sa acordam atentie deosebita pentru urmatoarele :
. ameliorarea starii nutritionale
. eradicarea sepsisului
. scaderea consumului de oxigen si productiei de CO2
. reechilibrare hidroelectrolitica, al magnesiemiei si fosfatemiei
. tratamentul insuficientei cardiace si optimizarea distribuirii oxigenului
. evitarea cresterii presiunii intra-abdominale
. analgezie adecvata
6. Moduri de venatilatie utilizate in sevraj :
Modurile clasice utilizate in despriderea de ventilator sunt ventilatia intermitenta, sincronizata (SIMV), si ventilatia asistata in presiune (PSV).
- SIMV- in acest mod pacientul poate sa respire spontan intre respiratiile aduse de ventilator, ce pot fi asistate in volum sau presiune, si care sunt cuplate cu trigger-ul pacientului; sevrarea consta in reducerea treptata a frecventei ventilatiilor asistate de aparat, incurajand astfel ventilatia spontana a bolnavului
- PSV - metoda larg utilizata de suport ventilator partial, care scade eficient sarcina impusa musculaturii respiratorii; in timpul sevrajului se reduce treptat presiunea de asistare pana la 7-8 cm H20, care o reprezinta sarcina impusa de rezistenta sondei endotraheale si valva inspiratorie a aparatului.
Din cercetarile efectuate in ultimii 10 ani au fost evaluate prospectiv si randomizat mai multe modalitati de sevrare de ventilator si ceea ce s-a crezut a fi initial echivalent, depinzand doar de preferinta clinicianului, s-a dovedit de fapt a fi diferit in termeni de prelungire a duratei ventilatiei mecanice. Astfel, Esteban si colab. demonstreaza ca SIMV prelungeste in medie cu o zi durata ventilatiei mecanice fata de PSV si o recomanda pe aceasta ca modalitatea numarul unu in sevrarea bolnavilor de ventilator. Studiul lui Esteban cuprinde 546 de pacienti atat medicali cat si chirurgicali, cu un scor APACHE II mediu la internare de 18.7+/ 7.0; dintre acestia 416 (76%) au fost extubati cu succes la primul test de respiratie spontana pe tub in T.(15) Cei 130 pacienti ramasi au fost randomizati in patru grupe, fiind supusi unui test de respiratie spontana, o data in zi sau repetate incercari zilnice de respiratie spontana pe tub in T, PSV cu tentative de scadere a suportului de cel putin doua ori pe zi cu 2-4 cm H2O, SIMV cu incercari de scadere a frecventei de asistare cu 2-4 respiratii, de doua ori pe zi. Pacientii repartizati in cele 4 grupe erau similari in ceea ce priveste datele demografice, varsta, severitatea afectiunii si variabilele cardio-pulmonare. Rata de succes a desprinderii de ventilator a fost semnificativ mai buna in grupul cu o singura tentativa zilnica de respiratie spontana fata de grupul cu incercari multiple si durata medie de ventilatie mecanica a fost semnificativ mai crescuta in grupul sevrat cu SIMV fata de cel cu PSV. Concluzia finala este ca bolnavii nu au nevoie
decat de o singura evaluare zilnica a capacitatii lor de a respira spontan si ca atunci cand este nevoie de reducerea zilnica a suportului ventilator pentru antrenarea musculaturii respiratorii este preferabil a
se folosi suportul in presiune altor modalitati.(8)
Se dezvolta o multitudine de noi moduri de ventilatie venite sa sustina munca clinicienilor in desprinderea bolnavilor de ventilator, dintre aceste noi modalitati, ventilatia proportional asistata pare sa aiba un viitor, dar nu exista in studii clinice randomizate care sa-i certifice utilitatea. Ventilatia proportional asistata (PAV) are o puternica baza fiziopatologica si a fost proiectata ca o modalitate mai fiziologica de suplinire a sarcinii impuse musculaturii respiratorii. Este proiectata sa elibereze cantitatea de presiune de care este nevoie in fiecare moment al ciclului inspirator, pentru a depasi atat rezistentele cat si fortele elastice care se opun fluxului de aer intrapulmonar. Pentru aceasta, ventilatorul trebuie sa aiba informatia despre rezistenta si elastanta sistemului respirator, masurate independent de clinician; aceasta masuratoare reprezinta o limita si ingreuneaza utilizarea acestui mod. In acest mod nu exista volum, timp sau presiune presetate, libertatea pe care o are pacientul este mai mare decat in oricare alta forma de ventilatie.
7. Indici predictivi de sevrare :
Indicii de sevrare se doresc a fi criterii obiective utilizate pentru a evalua daca pacientii vor fi apti sa sustina ventilatia spontana si sa-si asigure o oxigenare adecvata.
Trebuie sa existe un echilibru intre beneficiile pe care le poate aduce o eliberare rapida de ventilatia mecanica si riscurile pe care le reprezinta tentativele premature de respiratie spontana si detubare. Nevoia unor criterii care sa prezica cat mai corect daca bolnavul va putea respira spontan sau nu, este aplicabila tuturor etapelor procesului de sevrare, incepand cu momentul reducerii suportului ventilator si terminand cu detubarea. Tentativele nereusite de desprindere
de ventilator pot agrava suferinta bolnavului (cum ar fi fatigabilitatea musculaturii respiratorii) si in ultima instanta, pot prelungi durata ventilatiei. De aici necesitatea identificarii unor criterii care sa ne spuna ce bolnavi vor trece cu succes proba desprinderii si care nu, pentru evitarea incercarilor premature.
Ideea care sta la baza tuturor parametrilor de sevraj este ca indiferent de factorul precipitant, sistemul respirator va adopta un raspuns comun la imposibilitatea desprinderii de ventilator.
Factorii predictivi pe care clinicienii ii folosescatat in practica zilnica cat si in cercetare include :factori demografici, semne subiective (agitatie, transpiratie), semne vitale si variabile hemodinamice (frecventa cardiaca, tensiune arteriala), masuratori ale mecanicii pulmonare (volumul curent, frecventa respiratorie), expresia schimburilor gazoase (PaO2, PaCO2) si masuratori ale severitatii bolii (diferite scoruri). Aceste variabile sunt utilizate individual sau in combinatii alcatuind sisteme complexe.
Prin cercetarea literaturii de specialitate M. Meade identifica 462 de indici predictivi in cele 65 de studii observationale ce s-au desfasurat pe aceasta tema in perioada 1977-2000.(37) In cele ce urmeaza voi mentiona cativa din acesti indici.
7.1 INDICI DE OXIGENARE
Judecata clinica va fi in primul rand dirijata de indicii de hipoxemie, atunci cand se pune problema sistarii ventilatiei mecanice; derivati din masuratorile gazelor arteriale cel mai utilizat este raportul dintre presiunea partiala a oxigenului in sangele arterial si fractia inspiratorie de oxigen (PaO2/FiO2), a carui valoare trebuie sa fie superioara lui 200 (cu variatii dupa autori de 150-300), dar si alti indici, precum gradientul alveolo-arterial de oxigen, sau simpla presiune partiala a O2 arterial care trebuie sa fie > 60mmHg in conditiile unei FiO2<0.4; toate masuratorile vor fi efectuate la un PEEP < 5cmH2O.22 Efectuarea acestor indici presupune o punctie arteriala pentru recoltarea probei de sange, daca nu exista un cateter arterial deja instalat.
7.2 INDICII MODELUL RESPIRATOR
Frecventa respiratorie trebuie sa fie sub 30- 35 respiratii pe minut, unii autori merg chiar pana la 38 de respiratii pe minut, in conditii de respiratie spontana fara suportul aparatului (tub in T sau CPAP de 5-8cmH2O).
Volumul curent va fi peste 5ml/kg greutate ideala.
Minut ventilatia se va mentine sub 10 l/min. Concentratia arteriala de CO2 este proportionala cu raportul dintre productia totala de CO2 a organismului (VCO2) si ventilatia alveolara (VA), in care ventilatia alveolara este diferenta dintre minut ventilatie (VE) si ventilatia spatiului mort (VD) in fiecare minut.
VCO2 / VA = VE - VD
Orice proces care creste productia de CO2 (sepsis, arsuri, febra, disfunctii organice multiple, hipertiroidism) sau creste spatiul mort, va duce la o crestere a minut ventilatiei si deci a sarcinii impuse musculaturii ventilatorii pentru a mentine aceeasi concentratie de CO2 arterial. Valoarea predictiva a minut volumului nu este foarte buna, mai degraba un minut volum mare, de peste 25-20 l/min va identifica un bolnav ce nu va putea fi sevrat de ventilator, decat un minut volum mic sa desemneze un bolnav usor de desprins.(32)Toate cele trei valori mentionate sunt parametrii inregistrati de ventilator si pentru care nu este nevoie de cooperarea pacientului, deci usor de obtinut.
Capacitatea vitala este utilizata in numeroase spitale pentru a evalua performanta musculaturii inspiratorii la o singura respiratie; o valoare mai mare de 10ml/kg ar fi sugestiva pentru un sevraj de succes; eficacitatea ei reala in clinica este insa dubitativa.(36)
7.3 INDICII CAPACITATII NEUROMUSCULARE
Presiunea maxima inspiratorie (Pimax) denumita si forta negativa inspiratorie (NIF) esteexpresia puterii musculare si trebuie sa aiba o valoare care sa depaseasca -20cmH2O. Ea se poate masura cu ajutorul unui manometru ce se ataseaza la sonda endotraheala si bolnavul este instruit sa inspire fortat impotriva unei cai respiratorii ocluzate. Pentru obtinerea acestei valori este nevoie de dispozitiv special si de cooperarea pacientilor.
Ventilatia voluntara maxima (MVV) este masurata cu ajutorul unui spirometru timp de 12-15 sec., timp in care pacientul este instruit sa hiperventileze, cei care au o minut ventilatie <10 l/min si au capacitatea sa hiperventileze pana la de doua ori minut ventilatia vor avea mai multe sanse sa fie eliberati de ventilator.
Presiunea de ocluzie (P0.1) este presiunea masurata in caile respiratorii la 0.1s dupa un inspir impotriva unei cai respiratorii ocluzate. Acest index este o masura a drivingului respirator independent de rezistenta si complianta sistemului, dar el nu poate fi evaluat decat cu anumite ventilatoare ce au prevazute aceasta masuratoare (ex. EVITA IV Draeger).
7.4 INDICI COMPLECSI
Raportul dintre frecventa respiratorie si volumul curent denumit si indice de respiratie superficiala si rapida a fost creat la inceputurile anilor '90 de Yang si Tobin.(52)Ei au observat ca atunci cand un pacient este desprins de ventilator, dar rezerva lui functionala pulmonara nu este suficienta pentru a face fata respiratiei spontane, frecventa respiratorie creste si volumul curent scade. Au facut raportul dintre cele doua si au observat ca diferenta semnificativa dintre pacientii ce au putut fi sevrati de ventilator si cei la care procedeul nu a reusit, se situeaza in jurul valorii de 105. Printr-un studiu prospectiv, randomizat, ce a urmat, au dovedit o excelenta valoare predictiva pentru f/Vt<105 la bolnavii ce se pot elibera de ventilatia artificiala.
Bazele fiziopatologice ale aparitiei acestei structuri a respiratiei rapide si superficiale nu sunt cunoscute, cauzele sunt presupuse a fi multifactoriale, intricate ce au ca final scurtarea timpului inspirator si implicit a volumului curent. Consecintele scaderii volumului curent sunt cresterea spatiului mort fiziologic cu cresterea presiunii partiale a CO2 arterial si acidoza respiratorie pe de o parte, iar consecintele cresterii frecventei respiratorii sunt scaderea timpului expirator, ceea ce nu lasa plamanilor timp suficient sa evacueze aerul si apare hiperinflatia. Ambele mecanisme, atat acidoza respiratorie cat si hiperinflatia, sunt factori ce intervin in fiziopatologia insuccesului desprinderii de ventilator.(29) Acest indice are o foarte buna valoare predictiva si are avantajul de a fi usor de masurat, nu este nevoiede cooperarea pacientului si poate fi usor retinut, valoarea lui situandu-se in jurul cifrei 100.
Indicele tensiune-timp (TTI) este o expresie a rezistentei diafragmului la sarcina la care este supus. Este obtinut prin inmultirea raportului dintre presiunea medie transdiafragmatica si valoarea ei maxima (Pdi/Pdimax) si a raportului dintre timpul inspirator si timpul inspirator maxim (Ti/Ttot); din cauza dificultatilor tehnice de masurare a presiunii transdiafragmatice, avand nevoie de un balon esofagian si de unul gastric, s-a recurs la masurarea presiunii inspiratorii
medii (Pi) si a presiunii maxime inspiratorii (Pimax). Valoarea lui nu trebuie sa depaseasca 0.15, pentru ca bolnavul sa poata sustine o respiratie spontana. Este un indice greu de aplicat la patul bolnavului in practica zilnica.(50)
TTI=Pi/Pimax x Ti/Ttot
Indicele CROP (complianta, frecventa, oxigenare si presiune) este un indice integrativ, care tine cont de complianta dinamica (Cdin), frecventa respiratiei spontane (f), de oxigenare exprimata ca raport intre presiunea partiala a O2 arterial (PaO2) si a celui alveolar (PAO2) si presiunea inspiratorie maxima (Pimax) in raportul din ecuatia de mai jos.
CROP = Cdin x Pimax x (PaO2/PaO2)/frecv
Introdus in practica tot de Yang si Tobin si validat intr-un studiu prospectiv randomizat, indicele are o buna valoare predictiva, dar i se poate reprosa ca este dificil de utilizat in practica curenta, fiind alcatuit din 5 parametrii de masurat, ce apoi trebuiesc introdusi intr-o ecuatie.(52)
7.5 MASURAREA EFECTELOR DESPRINDERII DE VENTILATOR ASUPRA ALTOR ORGANE
O astfel de masuratoare ar fi pH-ul sau PCO2 mucoasei gastrice. Tranzitia la respiratia spontana la acea categorie de bolnavi cu un raport la limita intre capacitatea neuro-musculara si sarcina impusa musculaturii respiratorii se face cu o crestere a cererii de oxigen pentru aceasta categorie musculara, devierea de flux sanguin fiind facuta in detrimental altor organe. Fenomenul de "furt" poate avea expresie clinica la bolnavii cu o rezerva cardiopulmonara marginala iar unul din semnele precoce se presupune a fi acidoza de la nivelul mucoasei gastrice. Pe aceasta se bazeaza studiile care au aratat ca un pH<7.3 se asociaza mai frecvent cu insuccesul sevrajului.(36;37)
In concluzie, bazat pe cercetarile efectuate pana in prezent, nici un parametru nu are valoare de "goldstandard", indicele de respiratie rapida si superficiala este insa cel mai des folosit, datorita usurintei cu care poate fi calculat si valorii lui predictive bune. In asociere cu testul de respiratie spontana si cu judecata clinica, creste sansa de a depista acei bolnavi ce pot sa se desprinda de ventilator si sa fie extubati.
8. Implementarea protocoalelor de sevraj :
Un protocol este un ghid care urmeaza un consens general in problema, dar este adaptat nevoilor specifice unui anume loc. In ceea ce priveste sevrarea de ventilator se propun urmatoarele etape de urmat, care s-au dovedit a fi eficiente si au sustinere in literatura de specialitate:
- desprinderea de ventilator trebuie gandita din momentul in care suferinta pentru care a fost intubat bolnavul s-a remis sau este in remisiune si bolnavul este stabil hemodinamic
- se incepe cu o evaluare zilnica a functiei respiratorii - daca acesta evaluare o permite, se trece la testul de respiratie spontana pe tub in T sau in CPAP, timp de 30-120 min.
- la sfarsitul testului bolnavul poate fi extubat
- daca bolnavul nu a putut trece testul de respiratie spontana, se incearca un mod de suport ventilator partial, cu reducerea treptata a suportului si se repeta evaluarea dupa 24 de ore.
Implementarea unui protocol este un process dinamic, in care planul initial se modifica in functie de complianta personalului si de rezultatele obtinute, daca acestea sunt bune de la inceput va fi mai usor acceptat si aplicat.(11)
9. Cauzele insuccesului in desprinderea de ventilator :
Insuccesul desprinderii de ventilator este definit ca:
- persistenta necesitatii ventilatiei mecanice dupa ce a fost rezolvata cauza declansatoare a insuficientei respiratorii sau nevoia reintubarii in 48 de ore postsevrare de ventilator.(40)
- imposibilitatea sustinerii ventilatiei spontane.(50)
Se considera ca un pacient este dependent de ventilator daca dupa ce au trecut 14-21 de zile de la rezolvarea cauzei insuficientei respiratorii si el nu a putut fi inca extubat.(12) Pognosticul la acesti pacienti este rezervat, ei ar putea beneficia de ventilatie noninvaziva postdetubare. Pana in prezent s-a demonstrate utilitatea ventilatiei non-invazive in exacerbarile de bronhopneumopatie cronica obstructiva (BPOC) precum si postdetubare la aceasta categorie de pacienti. Un studiu din 1998 arata o scadere extreme de semnificativa a ratei de reintubatie de la 67% la 20%, insa alte doua studii recente, prospective, randomizate contrazic aceste rezultate. Unul din ele este condus de Esteban si publicat in 2004 in NEJM, desfasurandu-se in 37 de terapii intensive din 8 tari si cuprinzand 221 de pacienti, iar concluzia studiului este deceptionanta in ceea ce priveste utilitatea ventilatiei non-invazive: atunci cand se ia in considerare insuficienta respiratorie indiferent de cauza, ventilatia non-invaziva nu previne nevoia reintubarii si nici nu reduce mortalitatea.(12;26;30)
Tentativele nereusite de desprindere de ventilator arata de obicei incompleta rezolutie a suferintei pentru care bolnavii au avut nevoie de suport ventilator. Cauzele sunt deseori multifactoriale si intricate, dar pentru o mai buna intelegere pot fi clasificate in cauze legate de aparatul respirator si sistemul nervos de conducere si cauze extrapulmonare.
10. Cauze legate de aparatul respirator si de sistemul nervos de conducere :
Insuccesul desprinderii de ventilator este de obicei de origine multifactoriala si se datoreaza neconcordantei intre sarcina la care este supus aparatul respirator si capacitatea sa functionala la care se asociaza integritatea anatomo-functionala, a sistemului nervos ce controleaza functia respiratorie.
Capacitatea realizarii unei respiratii spontane este determinata de echilibrul dintre forta pe care o genereaza muschii respiratori, capabila sa depaseasca elastanta plamanilor si a peretelui toracic, la care se adauga si rezistenta generata de caile respiratorii si competenta neuro-musculara a pompei ventilatorii.
Toate acestea pentru realizarea unei respiratii; pentru sustinerea minut ventilatiei este nevoie ca travaliul musculaturii respiratorii sa se efectueze fara aparenta de oboseala si poarta denumirea de rezistenta (endurance) si este data de raportul dintre aport si nevoi energetice. Odata ce au fost rezolvate cauzele declansatoare ale insuficientei respiratorii, cu alterarea compliantei (edem pulmonar, sindromul de detresa respiratorie) sau rezistentei (acutizarea unei bronhopneumopatii cronice), principala cauza de imposibilitate de desprindere de ventilator o constituie performanta inadecvata a musculaturii respiratorii.(46) Alterarea poate fi determinata de suprasarcina impusa musculaturii, de capacitate neuromusculara diminuata sau de o combinatie intre cele doua.
Una din cauzele ce ingreuneaza
desprinderea de ventilator este polineuropatia
bolnavului critic. Studiile conduse de
Suferintele neuromusculare pot fi
sesizate la 95% din pacientii critici ce au stat mai mult de 7 zile in terapie
intensiva. Mecanismele fiziopatologice ale acestor suferinte polineuropatia si
miopatia bolnavului critic sunt inca incomplet precizate. Antibioticele in
special aminoglicozidice, blocantele neuromusculare si deficientele
nutritionale nu au putut fi direct associate cu aceasta suferinta desi si ele
la randul lor pot afecta functia neuro-musculara.
Miopatia bolnavului critic cunoaste trei entitati:
- forma hipercatabolica sau casectica secundara degradarii proteice musculare
- forma necrotica ce poate fi asociata consumului de blocante neuromusculare si corticosteroizi precum si infectiilor cu legionella, leptospira, escherichia coli si este insotita de cresteri marcate ale creatinfosfokinazei serice.
- miopatia cu afectarea filamentelor groase de miozina si este asociata starii de rau astmatic, cetoacidozei diabetice, lupusului eritematos systemic si uneori chirurgiei de transplant.(3;44)
Malnutritia poate contribui la slabiciunea musculaturii respiratorii; un BMI <20kg/m2 este asociat cu perioade mai lungi de desprindere de ventilator. Dezechilibre metabolice, cum se intalnesc la bolnavii diabetici, deseori asociate malnutritiei pot explica prin scaderea barierelor imunologice si risc crescut de infectie, prelungirea duratei ventilatiei mecanice la astfel de bolnavi. Pe de alta parte, supraalimentatia cu suplimente nutritive in exces pot creste productia de CO2, crescand necesarul minut/ventilatiei si fiind o sarcina prea mare impusa musculaturii ventilatorii.(40)
Utilizarea blocantelor neuro-musculare competitive pentru facilitarea ventilatiei mecanice mai mult de 48 de ore, poate duce la paralizie prelungita cu pana la 7 zile dupa incetarea administrarii. Intre cauzele ce intretin acest fenomen se citeaza: acidoza metabolica, hipermagnezemia, si intarzierea eliminarii lor si a metabolitilor lor activi in caz de insuficienta renala.
Corticosteroizii pot induce modificari musculare cu alterarea performantei musculaturii respiratorii. Exista autori care au raportat o reducere a fortei si a rezistentei musculaturii inspiratorii dupa initierea unui tratament cu doze mari de prednison in boli autoimmune sau aceeasi scadere corelata cu consum cronic de corticoizi cum ar fi la bolnavii cu bronhopneumopatie cronica obstructiva.(32)
Hiperinflatia dinamica apare
deseori la trecerea in ventilatie spontana, de unde rezulta un numar de efecte
adverse asupra musculaturii inspiratorii. Hiperinflatia determina o scadere in
lungimea fibrei musculare, ce se asociaza cu scaderea fortei de contractie.
Aplatizarea diafragmului se insoteste de o scadere a razei de curbura si,
conform legii lui
Acidoza respiratorie acuta altereaza contractilitatea diafragmatica, modificare ce nu se intalneste in caz de acidemie determinata de o acidoza lactica.(53)
Cauze cardio-vasculare
Pacientii cu disfunctie ventriculara preexistenta pot cunoaste la desprinderea de ventilator de la cresteri ale presiunii in capilarul pulmonar ca semn al acutizarii acestei suferinte pana la scaderea debitului cardiac evident clinic cu dispnee si edem pulmonar. Mai multi factori sunt implicati: cresterea presarcinii prin cresterea intoarcerii ve-noase, scaderea compliantei diastolice a ventriculului stang, scaderea contractilitatii secundar hipoxiei, aci-dozei respiratorii si cresterea postsarcinii prin cresterea presiunii sistolice.
La trecerea in respiratie spontana, cresterea travaliului musculaturii respiratorii, asociata cu anxietatea si descarcarile sistemului nervos simpatic duc la cresterea necesarului de oxigen si a muncii inimii. Un ventricul stang insuficient nu se va putea adapta si va creste presiunea intraventriculara la sfarsitul diastolei determinand edem interstitial, peribronhiolar si alveolar. Aceasta duce la scaderea compliantei pulmonare, cresterea rezistentei in caile aeriene si inrautateste raporturile ventilatie-perfuzie conducand la hipoxemie. Nevoile energetice ale musculaturii respiratorii sunt crescute in timp ce aportul de energie este inadecvat ca urmare a scaderii debitului cardiac si a hipoxemiei. Apare hipoventilatia cu cresterea CO2 care va contribui la accentuarea depresiei miocardice. Acest cerc vicios are drept rezultat imposibilitatea sevrarii de ventilator.(50)
Cauze psihologice
Problemele psihologice sunt intalnite la 50% din totalul bolnavilor internati in terapie intensiva, spre deosebire de restul bolnavilor spitalizati, in care aceste tulburari se intalnesc la numai 1% din cazuri. Acestea pot fi cauzate de tulburarile de somn, imposibilitatea comunicarii, in special verbala ca urmare a protezarii traheale si pierderea independentei si autocontrolului, bolnavii fiind imobilizati la pat ei traiesc sentimental izolarii, al abandonului. Tulburarile se pot manifesta ca sindrom depresiv, care sa afecteze negativ durata sevrarii de ventilator.(40) Bolnavii aflati pe ventilator dezvolta un sentiment de vulnerabilitate si teama permanenta de moarte, retraind amintirea unor evenimente inspaimantatoare (aspiratie traheobronsica cu desaturare, mobilizari, schimbari dureroase de pansamente etc.). Au fost descrise cazuri de au fost urmate de desprindere cu succes de ventilatia artificiala.(47) Anxietatea determina o crestere a tonusului musculaturii peretelui toracic, cu cresterea elastantei cutiei toracice. Frecventa respiratorie poate fi si ea crescuta, determinand in timp, un patern ventilator cu respiratie fecventa superficiala si ineficienta.(50)
Efectul de furt
La subiectul normal, care respira linistit, consumul de oxigen pentru travaliul respirator reprezinta o mica parte din consumul total de oxigen al organismului, lucru asigurat de circa 3% din debitul cardiac. Lucrurile stau insa diferit la bolnavii greu de sevrat de ventilator. In caz de respiratie spontana, necesarul de oxigen al musculaturii respiratorii este atat de mare incat sa fie nevoie de 20% din debitul cardiac pentru a-l asigura; acest lucru se realizeaza in detrimental altor organe, cum ar fi: creierul, ficatul sau alte grupe musculare. S-au raportat cazuri de imposibilitate de desprindere de ventilator din cauza aparitiei insuficientei de organ; de exemplu encefalopatie postdetubare pusa pe seama "furtului de oxygen secundar travaliului ventilator".(50)
11.Locul strategiilor alternative, neconvetionale de sevraj
Date fiind implicatiile in termeni de morbiditate si mortalitate ale ventilatiei mecanice pe termen lung si dificultatile ce pot fi intalnite pe parcursul desprinderii de ventilator, sunt consemnate si modalitati adjuvante de sevraj. De mentionat ca nu sunt unanim acceptate si nu fac parte din categoria medicinei bazate pe dovezi, dat fiind numarul mic de studii ce le privesc.(48)
Regimul alimentar si mai precis compozitia nutritiei enterale, ar putea ajuta la desprinderea de ventilator. Se regleaza in asa fel incat sa aiba un continut caloric in favoarea lipidelor (glucide 28-30%, lipide 50-55%). Productia mai scazuta de CO2 va genera un indice respirator mai mic si schimbul de gaze va fi mai bun la pacientii cu o rezerva functionala respiratorie redusa. Astfel, ei vor putea fi mai usor sevrati de ventilator. Acest lucru s-a demonstrat in special la pacientii cu bronhopneumopatie cronica obstructiva.(7)
Hipercatabolismul intalnit la bolnavul critic si modificarile neuro-musculare functionale si structurale ce apar la bolnavul ventilat i-au condus pe cercetatori la studierea influentei hormonului de crestere asupra sevrarii de ventilator. Pana in prezent, rezultatele obtinute nu recomanda acest hormon ca terapie adjuvanta in sevraj, administrarea lui influentand negativ numarul de zile petrecute pe ventilator, desi premizele teoretice ar fi fost in favoarea administrarii lui.(49)
Utilizarea ventilatiei non-invazive postdetubare are la baza ipoteza conform careia capacitatea reziduala functionala dupa respiratie spontana pe tub in T poate fi mai usor refacuta cu ajutorul ventilatiei non-invazive sau CPAP decat prin ventilatie spontana si fizioterapie, scazand astfel rata extubarilor nereusite. Teoretic ventilatia non-invaziva ofera anumite avantaje ca absenta drogurilor sedative, posibilitatea extubarii precoce, scaderea ratei pneumoniei nosocomiale si o complianta mai buna a bolnavului la fizioterapie. Scaderea incidentei infectiei nosocomiale datorata utilizarii ventilatiei non-invazive a fost recent confirmata.(22) Rezultatele obtinute in aceasta directie nu sunt atat de promitatoare ca utilizarea ventilatiei non-invazive pentru a preveni intubatia la bolnavii cu bronhopneumopatie cronica, dar nici numarul cercetarilor nu este foarte mare. Probleme legate de aceasta modalitate terapeutica au mai fost discutate anterior.
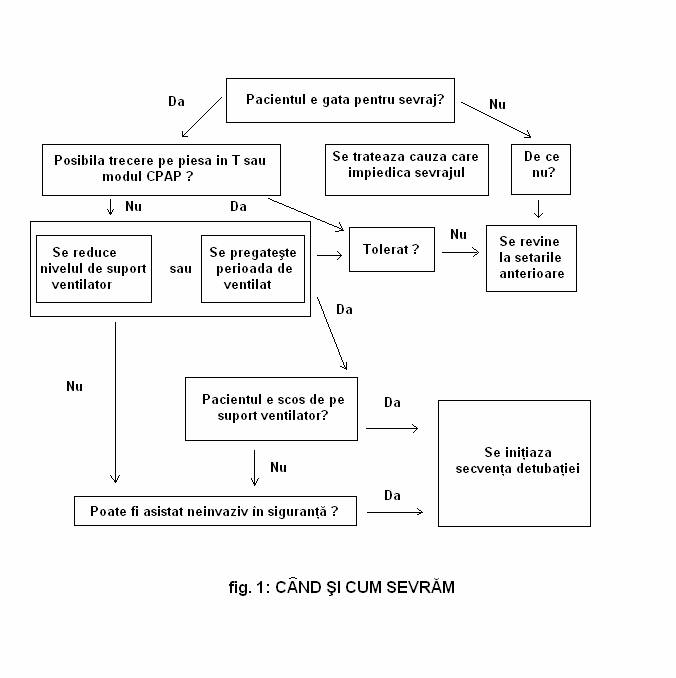
12.Extubarea ( definitie, criterii, cause de insucces ):
Din momentul in care nu mai este nevoie de ventilatie mecanica, clinicianul trebuie sa-si puna problema daca sonda de intubatie poate fi indepartata sau nu. Atat detubarea intarziata cat si necesitatea reintubarii sunt asociate cu o morbiditate crescuta. Incidenta reintubarii la 24-72 de ore postdetubare planificata este de 3.3-23.5% in functie de cercetator. Exista factori ce sporesc acest risc, cum ar fi natura suferintei, mai des in cazurile medicale, varsta >70 ani, severitatea mai mare a suferintei la instituirea sevrajului, utilizarea medicamentelor sedative si posibil si durata mailunga a ventilatiei mecanice inainte de detubare.
Dupa ce pacientul a indeplinit conditiile de desprindere de ventilator cu un test de respiratie spontana pozitiv, pentru a putea fi detubat, se iau in considerare urmatoarele criterii:
- secretii traheobronsice putine, nu au nevoie de aspiratie bronsica la un interval < de 2 ore
- tuse eficienta; poate fi testata prin plasarea unui carton la 1-2 cm. distanta de sonda de intubatie si bolnavul trebuie sa aiba forta sa tuseasca astfel incat hartia sa se umezeasca (21)
- reflexe adecvate de protectie a cailor respiratorii
- o stare de constienta cu GCS >12.
Merita o discutie aparte subpopulatia de terapie intensiva pe care o constituie bolnavii neurologici la care un GCS >12 este greu de atins, uneori chiar imposibil; ce se intampla cu acesti bolnavi, care ar fi pentru ei momentul de sevraj? Namen si Ely studiind comportamentul unui lot de 100 pacienti neurochirurgicali cu o durata medie de ventilatie mecanica de 6 zile, arata ca detubarea bolnavilor cu GCS>8 se asociaza cu o rata de succes de 75%, in timp ce la cei cu GCS<8 rata succesului este de 33%. Concluzia ce se desprinde este ca, la aceasta categorie specifica de pacienti, alterarea neurologica pana la GCS de 8 nu ar trebui sa-i excluda de la tentativa de sevrare pe acest unic criteriu.(31) Pacientii ce necesita reintubare dupa 12-72 de ore au un prognostic mai rezervat cu o rata a mortalitatii intraspitalicesti de 30-40%.
Reintubarea poate fi necesara din urmatoarele motive:
- obstructie de cai respiratorii superioare manifestata clinic prin stridor, secundara intubatiei prelungite si/sau imposibilitatea mentinerii permeabilitatii cailor aeriene ca urmare a secretiilor foarte abundente
- semne de insuficienta respiratorie manifestata clinic prin respiratie paradoxala, tahipnee, utilizarea musculaturii accesorii si paraclinic prin hipoxemie (PaO2<60mmHg, SaO2<90% sau PaO2/FiO2<120) sau hipercapnie (cresterea PaCO2>10mmHg si scaderea pH<0.10)
- semne de decompensare cardiaca sau de suferinta ischemica miocardica secundare desprinderii de ventilator
- encefalopatie hipercapnica sau hipoxica
Din studiile efectuate,(48,450) bolnavii anemici (Hb<10g/dl) au o rata mai mare de reintubare decat cei cu valori mai mari ale hemoglobinei; mecanismul nu este elucidat, posibil anemia poate exacerba o suferinta ischemica miocardica si poate altera aportul tisular de oxigen. Din datele existente in prezent nu se justifica insa transfuzia sistematica a bolnavilor inainte de a fi detubati, ar fi recomandabil insa defacut la cei ce au necesitat reintubarea inainte de o noua tentativa. Tinta de atins de Hb de 10g/dl trebuie insa revizuita in lumina noilor cercetari privind strategiile transfuzionale la bolnavul critic; este putin probabil ca strategia transfuzionala sa fie diferita in timpul procesului de sevrare fata de restul perioadei petrecute de bolnav in terapie, dar acest aspect ramane de evaluat.(20)
Nu este foarte clar de ce insuccesul detubarii se asociaza cu o mortalitate atat de mare. Acest lucru poate fi legat de manevra reintubarii in sine, ce se poate insoti de complicatii amenintatoare de viata, sau imposibilitatea sustinerii ventilatiei spontane ca marker de severitate de boala, sau in ultima instanta, sa intervina o deteriorare clinica semnificativa intre cele doua momente extubare si reintubare.(12;39)
Riscurile reintubarii sunt foarte bine cunoscute:
- complicatii amenitatoare de viata: oprire cardiaca, aritmii, hipoxemie severa, intubatie esofagiana
- aspiratie de continut gastric
- intubatie selectiva a bronsiei drepte
- se insoteste de un risc crescut de pneumonie asociata ventilatorului.
Factori predictivi de detubare eficienta pana in prezent par sa fie doar foarte subiectiva apreciere a secretiilor ca fiind putin sau moderat abundente, precum si capacitatea de a tusi moderat si puternic. Secretii foarte abundente si tuse slaba si ineficienta sunt legate de o rata crescuta a reintubarii.(21;39)
Extubarea neplanificata se defineste ca expulzia sondei endotraheale, fie ca aceasta se face cu buna stiinta pentru ca bolnavul este agitat, necooperant sau accidental, in cursul unor manevre de ingrijire, radiografii etc. Desi intubatia orotraheala si ventilatia mecanica sunt manevre salvatoare de viata, ele se insotesc si de riscuri si complicatii. Una din complicatii este si extubarea neplanificata estimata la 8.5-13% din pacientii intubati. Poate fi o complicatie serioasa deoarece se poate insoti de nevoia reintubatiei, ce va fi efectuata in conditii de urgenta, crescand morbiditatea si mortalitatea bolnavilor.
Rolul traheostomiei
Traheostomia este utilizata la bolnavii de terapie intensiva dependenti de ventilator pentru a le asigura o cale respiratorie. Timpul instituirii traheostomei este controversat, sunt studii care arata beneficiile
traheostomiei facute repede, si altele care vor sa demonstreze ca in acest caz morbiditatea si mortalitatea sunt mai mari decat la traheostomia tardiva. Neexistand un consens, obiceiurile fiecarei terapii intensive si experienta clinica si judecata fiecarui practician primeaza.
Metoda are avantaje si dezavantaje care trebuiesc cantarite cu grija atunci cand se hotareste instituirea ei. Beneficiile descrise sunt:
- un comfort mai mare pentru pacient fata de sonda de intubatie
- posibilitatea mai buna de aspiratie a secretiilor
- rezistenta mai mica a cailor respiratorii este data de lungimea mai mica a canulei traheale, ceea ce va reprezenta o sarcina mai mica impusa musculaturii respiratorii si va putea duce la sevrare mai rapida
- mobilitate mai buna a pacientului
- oportunitati mai multe de comunicare verbala
- posibilitatea nutritiei per os
- posibilitatea scaderii consumului de sedative; sedarea continua duce la prelungirea duratei ventilatiei mecanice.
Toate aceste beneficii sunt rezultatul practicii curente si a obsevatiei clinice zilnice, ele nu au facut obiectul unor studii mari randomizate, spre a fi demonstrate.
Dezavantajele metodei includ:
- riscuri legate de manevra chirurgicala
- riscul de stenoza traheala, dar care nu a fost clar dovedit a fi mai mare decat riscul de stenoza subglotica dat de intubatia traheala prelungita
- costuri mai ridicate prin practicarea metodei in sala de operatie, dar care au fost micsorate prin metoda percutanata ce poate fi practicata la patul bolnavului in terapie intensiva. Impactul traheostomiei asupra timpului de desprindere de ventilator a fost studiat de mai multi autori; in urma cercetarilor lor nu se desprind insa concluzii ferme conform carora momentul instituirii trahestomei precoce (2 zile de ventilatie mecanica) sau tardiv (peste 10 zile) ar influenta diferit durata perioadei de desprindere. Conferinta de consens a expertilor recomanda instituirea traheostomei la 7 zile de ventilatie artificiala. Fara suficiente dovezi pentru a putea fi sustinuta ca recomandare, cercetarile arata insa ca traheostomia facuta precoce este insotita de un risc mai mare de pneumonie nosocomiala decat cea tardiva.(14;23)
13. Experienta pacientilor in cursul sevrajului
In urma trecerii in revista a literaturii, D.Cook(24) arata ca atunci cand sunt pe ventilator, pacientii traiescsentimente de frustrare, incertitudine, disperare, frica, lipsa de control. Aceste trairi pot influenta negative procesul sevrarii, dar pot fi si consecinta lui. Pacientii descriu ca inspaimantatoare imposibilitatea de comunicare, neintelegerea a ceea ce li se intampla si traiesc in permanenta teama de a nu fi abandonati de familie si de personalul de ingrijire. Experienta legata de ventilatia mecanica este moderat infricosatoare, bolnavii descriu insa ca amintire intensa sevrarea de ventilator; sunt plini de speranta daca este reusita si cunosc o disperare profunda daca a esuat. Au fost consemnate si cateva metafore ale bolnavilor care sa le descrie trairile cum ar fi: "respiram pentru viata mea" sau "nu-mi puteam instrui creierul sa respire". Stresul si incertitudinile legate de sevraj par sa fie mai mari la femei decat la barbati si la cei cu suferinta pulmonara preexistenta decat la cei cu plaman anterior normal.
Cunoasterea acestor elemente subiective legate de pacientul ventilat are importanta in atitudinea pe care o va avea clinicianul fata de pacientul sau, pentru a-i asigura o mai buna ingrijire.(24)
B. Cercetare personala
1. Obiectivul studiului
De a analiza metodele de sevraj folosite in Clinica Anestezie Terapie-Intensiva din Targu-Mures, precum si a evalua eficienta acestora si compararea lor cu datele din literatura de specialitate
2. Material si metoda
Pentru a atinge scopul propus am facut un studiu prospectiv in cadrul sectiei ATI din Spitalului Clinic Judetean de Urgenta Targu Mures. Am luat sub observatie 5 pacienti care au necesitat ventilatie mecanica (VM) si IOT, alesi aleator in perioada 21.04.2009 - 25.07.2009. Raportul femei - barbati fiind de 0 - 5.
Criteriile de includere in studiu au fost : ca pacientii sa fie ventilati mecanic (VM) minim 7 zile, indiferent de patologie, antecedente heredocolaterale, sex sau varsta.
In cadrul selectionarii pacientilor singurul criteriu de excludere din studiu a fost decesul pacientului pe parcursul studiului. In decursul studiului doar o pacienta a decedat in urma agravarii statusului, prezentand stop cardio-respirator (SCR).
In cadrul observarii pacientilor am pus accentul pe aparatul respirator, aparatul cardiovascular, tratament, ingrijire, evolutie clinica si paraclinica.
Dintre examinarile paraclinice gazometria arteriala (efectuat cu echilibrul acido-bazic) a fost parametrul cel mai important de urmarit alaturi de cei de ventilatie mecanica (VM) și modul de ingrijire a pacientului.
3. Rezultate si discutii
In cadrul studiului am inclus 5 pacienti toti necesitand ventilatie mecanica prelungita (peste 7 zile). Varsta variaza de la 32 de ani la 88 de ani, cu o medie de 60 de ani. Referitor la numarul zilelor de spitalizare variaza de la 7 zile minim la 33 de zile, cu o medie de 20 de zile.
|
Pacient |
Nume |
Varsta |
Sex |
Zile ventilatie mecanica |
Zile spitalizare ATI |
|
H.G. |
56 ANI |
M | |||
|
B.I. |
32 ANI |
M | |||
|
P.I. |
72 ANI |
M | |||
|
D.I. |
88 ANI |
M | |||
|
S.G. |
49 ANI |
M |
Tabel 1. Date generale despre pacienți
Pacientul 1 - H.G. - Masculin - 56 ANI
Pacientul este preluat de la CLINICA MEDICALA I in data de 13.07.2009 in stare generala grava, este somnolent , febril, cu dispnee, cu tahipnee, murmur vezicular prezent bilateral, raluri buloase pe ambele arii pulmonare, zgomote intestinale prezente.
Diagnosticul de internare fiind: INSUFICIENTA RESPIRATORIE ACUTA, BONHOPENUMONIE DE ASPIRATIE IN OBSERVATIE, ANEMIE NORMOCROMA NORMOCITARA SEVERA, SINDROM HIPERKINETIC CARDIAC, ARITMIE, POLIARTRITA REUMATOIDA SEROPOZITIVA STADIUL IV CORTICODEPENDENTA, COXITA BILATERALA SECUNDARA, VASCULITA NECROZANTA DEGET IV MANA STANGA, MICROANGIOPATIE PORTIUNEA DISTALA A MEMBRULUI SUPERIOR STANG, POLINEVRITA SENZITIVA, HEPATITA CRONICA CU VIRUS " B ",BOALA DE REFLEX, ESCARA SACRATA, HIPOPOTASEMIE, DISFUNCTIE DE COAGULARE.
Datorita starii sale generale se decide IOT ( Intubatie Orotraheala ) , ventilatie mecanica controlata in mod de presiune. Prezinta si o limitarea mișcarilor coloanei vertebrale datorita bolii de baza. Se recomanda radiografie toracica. La momentul internarii se decide montarea unui cateter venos central cu dublu lumen la nivelul subclaviei drepte (se recomanda monitorizarea PVC- ului la 6 h) , sonda nazogastrica , sonda uretrovezicala, monitorizare invaziva ( arteriala pentru determinarea gazelor sanguine; venoasa pentru masurarea PVC-ului) și neinvaziva și pansarea plagii cervicale.
In momentul internarii in urma recoltarii analizei EAB s-au obtinut urmatoarele valori :
|
EAB si gazometrie sangvina : |
|
V.M.- Pressure A-C |
|
FiO2 ------- 1 % |
|
Ph ----------7,48 |
|
PCO2 -----34 mmHg |
|
PO2 --------169 mmHg |
|
Na + -------- 137 mEq/L |
|
K + --------- 3,2 mEq/L |
|
Ca ++ ------ 1,6 mmol/L |
|
Glu ----------- 117 mg/dl |
|
Lac ----------- 3,7 mmol/L |
|
Hct ------------ 18 % |
|
BEecf --------- 1,8 mmol/L |
|
BE ------------- 1,6 mmol/L |
|
THbc ---------- 5,6 g/dl |
La internare valoarea PVC -ului era de 7cmH2O iar raportul P/F fiind 169/1= 169 mmHg reprezentand ARDS (Adult Respiratory Distress Syndrome).TA= 82/43 mmHg, AV= 112 b/min, pacientul prezinta anemie severa de etiologie neprecizata.
In decursul internarii pacientul a beneficiat de regim hidric, masa eritrocitara, ingrijirea escarelor (pansament zilnic), monitorizarea EAB și a funcțiilor vitale, inițial s-a efectuat mobilizare pasiva și tapotaj pentru evitarea de noi escare (minim de 3 ori pe zi), fizioterapie respiratorie, aspirație traheobronșica, ulterior s-a efectuat mobilizare activa. S-a impus tratament cu aerosoli
![]() H. Acetat --o fiola
H. Acetat --o fiola
4x A.C.C. --o fiol
Ser fiziologic -20 ml.
In ziua a 3-a pacientul prezinta modificarea valorilor EAB, cu un PO2 de 90 mmHg pe FiO2 de 0.8%, prezentand ARDS, lecuocitoza 26000/mmc, febra 38,5 0C, stare generala alterata, murmur vezicular diminuat, cu raluri crepitante pe ambele arii pulmonare, la aspiratia bronsica se evidentiaza secretii groase purulente in cantitate crescuta. Se efectueaza radiografie pulmonara la pat, care pune in evidenta valoarea inomogena extinsa ale ambelor arii pulmonare, pledand pentru aspectul de bronhopneumonie. Se initiaza tratament cu Tavanic Meronem și Metronidazol și se recolteaza examen bacteriologic din canula IOT, care dupa 3 zile evidentiaza Klebsiella pneumoniae sensibil la Tavnic. Se continua tratamentul cu Tavanic, aerosoli, tapotaj si aspiratia secretiilor, cu evolutie favorabila.
Evolutia pacientului a fost lent favorabila, putandu-se trece la ventilatie in mod CPAP, initial cu un PEEP de 10 cm H2O, apoi fara PEEP ,ulterior a fost detubat in ziua a 9-a si trecut pe O2 pe masca faciala cu respiratii spontane, conform modelului de sevraj
La externare pacientul fiind conștient, cooperant, afebril, murmur vezicular prezent bilateral, fara raluri, stabil hemodinamic si respirator, ramane anemic, dar cu valori ale hematocritului si hemoglobinei ameliorate, fara sa fi fost decelata cauza acestei anemii. TA= 135/72 mmHg, AV= 100 b/min , PVC= 9 cmH2O iar valorile ultimului EAB fiind :
|
EAB : |
|
O2 pe masca faciala |
|
FiO2 ------------ 0,2 % |
|
Ph ----- ----- ----- 7,53 |
|
PCO2 ---------- 37 mmHg |
|
PO2 ------------ 74 mmHg |
|
Na + ------------ 139 mEq/L |
|
K + ----- ----- ---- 3,7 mEq/L |
|
Ca ++ ---------- 1,14 mmol/L |
|
Glu ----- ----- ---- 75 mg/dl |
|
Lac ----- ----- ---- 0,7 mmol/L |
|
Hct ----- ----- ----- 25 % |
|
BEecf ----------- 8,2 mmol/L |
|
BE ----- ----- ----- 7,6 mmol/L |
|
THbc ------------ 7,8 g/dl |
P/F de 370 mmHg, valoare normala, vindecat de ARDS.
Pacientul este transferat in data de 26.07.2009 la CLINICA MEDICALA I in stare ameliorata pentru continuarea tratamentului si investigatii de specialitate in continuare.
Pacientul 2 - B.I. - Masculin - 32 ANI
Pacientul este preluat de la SALA DE URGENTA CHIRURGIE I (dupa splenectomie), in data de 13.07.2009, cu sedare și relaxare reziduala, murmur vezicular prezent bilateral,stabil hemodinamic.
Diagnosticul de internare fiind: POLITRAUMATISM PRIN ACCIDENT RUTIER, RUPTURA DE SPILNA, FRACTURA AMIELICA C5 - C6, CONTUZIE PULMONARA, HEMOTORACE STANG DRENAT IN PRESPITAL, FRACTURI COSTALE 4 - 9, ARC POSTERIOR STING, H.T.A. ESENTIALA STADIUL I, PROLAPS DE VALVA MITRALA, HIPERPOTASEMIE, FRACTURA OMOPLAT.
Datorita alterarii starii generale se decide IOT (Intubatie Orotraheala) , ventilatie mecanica in mod BIPAP. Se recomanda consult ortopedic și consult chirurgical. Sunt montate 2 linii venoase periferice , sonda nazogastrica , sonda uretrovezicala, monitorizarea functiilor vitale .
In momentul internarii in urma recoltarii analizei EAB s-au obtinut urmatoarele valori :
|
EAB și gazometrie sangvina : |
|
VM- BIPAP |
|
FiO2 ------- 0,7 % |
|
Ph ----------7,33 |
|
PCO2 -----39 mmHg |
|
PO2 --------103 mmHg |
|
Na + -------- 140 mEq/L |
|
K + --------- 6,1 mEq/L |
|
Ca ++ ------ 1,05 mmol/L |
|
Glu ----------- 188 mg/dl |
|
Lac ----------- 4,1 mmol/L |
|
Hct ------------ 44 % |
|
BEecf --------- -5,3 mmol/L |
|
BE ------------- -4,9 mmol/L |
|
THbc ---------- 13,6 g/dl |
La internare valoarea PVC -ului era de 8cmH2O iar raportul P/F fiind 103/0,7= 147 mmHg reprezentand ARDS (Adult Respiratory Distress Syndrome).TA= 120/60 mmHg, AV= 80 b/min. Pacientul este cu acidoza metabolica.
In decursul internarii pacientul a beneficiat de regim hidric, ingrijirea plagilor, initial de mobilizarea pasiva și tapotaj pentru evitarea de escare (minim de 3 ori pe zi) și fizioterapie respiratorie, ulterior s-a efectuat mobilizare activa. Pacientul a mai beneficiat pe parcursul internarii și de consult ortopedic și chirurgical.
Evolutia pacientului a fost favorabila, putandu-se trece la ventilatie in mod CPAP initial cu un PEEP de 8 cm H2O, apoi s-a redus treptat la 2 cm H20, apoi fara PEEP, ulterior a fost detubat si trecut pe O2 pe masca faciala cu respiratii spontane, conform modelului de sevraj
La externare pacientul fiind conștient, cooperant, afebril, stabil hemodinamic și respirator, TA= 148/87 mmHg, AV= 114 b/min , PVC= 10 cmH2O iar valorile ultimului EAB fiind :
|
EAB : |
|
VM- CPAP |
|
FiO2 ------- 0,4 % |
|
Ph ----------7,46 |
|
PCO2 -----38 mmHg |
|
PO2 --------90 mmHg |
|
Na + -------- 138 mEq/L |
|
K + --------- 4,5 mEq/L |
|
Ca ++ ------ 1,06 mmol/L |
|
Glu ----------- 153 mg/dl |
|
Lac ----------- 2,9 mmol/L |
|
Hct ------------ 40 % |
|
BEecf --------- 3,2 mmol/L |
|
BE ------------- 3,1 mmol/L |
|
THbc ---------- 14 g/dl |
P/F de 225 mmHg, in stare ameliorata, fara ARDS.
Pacientul este transferat in data de 24.07.2009 la CLINICA CHIRURGIE I in stare ameliorata pentru continuarea tratamentului.
Pacientul 3 - P.I. - Masculin - 72 ANI
Pacientul este preluat de la UPU - SMURD in data de 06.07.2009 in stare generala grava, GCS = 10p, IOT - VM - SIMV , murmur vezicular prezent bilateral diminuat bazal bilateral, raluri bronșice in ambele campuri pulmonare.
Diagnosticul de internare fiind: INSUFICIENTA RESPIRATORIE ACUTA, PNEUMONIE BILATERALA, BPOC ACUTIZAT, PLEUREZIE MINIMA BILATERALA, INSUFICIENTA CARDIACA NYHA IV, SINDROM DE DEBIT CARDIAC SCAZUT, CARDIOMIOPATIE DILATATIVA SECUNDAR VALVULARA, PROTEZA VALVULARA MITRALA (1999), REGURGITARE AORTICA,CARDIOSTIMULARE PERMANENTA VV, FIBRILATIE ATRIALA CU ALURA VENTRICULARA MEDIE/LENTA, CIROZA HEPATCA TOXICA , DISFUNCTIE DE COAGULARE PRIN SUPRADOZARE DE TROMBOSTOP, DISFUNCTIE RENALA PRERENALA, ACIDOZA METABOLICA, HIPERTENSIUNE , HIPERPOTASEMIE, HIPONATREMIE.
Datorita starii sale generale se decide IOT (Intubatie Orotraheala) la serviciul de urgenta, ventilat in mod SIMV la inceput, ulterior a fost preluat in Clinica ATI, se schimba canula IOT, se initiaza ventilatie mecanica BIPAP. Se decide montarea unei linii venoase centrale, sonda nazogastrica , sonda uretrovezicala, monitorizarea functiilor vitale ,momitorizarea PVC - ului la 6 h.
In momentul internarii in urma recoltarii analizei EAB s-au obtinut urmatoarele valori :
|
EAB și gazometrie sangvina : |
|
VM- BIPAP |
|
FiO2 ------- 0,6 % |
|
Ph ----------7,41 |
|
PCO2 -----120 mmHg |
|
PO2 --------152 mmHg |
|
Na + -------- 124 mEq/L |
|
K + --------- 5,0 mEq/L |
|
Ca ++ ------ 1,03 mmol/L |
|
Glu ----------- 67 mg/dl |
|
Lac ----------- 1,8 mmol/L |
|
Hct ------------ 36 % |
|
BEecf --------- 0,0 mmol/L |
|
BE ------------- 0,7 mmol/L |
|
THbc ---------- 10,2 g/dl |
La internare valoarea PVC -ului era de 8 cmH2O iar raportul P/F fiind 152/0,6= 253 mmHg reprezentand ALI (Acute Lung Injury), pacientul este hipercapnic, TA= 103/60 mmHg, AV= 65 b/min.
In decursul internarii pacientul a beneficiat de regim hidric, initial de mobilizarea pasiva, tapotaj și fizioterapie respiratorie, ulterior s-a efectuat mobilizare activa. S-a facut fizioterapie respiratorie, aspirație traheobronșica, examen radiologic, s-a monitorizat EAB și funcțiile vitale, s-a impus tratament cu aerosoli
![]() H. Acetat --o fiola
H. Acetat --o fiola
4x A.C.C. --o fiola
Ser fiziologic -20 ml.
In ziua a 3-a pacientul prezinta modificarea valorilor EAB, cu un PO2 de 87 mmHg pe FiO2 de 1 %, prezentand ARDS, lecuocitoza 24000/mmc, febra 38,5 0C, stare generala alterata, murmur vezicular diminuat, cu raluri crepitante pe ambele arii pulmonare, la aspiratia bronsica se evidentiaza secretii groase purulente in cantitate crescuta. Se efectueaza radiografie pulmonara la pat, care pune in evidenta valoarea inomogena extinsa ale ambelor arii pulmonare, pledand pentru aspectul de bronhopneumonie. Se initiaza tratament cu Vancomicina, Targocid (teicoplanin) si Metronidazol și se recolteaza examen bacteriologic din canula IOT, care dupa 3 zile evidentiaza Acinetobacter baumanii sensibil la Vancomicina. Se continua tratamentul cu Vancomicina, aerosoli, tapotaj si aspiratia secretiilor, cu evolutie favorabila.
Evolutia pacientului a fost lent favorabila, putandu-se trece la ventilatie in mod CPAP cu PEEP de 7 cmH2O in ziua a 6-a, apoi fara PEEP, ulterior a fost detubat ziua a 8-a si trecut pe O2 pe masca faciala cu respiratii spontane, conform modelului de sevraj
Pacientul a necesitat pe parcursul internarii și de consult cardiologic de specialitate.
La externare pacientul fiind conștient, cooperant, afebril, murmur vezicular prezent bilateral, fara raluri, stabil hemodinamic si respirator, usor anemic. TA= 110/78 mmHg, AV= 92 b/min , PVC= 12 cmH2O iar valorile ultimului EAB fiind :
|
EAB : |
|
VM - CPAP |
|
FiO2 ------- 0,4 % |
|
Ph ----------7,38 |
|
PCO2 -----58 mmHg |
|
PO2 --------136 mmHg |
|
Na + -------- 133 mEq/L |
|
K + --------- 5,0 mEq/L |
|
Ca ++ ------ 1,09 mmol/L |
|
Glu ----------- 237 mg/dl |
|
Lac ----------- 2,0 mmol/L |
|
Hct ------------ 33 % |
|
BEecf --------- -8,5 mmol/L |
|
BE ------------- -7,4 mmol/L |
|
THbc ---------- 10,2 g/dl |
P/F de 340 mmHg , valoare normala, usor hipercapnic, vindecat pulmonar.
Pacientul este transferat in data de 18.07.2009 la CLINICA MEDICALA I in stare ameliorata pentru continuarea tratamentului.
Pacientul 4 - D.I. - Masculin - 88 ANI
Pacientul este preluat de la CLINICA MEDICALA 1 in data de 14.07.2009 in stare generala grava, GCS = 3p, dupa un stop cardiorespirator resuscitat, inconștient, febril, murmur vezicular prezent bilateral, pupile midriatice, icter sclerotegumentar.
Diagnosticul de internare fiind: STARE POST STOP CARDIORESPIRATOR RESUSCITAT (F.V.), BRONHOPNEUMONIE, SINDROM COMPRESIV AXILAR DREPT, CARDIOMIOPATIE DILATATIVA FiA PERSISTENTA CU ALURA VENTRICULARA MEDIE,BRD MAJOR, INSUFICIENTA CARDIACA GLOBALA, HIPOPOTASEMIE.
Pacientul este preluat de la clinica Medicala I in urma unui stop cardiorespirator resuscitat, a prezentat un stop de scurta durata (aproximativ 10 minute), resuscitat usor fara defibrilare. Stopul survenind probabil pe o insuficienta respiratorie acuta data de bronhopneumonie. Se decide montarea unei linii venoase centrale, sonda nazogastrica , sonda uretrovezicala, monitorizarea functiilor vitale ,momitorizarea PVC - ului la 6 h.
In momentul internarii in urma recoltarii analizei EAB s-au obtinut urmatoarele valori :
|
EAB și gazometrie sangvina : |
|
VM - BIPAP |
|
FiO2--------1 % |
|
Ph ---------- 7,4 |
|
PCO2 ----- 48 mmHg |
|
PO2 --------56 mmHg |
|
Na + -------- 141 mEq/L |
|
K + --------- 2,1 mEq/L |
|
Ca ++ ------ 0,95 mmol/L |
|
Glu ----------- 180 mg/dl |
|
Lac ----------- 12,4 mmol/L |
|
Hct ------------ 35 % |
|
BEecf --------- 4,9 mmol/L |
|
BE ------------- 4.0 mmol/L |
|
THbc ---------- 9,2 g/dl |
La internare valoarea PVC -ului era de 7cmH2O iar raportul P/F fiind 56/1= 56 mmHg reprezentand ARDS (Adult Respiratory Distress Syndrome) TA= 110/85 mmHg, AV= 81 b/min.
In decursul internarii pacientul a beneficiat de: regim hidric, monitorizarea funcțiilor vitale, monitorizarea EAB, initial de mobilizarea pasiva și tapotaj pentru evitarea de escare ( minim de 3 ori pe zi), aspirație traheobronșica, fizioterapie respiratorie, ulterior s-a efectuat mobilizare activa. Pacientul a mai necesitat pe parcursul internarii și de consult cardiologic de specialitate.
Evolutia pacientului a fost lent favorabila, putandu-se trece la ventilatie in mod CPAP in ziua a 5-a, cu PEEP de 5 cm H2O, apoi fara PEEP, ulterior a fost detubat in ziua a 8-a si trecut pe O2 pe masca faciala cu respiratii spontane, conform modelului de sevraj
La externare pacientul fiind conștient, cooperant, afebril, stabil hemodinamic, cu respiratii spontane eficiente,murmur vezicular prezent bilateral,TA= 100/70 mmHg, AV= 89 b/min , PVC= 12 cmH2O iar valorile ultimului fiind :
|
EAB : |
|
VM - CPAP |
|
FiO2 ------- 0,4 % |
|
Ph ----------7,37 |
|
PCO2 ----- 37 mmHg |
|
PO2 -------- 98 mmHg |
|
Na + -------- 135 mEq/L |
|
K + --------- 3,7 mEq/L |
|
Ca ++ ------ 1,2 mmol/L |
|
Glu ----------- 125 mg/dl |
|
Lac ----------- 1,9 mmol/L |
|
Hct ------------ 36 % |
|
BEecf --------- 1,2 mmol/L |
|
BE ------------- 0,8 mmol/L |
|
THbc ---------- 14 g/dl |
P/F de 245 mmHg, vindecat de pneumonie si ARDS.
Pacientul este transferat in data de 25.07.2009 pe SECTIA CARDIOLOGIE in stare ameliorata pentru continuarea tratamentului si investigatii de specialitate in continuare.
Pacientul 5 - S.G. - Masculin - 49 ANI
Pacientul este preluat de la U.P.U. S.M.U.R.D. in data de 21.04.2009 in stare generala grava, IOT - VM - A-C. , pacient sedat curarizat, murmur vezicular prezent bilateral, drenaj pleural bilateral. I s-a efectuat CT.
Diagnosticul de internare fiind: POLITRAUMATISM PRIN CADERE DE LA ALT NIVEL ( APROXIMATIV 10 M. ) , FRACTURI COSTALE ȘI DE ARTICULATIE COSTO-VERTEBRALE T10-11-12, TRUMATISM AL COLOANEI DORSO-LOMBARE, FRACTURI COMINUTIVE T5-6, FRACTURA PEDICUL T5 STANG CU FRAGMENTARE INTRUZIV INTRASPINAL, FRACTURA TABLOU SUPERIOR L3, FRACTURA APOFIZEI TRANSVERSALE ȘI SPINOASE L1-L4, FRACTURI COMINUTIVE L4 CU FRAGMENTARE INTRUZIV INTRASPINAL ȘI DEHISCENTA ARTICULARA L4-L5, FRACTURA HEMIFRACTURA SPRANCEANA ACETABULARA SUPERIOR ȘI POSTERIOR STANG, RUPTURA URETRA BULBARA, TRAUMATISM TORACO-ABDOMINAL, HEMOPNEUMOTORACE BILATERAL DRENAT, CONTUZIE PULMONARA ( 25.04.2009).
Se schimba canula IOT, se initiaza ventilatie mecanica BIPAP .Se decide montarea unei linii venoase centrale, sonda nazogastrica , sonda uretrovezicala, monitorizarea functiilor vitale ,momitorizarea PVC - ului la 6 h.Pacientului I se face bronhoscopie, cistostomie precum și consult ortopedic.
In momentul internarii in urma recoltarii analizei EAB s-au obtinut urmatoarele valori :
|
EAB și gazometrie sangvina : |
|
V.M. - A-C |
|
FiO2 ------- 0,6 % |
|
Ph ---------- 7,3 |
|
PCO2 ----- 48 mmHg |
|
PO2 --------89 mmHg |
|
Na + -------- 132 mEq/L |
|
K + --------- 4,6 mEq/L |
|
Ca ++ ------ 1,04 mmol/L |
|
Glu ----------- 198 mg/dl |
|
Lac ----------- 2,8 mmol/L |
|
Hct ------------ 27 % |
|
BEecf --------- -2,8 mmol/L |
|
BE ------------- -3.0 mmol/L |
|
THbc ---------- 8,4 g/dl |
La internare valoarea PVC -ului era de 12cmH2O iar raportul P/F fiind 89/0,6= 148 mmHg reprezentand reprezentand ARDS (Adult Respiratory Distress Syndrome) ( Sindrom de detresa respiratorie acuta ).TA= 150/78 mmHg, AV= 89 b/min.
In decursul internarii pacientul beneficiat de regim hidric, ingrijirea plagilor initial s-a facut mobilizare pasiva apoi activa, s-a impus tratament cu aerosoli
![]() Clindamicina
Clindamicina
5x A.C.C. --o fiole
Ser fiziologic -20 ml.
S-a mai efectuat fizioterapie respiratorie, aspirație traheobronșica, s-a facut mobilizare pasiva, examene radiologice multiple, monitorizarea EAB și a funcțiilor vitale.
In ziua a 8-a pacientul prezinta modificarea valorilor EAB, cu un PO2 de 85 mmHg pe FiO2 de 0.6 %, prezentand ARDS, lecuocitoza 26000/mmc, febra 38,5 0C, stare generala alterata, murmur vezicular diminuat, cu raluri crepitante pe ambele arii pulmonare, la aspiratia bronsica se evidentiaza secretii groase purulente in cantitate crescuta. Se efectueaza radiografie pulmonara la pat, care pune in evidenta valoarea inomogena extinsa ale ambelor arii pulmonare, pledand pentru aspectul de bronhopneumonie. Se initiaza tratament cu Meronem, Axetine și Tavanic se recolteaza examen bacteriologic din canula IOT, care dupa 3 zile evidentiaza Pseudomonas aeruginosa sensibil la Meronem. Se continua tratamentul cu Meronem, aerosoli, tapotaj si aspiratia secretiilor, cu evolutie favorabila.
Evolutia pacientului a fost lent favorabila, putandu-se trece la ventilatie in mod CPAP cu PEEP de 6 cmH2O in ziua a 17-a, apoi fara PEEP , ulterior a fost detubat ziua a 21-a si trecut pe O2 pe masca faciala cu respiratii spontane, conform modelului de sevraj
La externare pacientul fiind conștient, cooperant, afebril, stabil hemodinamic, cu respiratii spontane eficiente,murmur vezicular prezent bilateral, ramane anemic, dar cu valori ale hematocritului si hemoglobinei ameliorate, fara sa fi fost decelata cauza acestei anemii.TA= 131/75mmHg, AV= 91 b/min iar valorile ultimului EAB fiind:
|
EAB : |
|
O2 terapie pe piesa in " T " |
|
FiO2 ------- 0,4 % |
|
Ph ----------7,44 |
|
PCO2 ----- 45 mmHg |
|
PO2 -------- 236 mmHg |
|
Na + -------- 136 mEq/L |
|
K + --------- 3,8 mEq/L |
|
Ca ++ ------ 1,17 mmol/L |
|
Glu ----------- 129mg/dl |
|
Lac ----------- 0,4 mmol/L |
|
Hct ------------ 33 % |
|
BEecf --------- 0,4 mmol/L |
|
BE ------------- 0,7 mmol/L |
|
THbc ---------- 10,2 g/dl |
P/F de 590 mmHg, valoare normala, vindecat de ARDS.
Pacientul este transferat in data de 23.05.2009 pe SECTIA ORTOPEDIE in stare ameliorata pentru continuarea tratamentului si investigatii de specialitate in continuare.
|
Pacientul |
Pneumonie de ventilator |
Stabil hemodinamic |
Moduri de ventilație |
Zile de ventilație mecanica |
|
DA |
DA |
A-C BIPAP CPAP (cu PEEP) CPAP |
3 zile 2 zile 1 zi 1 zi |
|
|
NU |
DA |
BIPAP CPAP (cu PEEP) CPAP |
3 zile 2 zile 2 zile |
|
|
DA |
DA |
BIPAP CPAP (cu PEEP) CPAP |
3 zile 1 zi 3 zile |
|
|
NU |
DA |
BIPAP CPAP (cu PEEP) CPAP |
3 zile 1 zi 3 zile |
|
|
DA |
DA |
A-C BIPAP CPAP (cu PEEP) CPAP |
7 zile 9 zile 1 zi 2 zile |
Tabel 2. Evoluția pacienților pe parcursul internarii
|
Pacientul |
Rezultat examen bacteriologic din canula IOT |
Antibiotic |
|
Klebsiella pneumoniae |
Tavanic |
|
|
Acinetobacter baumanii |
Vancomicina |
|
|
Pseudomonas aeruginosa |
Meronem |
Tabel 3. Rezultatele examenelor bacteriologice din canula IOT
4. Lactatul la pacienții ventilați mecanic
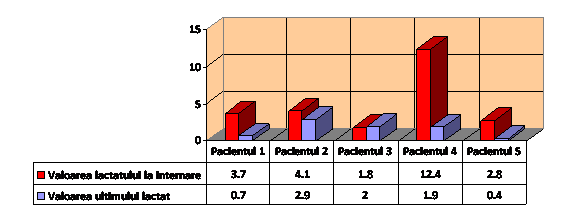
Tabel 4. Lactatul
In cadrul studiului valoarea lactatului din analiza EAB a atras atenția datorita valorilor destul de ridicate, valoarea normala a lactatului fiind de 1,8 - 2 mmol/L, valoarea maxima in cadrul studiului fiind de 12,4 mmol/L. In decursul evoluției pacienților valorile lactatului s-au ameliorat odata cu starea de sanatate a acestora.
5. Concluzii
Fizioterapia respiratorie reprezinta un element important in decursul internarii pacientilor mobilizați la pat.
Mobilizarea pasiva joaca un rol foarte important in prevenirea escarelor.
Internarea pe sectia ATI a oferit o mai buna abordare clinica si paraclinica a pacientilor ventilați mecanic, contribuind la cresterea ratei de supravietuire a acestor pacienti.
Asistentul medical de terapie intensiva joaca un rol important in evolutia pacientului, deoarece supravietuirea este in corelatie cu eficienta monitorizarii si ingrijirii acestor pacienti, reducand posibilele complicatii si prevenind disfunctiile de organ.
La pacienții ventilați pe perioade mai indelungate s-a impus traheostomie.
3 pacient din 5 au facut pneumonie de ventilator( insa incidența ei poate fi crescuta sau scazuta, numarul de pacienți in cadrul studiului fiind restrans).
Pacineților cu pneumonie de ventilator li s-au administrat antibiotice cu spectru larg și sensibilitate crescuta.
Monitorizarea EAB reprezinta un element esențial pe parcusul internarii in secția ATI.
Principalele moduri de ventilație sunt BIPAP și CPAP cu PEEP, ulterior fara PEEP.
In cazul pacienților cu probleme respiratorii valorile lactatului au atins cote destul de ridicate.
C. Bibliografie :
1. Belman MJ.
Respiratory muscles. In:
2. Benumof JA. Respiratory physilogy and respiratory function during anesthesia. In: Miller RA, editor. Anesthesia. Churchill Livingstone, 1994.
3. Bolton CF. Sepsis and the systemic inflammatory response syndrome:neuromuscular manifestations. Critical Care Medicine 1996; 24:1408-16.
4. Brochard L, Rauss A, Benito S, et al. Comparaison of three methods of gradual withdrawal from ventilatory support during weaning from mechanical ventilation. Am J Respir Crit Care Med 1994; 150:896-903.
5. Cook D, Meade M, Perry AG. Qualitatives studies on the patient's experience of weaning from mechanical ventilation. CHEST 2001; 120:469S-473S.
6. Cook D, Sibbald WJ. The promise and the paradox of technology in the intensive care unit. Canadian Medical Association Journal 1999; 161:1118-9.
7. Cook D, Meade M, Guyatt g, Butler R, Aldawood A, Epstein SK. Trials of miscellaneous interventions to wean from mechanical ventilation. CHEST 2001; 120:438S-444S.
8. Ely WE. Weaning from mechanical ventilation (part1): evidence supports the use of protocols. In: JL Vincent, editor. Yearbook of Intensive Care and Emergency Medicine 2001. Sringer, 2001: 481-95.
9. Ely WE, Baker
AM, Dunagan DP, Burke H, Smith A, Kelly P et al. Effect on the duration of
mechanical ventilation of identifying ptients capable of breathing
spontaneously.
10. Ely WE. The importance of clinical algorithms to facilitate weaning and extubation. In: Mancebo J, Net A, Brochard L, editors. Mechanical ventilation and weaning. Springer, 2002, p. 248-63.
11. Ely WE. Weaning from mechanical ventilation (part 2): strategies for implementing protocols. In: JL Vincent, editor. Yearbook of Intensive Care and Emergency Medicine 2001, Sringer, 2001, p.496-510.
12.
13. Epstein SK. Predicting extubation failure - Is it in the cards? CHEST 2001; 120:1061-3.
14.
15. Esteban A, Alia I, Ibanez I, Benito S, Tobin MJ, Spanish Lung Failure Collaborative Group. Modes of mechanical ventilation and weaning: a national survey of spanish hospitals. CHEST 1994; 106:1188-93.
16. Esteban A,
Frutos F, Tobin MJ, Alia I, Solsona J, Vallverdu I et al. A comparaison of four
methods of weaning patients from mechanical ventilation.
17. Esteban A, Alia I, Gordo f, Fernandez R, Solsona J, Vallverdu I et al. Extubation outcome after spontaneous breathig trials with T-tube or pressure support ventilation. Am J Respir Crit Care Med 1997; 156:459-65.
18. Esteban A, Alia I, Tobin MJ, Gil A, Gordo f, Vallverdu I, et al. Effect of spontaneous breathing trial duration on outcome of attempts to discontinue mechanical ventilation. Am J RespirCrit Care Med 1999; 159:512-8.
19. Esteban A, Alia I, Tobin MJ, Gil A, Gordo f, Vallverdu I, et al. Effect of spontaneous breathing trial duration on outcome of attempts to discontinue mechanical ventilation. Am J RespirCrit Care Med 1999; 159:512-8.
20. Fernandez R. Timing and criteria for begining weaning. In: J Mancebo, A Net, L Brochard, editors. Mechanical Ventilation and Weaning. Springer, 2002: 239-47.
21. Girou E, Shortgen F, Delclaux C, et al. Association of noninvasive ventilation with nosocomial infections and survival in critically ill patients. JAMA 2000; 284:2361-7.
22. Goldstone J. The pulmonary physician in critical care: difficult weaning. Thorax 2002; 57:986-91.
23. Heffner J. Percutaneous dilatational vs standard tracheotomy - a meta analysis but not the final analysis. CHEST 2000; 118:1236-8.
24. Heffner J. The role of tracheotomy in weaning. CHEST 2001; 120:477S-481S.
25. Hess D. Ventilator modes used in weaning. CHEST 2001; 120:474S-476S.
26. Hilbert G, Gruson D, Portel L, Gbikpi-Benissan G, Cardinaud JP. Noninvasive pressure support ventilation in COPD patients with postextubation hypercapnic respiratory insufficiency. Eur Respir J 1998;11:1349-53.
27. Hund E, Genzwurker H, Bohrer H, Jakob H, Thiele R, Hacke W. Predominent involvement of motor fibres in patients with critical illness polyneuropathy. Br J Anesth 1997; 78:274- 278.
28. Hund E, Fogel W, Krieger D, DeGeorgia M, Hacke W. Critical illness polyneuropathy: clinical findings and outcomes of a frequent cause of neuromuscular weaning failure. Critical Care Medicine 1996; 24:1328-33.
29. Jubran A. Rapid shallow breathing: causes and consequences. In: J.Mancebo, A.Net, L.Brochard, editors. Mechanical Ventilation and Weaning. Springer, 2002, p.161-8.
30. Keenan SP, Powers C, McCormack DG, Block G. Noninvasive positive-pressure ventilation for postextubation respiratory distress: a randomized controlled trial. JAMA 2002;287:3238-44.
31. Khamiees M, Raju P, DeGirolamo A. Predictors of extubation outcome in patients who have succesfully completed a spontaneous breathing trial. CHEST 2001; 120:1262-70.
32. Laghi F, Tobin MJ. Weaning from mechanical ventilation. Current Opinion in Critical Care 1995; 1:71-6.
33. Leonard A. Actualitati in anestezie si terapie intensive 2006
34. Leuwer M, Meyer N, Zuzan O, Nowak R. Possible muscular causes of weaning failure in critical illness. A novel aspect. Br J Anesth 1999; 83:186-7.
35. MacIntyre NR. Evidence-based guidelines for weaning and discontinuing ventilatory support. CHEST 2001; 120:375S- 396S.
36. Manthous CA,
37. Meade M, Guyatt G, Cook D, Griffith L, Sinuff T, Kergl C, et al. Predicting success in weaning from mechanical ventilation. CHEST 2001; 120:400S-424S.
38.
39. Namen A, Ely WE, Tatter S, Case D, Lucia M, Smith A, et al. Predictors of successful extubation in neurosurgical patients. Am J Respir Crit Care Med 2001; 163:658-64.
40. Nava S, Vitacca M., Carlucci A. Weaning from mechanical ventilation. In: C Davidson, D Treacher, editors. Respiratory Critical Care, Arnold, 2002, p.170-81.
41. Official Conference Report - American Thoracic Society ESoICMSdRdLF. International Consensus Conferences in Intensive Care Medicine: Ventilator associated lung injury in
ARDS. Am J Respir Crit Care Med 1999; 160:2118-24.
42. Pichard C, Kyle U, Chrevrolet JC. Lack of effects of recombinant growth hormone on muscle function in patients requiring prolonged mechanical ventilation: a prospective,
randomized controlled study. Critical Care Medicine 1996; 24:403-13.
43. Segredo V,
Caldwell JE, Mattay MA, Sharma ML, Gruenke LD, Miller RD. Presistent paralysis
in critically ill patients after long term administration of vecuronium.
44. Serrano-Munuera C, Illa I. Critical illness polyneuropathy and critical illness myopathy. In: J.Mancebo, A.Net, L.Brochard, editors. Mechanical Ventilation and Weaning. Springer, 2002: 118-32.
45. Tobin MJ. Advances in mechanical ventilation. New England Journal of Medicine 2001; 344:1986-96.
46. Tobin MJ, Alex CG. Discontinuation of mechanical ventilation. In: Tobin MJ, editor. Principles and practice of mechanical ventilation. McGraw-Hill, 1994: 1177-206.
47. Treggiari-Venzi M, Suter PM, Tounac N, Romand JA. Successful use of hypnosis as an adjunctive therapy for weaning from mechanical ventilation. Anesthesiology 2000;
92(3):890-92.
48. Twibell R, Siela D, Mahmoodi M. Subjective Perceptions and Physiological Variables During Weaning From Mechanical Ventilation. Am J Crit Care 2003; 12(2):101-12.
49. Van den Berg B, Bogaard JM, Hop WCJ. High fat, low carbohidrate enteral feeding in patients weaning from the ventilator. Intensive Care Med 1994; 20:470-75.
50. Vassilakopoulos T, Zakynthinos S, Roussos C. The pathophysiology of weaning failure. In: J.L.Vincent, editor. Yarbook of Intensive Care and Emergency Medicine 1998.
Springer, 1998: 489-504.
51. Whitehead T, Slutsky AS. The pulmonary physician in critical care. Thorax 2002; 57:635-42.
52. Yang KL, Tobin MJ. A prospective study of indexes predicting the outcome of trials of weaning from mechanical ventilation. New England Journal of Medicine 1991; 324:1445-50.
53. Yanos J, Wood LHD, Davis K, Keamy M. The effect of respiratory and lactic acidosis on diafragmatic function. Am Rev Respir Dis 1993; 147:616-9.
Copyright © 2025 - Toate drepturile rezervate