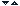 | Alimentatie | Asistenta sociala | Frumusete | Medicina | Medicina veterinara | Retete |
ANALGEZIA LA PACIENTUL DE TERAPIE INTENSIVA
In ultimele decenii studiul durerii a dus la importante achizitii, atat domeniul fundamental (mecanismele durerii), cat si in practica clinica (managementul durerii). Analgezia la pacientul de terapie intensiva este practicata prin aplicarea principiilor de tratament a durerii acute si a durerii postoperatorii. Totusi, pacientul critic prezinta numeroase particularitati, ce tin atat de procesul patologic cu consecintele si complicatiile lui, cat si de modalitatile terapeutice si de monitorizare specifice terapiei intensive. In plus, pacientul critic este frecvent sedat, pentru a permite suportul ventilator si manevrele diagnostice si terapeutice. Aceasta sedare mascheaza sau face imposibil de exprimat durerea. In ciuda progreselor tehnice remarcabile in domeniul monitorizarii, mai ales hemodinamice si respiratorii, monitorizarea durerii ramane o evaluare eminamente clinica. Dar evaluarea clinica a durerii la bolnavul critic prezinta numeroase particularitati si dificultati. De aceea, frecvent pacientul de terapie intensiva are analgezie inadecvata.
Ameliorarea calitatii analgeziei la aceasta categorie de pacienti raspunde nu numai dezideratului fundamental al medicinii, de ameliorare a suferintei, dar faciliteaza managementul corect si complex al pacientului. Pe langa acestea, studii mai noi au demonstrat ca analgezia adecvata determina scaderea morbiditatii si complicatiilor la pacientul critic.
Cauzele durerii in TI:
Pacientul din terapie intensiva se confrunta cu numerosi factori ce induc disconfort, durere, stress si anxietate (tabelul 1). Durerea este cauzata nu numai de procesul patologic, dar si de plaga operatorie, proceduri invazive, dispozitive terapeutice si de monitorizare, imobilizarea indelungata la pat, tratament si nursing (rotatie, repozitionare, etc.).
Tabelul 1. Cauzele durerii la pacientul critic
Hynes-Gay Pet et al. Dynamics. 2003 Winter (4):10-3
Consecintele durerii:
Durerea, asociata frecvent cu anxietate si agitatie, induce numeroase consecinte (tabelul 2):
. fiziologice: cresterea stimularii simpatice, cresterea consumului de oxigen miocardic, tahicardie, tulburari de ritm, maldaptarea la suportul ventilator cu efecte hemodinamice si asupra schimbului gazos, hipercoagulabilitate, imunosupresie, hipercatabolism persistent,etc.
. reactii comportamentale: agitatie, dificultati/imposibilitatea monitorizarii si a tratamentului, detubarea neplanificata cu episoade de hipoxemie, tulburari de ritm, indepartarea cateterelor, a drenurilor, a sondelor digestive sau urinare cu riscuri la reinsertie sau repozitionare, etc.
. reactii psihologice: privarea de somn, pesimism, alienare, lipsa comunicarii si a cooperarii la nursing si tratament, delir, sindromul de stress posttraumatic, etc.
Tabelul 2. Efectele durerii la pacientul critic
|
Efecte fiziologice |
|
|
Efecte comportamentale |
|
|
Efecte psihologice |
|
Vender JS. et al. Crit Care Med. 2004 Nov;32(11 Suppl):S554-61. Walder B. et al. Swiss Med Wkly. 2004 Jun 12 (23-24):333-46.
Triada clasica de tratament a durerii, anxietatii si agitatiei la pacientul critic este analgezia, sedarea si relaxarea musculara. In ultimele decenii utilizarea relaxantelor musculare in terapia intensiva a fost mult diminuata, in paralel cu constientizarea efectelor negative ale paraliziei musculare de durata si cu cresterea utilizarii asistarii ventilatorii. Sedarea pacientului critic ventilat mecanic a castigat teren si droguri cu timp de metabolizare scurt au favorizat implementarea pe scara larga a sedarii continue, uneori in detrimentul analgeziei (figura 1).
Figura 1. Tratamentul durerii, anxietatii si agitatiei la pacientul critic:
ANALGEZIE SEDARE RELAXARE MUSCULARA
Cauzele si consecintele analgeziei inadecvate in TI:
Analgezia si sedarea sunt o componenta esentiala a managementului pacientului critic. Mentinerea de durata a nivelului optim este o sarcina dificila, avand in vedere consecintele negative ale analgeziei si sedarii inadecvate (atat ale deficitului, cat si ale excesului) (tabelul 3). Analgezia si sedarea insuficiente determina cresterea riscului de extubare neplanificata, cresterea ratei complicatiilor pulmonare, creste frecventa complicatiilor cardiace, scade controlul agitatiei si delirului, creste rata infectiilor de plaga operatorie si induce sindromul de stress posttraumatic. Analgezia si sedarea excesive duc la depresie respiratorie, hipotensiune arteriala, ileus dinamic, tromboza venoasa profunda, imposibilitatea evaluarii neurologice, dar si cresterea duratei ventilatiei mecanice, cresterea duratei internarii in TI, cresterea morbiditatii si cresterea costurilor spitalizarii. Unele studii au identificat sedarea ca factor de risc independent pentru pneumonia asociata ventilatiei mecanice.
Tabelul 3. Consecintele analgeziei si sedarii inadecvate la pacientul critic
|
insuficienta |
|
|
excesiva |
|
Hynes-Gay Pet et al. Dynamics. 2003 Winter (4):10-3 Burchardi H. Minerva Anestesiol. 2004 Apr (4):137-43
Frecvent pacientul de terapie intensiva are analgezie inadecvata (tabelul 4). Aceasta este determinata de factori ce tin de pacient (imposibilitatea comunicarii verbale, alterarea statusului mental, sedarea excesiva, modificarea farmacocineticii si farmacodinamiei analgeticelor) si factori ce tin de personalul medical (ignorarea cauzelor de durere la pacientul critic, mai ales la cel neoperat, utilizarea preponderenta a sedarii, utilizarea sporadica/absenta a scalelor de evaluare a durerii, utilizarea schemelor de analgezie pentru durerea postoperatorie, frica de efectele secundare ale analgeticelor - depresia respiratorie, instabilitatea cardio-vasculara, inducerea dependentei).
Ades exista o discrepanta intre calitatea analgeziei apreciata de personalul medical si calitatea analgeziei apreciate de pacient. Un studiu britanic (1995) efectuat pe un lot de pacienti cu politraumatisme internati in TI si intervievati retrospectiv a relevat ca 95% dintre medici si 81% dintre asistentele medicale au considerat calitatea analgeziei ca foarte buna (scala verbala a durerii sub 3), in timp ce 27% dintre pacienti au considerat calitatea analgeziei satisfacatoare (scala verbala a durerii 5) si 50% ca franc inadecvata (scala verbala a durerii peste 8) (figura 2).
Tabelul 4. Cauze de analgezie inadecvata la pacientul critic:
|
Factori ce tin de pacient |
|
|
Factori ce tin de personalul medical |
|
Figura 2. Intensitatea durerii si calitetea analgeziei - evaluare comparativa de catre pacient, asistente medicale si medici TI (17 pacienti cu politraumatisme - scala verbala a intensitatii durerii)
Whipple JK et al. Pharmacotherapy. 1995 Sep-Oct (5):592-9.
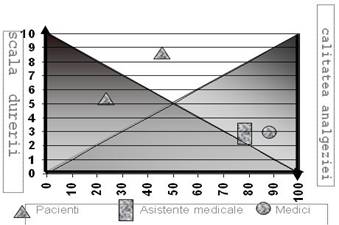
Figura 3. Principii de tratament al durerii acute
Managementul durerii - politici generale:
Importanta analgeziei in medicina contemporana este demostrata si de faptul ca unul din criteriile de acreditare a spitalelor din SUA este calitatea analgeziei. Pentru acreditare Joint Commission on Accreditation of Healthcare Organization recomanda implementarea in fiecare spital a unei politici de management a durerii conforme cu standardele actuale de evaluare si tratament: educarea personalului medical pentru evaluarea durerii, protocoale de management specifice fiecarui spital, evaluarea eficacitatii masurilor terapeutice (reevaluarea durerii) si continuarea algoritmului terapeutic pana la obtinerea nivelului adecvat de analgezie.
Principiile moderne de management a durerii acute sunt (figura 3): identificarea durerii, evaluarea cu cuatificare (scale) si documentare (notare in foaia de observatie), evaluarea unor factori concomitenti (disconfort, anxietate), stabilirea obiectivelor terapeutice (end-points), implementarea planului de tratament (masuri farmacologice si nefarmacologice), reevaluarea durerii (evaluarea eficientei masurilor terapeutice), continuarea algoritmului de tratament pana la atingelerea obiectivelor propuse (nivel adecvat de analgezie) si stabilirea intervalului de timp la care se face reevaluarea durerii.
Principii de analgezie si sedare in TI:
. identificarea durerii:
Cauzele durerii la pacientul critic sunt multiple. Identificarea surselor de durere permite aplicarea in paralel a unor masuri simple, nefarmacologice (repozitionarea pacientului, a unor sonde, evitarea tractiunilor, etc.).
. evaluarea cu cuatificare (scale) si documentare (notare in foaia de observatie):
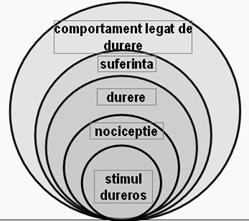
In principiu, evaluarea durerii are la baza comunicarea verbala sau non-verbala cu pacientul. Se poate utiliza o scala de evaluare a durerii (scala analog vizuala, scala cu 5 puncte, scala de cuantificare verbala) (figura 4). Aplicarea acestor scale este posibila la pacientul constient, chiar daca comunicarea verbala este imposibila (pacient intubat). Dar, ades pacientul de terapie intensiva este in imposibilitate de comunicare verbala sau non-verbala. De aceea, evaluarea durerii in acest caz porneste de la principiul ca perceptia durerii determina reactii din partea sistemului nervos central (comportament legat de durere) si a sistemului nervos vegetativ (reactii reflexe la durere) (figura 5).
Figura 5. Fiziopatologia durerii
Tabelul 5. Criteriile de evaluare a durerii in absenta comunicarii:
|
indicatori comportamentali |
miscarile corpului adaptarea la ventilatia mecanica expresii faciale reactia la examinare si nursing, etc. |
|
indicatori fiziologici |
cardio-vascular: frecventa cardiaca,TA, respirator: frecventa respiratorie, SpO 2 , cutanat: transpiratii, cerebral: hipertensiunea intracraniana, etc. |
In absenta comunicarii verbale sau non-verbale criteriile de evaluare a durerii sunt indicatori comportamentali (miscarile corpului, adaptarea la ventilatia mecanica, expresii faciale, reactia la examinare si nursing) si indicatori fiziologici (frecventa cardiaca, TA, frecventa respiratorie, transpiratii, hipertensiunea intracraniana, etc.) (tabelul 5).
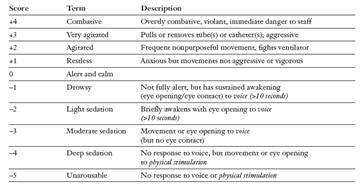
Concomitent este indicata evaluarea si cuantificarea agitatiei si sedarii. Pentru evaluarea sedarii in TI cel mai frecvent este utilizat scorul Ramsay (tabelul 6). Dezavantajul acestui scor este cuantificarea doar a sedarii. Scala Richmond prezinta avantajul cuantificarii atat a agitatiei, cat si a sedarii (tabelul 7).
Figura 4. Scale de evaluare a durerii:

Tabelul 6. Scorul Ramsay de evaluare a sedarii:
Tabelul 7. Scala Richmond de evaluare a agitatiei si sedarii:
Documentarea este notarea in foaia de observatie a rezultatelor evaluarii durerii si ale evaluarii agitatiei-sedarii. Durerea este considerata al cinci-lea semn vital care trebuie monitorizat si documentat in foaia pacientului. Documentarea in foaia de observatie duce la "vizualizarea durerii", care dintr-un element pur subiectiv, deci, superfluu devine un indicator obiectiv al starii pacientului si calitatii ingrijirilor medicale. Vizualizarea curbei durerii ofera informatii despre evolutia pacientului, dar, in acelasi timp, ofera un feed-back necesar personalului medical pentru a creste calitatea analgeziei.
. evaluarea si corectarea unor factori concomitenti (disconfort, anxietate, neinserarea in realitate):
Ori de cate ori este posibila , comunicarea cu pacientul critic este o componenta esentiala a managementului. Ea are ca scopuri: reancorarea pacientului in realitatea temporo-spatiala si in realitatea propriilor evenimente patologice, diminuarea anxietatii si a alienarii, castigarea cooperarii la tratament si nursing, scaderea necesarului de analgetice si sedative, scaderea morbiditatii. Se realizeaza prin comunicarea cat mai frecventa cu pacientul in perioadele de trezie, reinserarea in realitate (precizarea frecventa a timpului, ceasuri si calendare mari in locuri vizibile), incurajarea familiei in comunicarea cu pacientul si evitarea lamentatiilor, incurajarea pacientului la cooperare, explicarea evolutiei procesului patologic si a masurilor de tratament,dar si prin programarea temporala judicioasa a manevrelor diagnostice si terapeutice pentru respectarea orelor neintrerupte de somn, adaptarea profunzimii sedarii orarului circadian, etc.
. stabilirea obiectivelor terapeutice (end-points):
La fiecare pacient in parte este necesara stabilirea obiectivelor terapeutice: calitatea analgeziei oricand in decursul celor 24 ore (ideal, sub 3 pe o scala de la 0 la 10) si profunzimea sedarii (alegerea scorului optim functie de particularitatile pacientului - proces patologic, invazivitatea mijloacelor terapeutice si de monitorizare - si in functie de ritmul circadian).
. implementarea planului de tratament (masuri farmacologice si nefarmacologice):
Fiecare sectie de terapie intensiva trebuie sa aiba un protocol scris de tratament a durerii (exemplu - figura 7). Personalul medical trebuie instruit si antrenat in evaluarea si documentarea durerii si sedarii. Trebuie incurajata aplicarea masurilor nefarmacologice de combatere a durerii (repozitionare in pat, optimizarea suprafetei de decubit, etc.). Livrarea analgeziei trebuie ritmata de efectuarea manevrelor diagnostice si terapeutice (efectuarea punctiilor, aspiratiei traheale, transportului si repozitionarii, etc. trebuie precedate de explicarea manevrei si de suplimentarea analgeziei).
Utilizarea sistematica a protocoalelor de analgezie si sedare in TI a dus nu numai la ameliorarea calitatii analgeziei, ci si la ameliorarea altor indici: scurtarea duratei ventilatiei mecanice, scurtarea duratei internarii in TI, scurtarea spitalizarii, scaderea ratei de reintubare, scaderea ratei traheostomiei si chiar scaderea mortalitatii (tabelul 10).
. reevaluarea durerii (evaluarea eficientei masurilor terapeutice):
Dupa fiecare masura farmacologica sau nefarmacologica de analgezie trebuie evaluata eficienta acesteia prin chestionarea pacientului constient sau prin normalizarea indicilor comportamentali si fiziologici la pacientul inconstient. Intervalul e timp pana la reevaluare este specific fiecarei metode (administrare de bolus intravenos, cresterea ratei de administrare peridurala continua, etc.). Reevaluarea trebuie documentata.
Figura 7. Algoritm de analgezie si sedare a pacientului critic
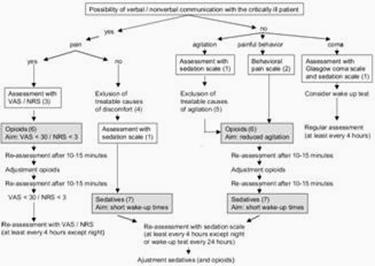
Walder B. et al. Swiss Med Wkly. 2004 Jun 12 (23-24):333-46.
. continuarea algoritmului de tratament pana la atingelerea obiectivelor propuse (nivel adecvat de analgezie):
Aplicarea algoritmului de tratament trebuie sa fie dinamica, cu suplimentarea analgeticelor pana la obtinerea unei analgezii adecvate.
. stabilirea intervalului de timp la care se face reevaluarea durerii:
Inseamna stabilirea intervalului de timp dupa care se trece la reparcurgerea algoritmului descris. Uzual acest interval este intre 2-4 ore.
Tabelul 10. Efectele aplicarii sistematice a unui protocol de analgezie si sedare in t.i.
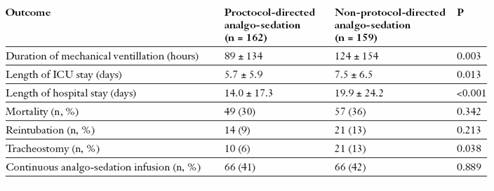
Walder B. et al. Swiss Med Wkly. 2004 Jun 12 (23-24):333-46.
Tehnici de analgezie utilizate in TI:
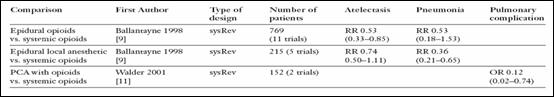
In terapia intensiva pot fi utilizate toate tehnicile de analgezie utilizate in tratamentul durerii postoperatorii. Daca cu decenii in urma, analgezia in TI era realizata aproape exclusiv prin tehnici sistemice, astazi se tinde spre utilizarea atat a tehnicilor de analgezie de conducere, cat si a tehnicilor periferice. Utilizarea tehnicilor de analgezie loco-regionala scade rata unor complicatii sistemice (a complicatiilor pulmonare, a trombozei venoase profunde, s.a.) (figura 6). Pornind de la principiile analgeziei multimodale se recomanda combinarea tehnicilor sistemice cu cele loco-regionale si combinarea diverselor clase de droguri analgetice. Tehnicile continue de analgezie sunt aplicate atat in administrarea sistemica, cat si in administrarea peridurala, intraarticular, etc. Analgezia controlata de pacient poate fi utilizata si in TI, oridecate ori se poate obtine cooperarea si instruirea pacientului.
Fig 6. Tipul de analgezie si complicatiile pulmonare: Walder B. et al. Swiss Med Wkly. 2004 Jun 12 (23-24):333-46
Fiecare tehnica de analgezie este insotita de riscuri si efecte secundare specifice. In alegerea tehnicii analgetice acestea trebuie atent cantarite in balanta cu beneficiile potentiale.
In alegerea tehnicii analgetice trebuie tinut cont de tipul, intensitatea si localizarea durerii, particularitatile fiziologice si patologice ale pacientului, afectiuni preexistente, disfunctii/insuficiente de organ, disponibilul de echipament, personal si droguri, gradul de expertiza pentru o anume tehnica, raportul riscuri/beneficii.
Concluzii:
Noi strategii de analgezie si sedare in TI sunt:
. utilizarea scalelor de evaluare a durerii/sedarii;
. protocoale scrise de administrare a analgeticelor si sedativelor;
. stabilirea nivelului optim de analgezie si sedare pentru fiecare pacient in parte;
. nivel optim de analgo-sedare pentru manevrele terapeutice sau diagnostice (aspiratie traheala, mobilizare, cateterizari, punctii, etc.);
. corelarea cu politica de suport ventilator (controlata/asistata) si cu politica de sevraj;
. evaluarea durerii la fiecare 2 ore;
. orice durere >3 (pe o scala de la 0 la 10) necesita actiune terapeutica;
. evaluarea calitatii analgeziei dupa fiecare actiune terapeutica;
. documentarea in foaia de observatie ("vizualizarea durerii");
. intreruperea zilnica a sedarii pentru evaluare neurologica si ventilatorie;
. in cursul noptii stabilirea de perioade de somn neintrerupt (scaderea stimularii vizuale si auditive, fara mobilizare, etc.);
. facilitarea orientarii temporo-spatiale si stimularea cognitiva.
Analgo-sedarea in terapia intensiva este o practica cotidiana. Tehnicile de analgezie si sedare si drogurile utilizate s-au dezvoltat continuu. Principiile moderne de management a durerii in TI inseamna integrarea tehnicilor farmacologice de analgezie intr-un program complex de abord a pacientului critic - asistare ventilatorie precoce, evaluare ventilatorie zilnica si sevrare precoce de pe suportul ventilator, mobilizare precoce, alimentatie enterala precoce, evitarea relaxarii musculare, analgezie adecvata si sedare adaptata cazului, reabilitare psihologica precoce.
Tabelul 8. Reabilitarea psihologica a pacientului critic:
|
Scopuri |
|
|
Mijloace |
|
Dr. Ioana Grigoras, Dr. Bogdan Aparaschivei
LOCUL PARACETAMOLULUI I.V. (PERFALGAN) IN ANALGEZIA POSTOPERATORIE
Introducere
Durerea postoperatorie trebuie tratata corect pentru ca exista riscul evolutiei catre durerea neuropata, dificil de tratat. Analgeticele nonopioide utilizate pentru tratarea durerii postoperatorii sunt antiinflamatoarele nesteroidiene (NSAIDs), coxibii (parecoxib), metamizolul (Algocalmin, Dipyrone) si paracetamolul. Efectul analgetic are la baza partial inhibarea ciclooxigenazelor (COX) si, pentru unele dintre ele (metamizol, paracetamol), activarea substantei cenusii periapeductale (PAG), nucleu care declanseaza sistemul descendent de control al durerii, si inhiba transmisia nociceptiva. Acest sistem angajeaza opioide endogene in PAG, si serotonina in bulb (NRM) si maduva spinarii.
Implicarea prostaglandinelor in durere
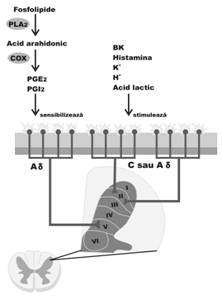
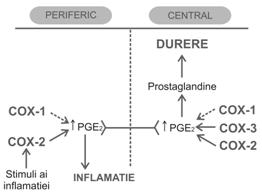
Dupa leziunea tisulara acuta, componente celulare (adenozina, ATP, serotonina, histamina, bradikinina) au acces la terminatiile nervoase pe care le activeaza. Macrofagele activate de leziune activeaza fosfolipaza A2 care mobilizeaza acid arahidonic din membrane, acid gras din care, sub actiunea COX se formeaza eicosanoide. Dintre eicosanoide, prostaglandinele E2 (PGE2) sensibilizeaza terminatiile nervoase nociceptive din tesuturile afectate la stimulii chimici amintiti.
Cand sunt eliberate in SNC, PGs (mai ales PGE2) produc febra si promoveaza perceperea durerii. PGs sunt implicate in cateva importante procese fiziologice, inclusiv protejarea muscoasei gastrice (suprima eliberarea de acid, creste fluxul sanguin in mucoasa si creste producerea de mucus), autoreglarea vasculara renala, agregarea plachetelor, activitatea antiplachetara a endoteliului, initierea travaliului.
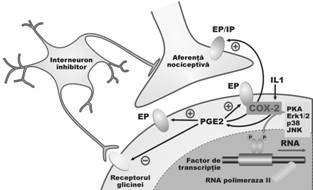
Prostaglandinele (PGs) sunt larg implicate in generarea si amplificarea semnalelor dureroase. In periferie, la nivelul leziunii/inflamatiei, sensibilizeaza receptorii la activarea produsa de mediatorii durerii.
La nivelul maduvei spinarii, PGE2 produsa de neuronii de ordinul II de pe calea durerii, dar si de catre celule gliale, sensibilizeaza neuronii de ordinul I, participand la s ensibilizarea centrala. PGE2 produsa in SNC sub actiunea COX (toate izoenzimele sunt prezente la acest nivel) activeaza receptorii specifici (EP1, EP2 si EP3) care faciliteaza transmisia durerii la centrii superiori, sunt implicati in hiperalgie si mediaza durerea indusa chimic.
Prostaglandinele participa, prin activarea unor receptori specifici, la reglarea multor functii in toate tesuturile. (Fig. 1)
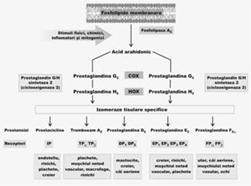
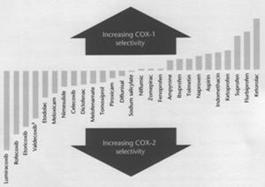
Fig.1: Functiile indeplinite de PGs la nivelul tesuturilor Fig. 2: Spectrul de actiune al inhibitorilor COX
COX are mai multe izoenzime (Fig. 3) care se suprapun ca actiune. Diferentele dintre izoenzimele COX sunt de configuratie interna care dicteaza ce medicament se leaga (Fig. 2), deci este activ, de distributie in tesuturi si mai ales in conditii normale (constitutive) sau ca raspuns la inflamatie (induse).
Cea mai importanta diferenta intre COX-1 si COX-2 este aceea ca izoenzima COX-1 este exprimata constitutiv si formeaza PGs care mediaza functii reglatoare si homeostatice ("housekeeping") in tractul gastrointestinal (GI), in rinichi si la nivelul interfetei vasculo-plachetare.
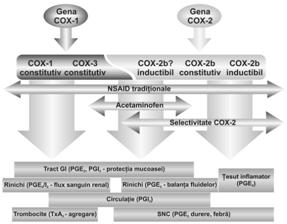
Fig 3: Modelul genetic al generarii PGs de catre ciclooxigenaze
COX-2, inductibila intr-un numar de tesuturi, produce in exces PGE2 in cadrul raspunsului inflamator, dar este si constitutiva intr-un numar de organe (SNC, rinichi, plaman, intestin ) si PGs formate joaca un rol important in funtiile tractului GI, rinichiului si sistemului cardiovascular, (Fig. 3) iar NSAIDs si coxibii, inhiband producerea PGs si Tx, interfera cu functiile mentinute de acestea rezultatul fiind aparitia efectelor adverse.
La nivelul stomacului PGE2 si prostaciclina (PGI2) au rol in protectia mucoasei fata de actiunea acidului clorhidric. In rinichi PGE2 si PGI2 au un rol important in reglarea filtrarii urinii si a excretiei de sodiu, mai ales la cei cu functie renala compromisa. La nivelul interfetei perete capilar/trombocit, TxA2 format sub actiunea COX-1 si PGI2 formata de COX-2 au efecte antagonice, in echilibru. Inhibarea ambelor izoforme COX pastreaza echilibrul coagulant in timp ce inhibarea unei singure izoforme poate favoriza coagularea (risc trombotic - inhibitorii COX-2) sau anticoagularea (risc hemoragic - inhibitorii COX-1 Fig. 3).
La nivelul SNC exista o importanta cantitate de COX-2 care nu pare sa fie reglata i n acelasi mod cu COX-2 "inductibila" din periferie. Aceste descoperiri au dus la "ipoteza COX-2": blocarea selectiva a izoenzimei COX-2 poate produce un efect analgetic major fara efectele adverse ale inhibarii COX-1.
Optimismul exagerat i n ceea ce priveste inhibitorii selectivi COX-2 s-a mai domolit. Pierderea protectiei antitrombotice si cresterea inacceptabila a riscului trombotic, inclusiv infarct miocardic, este principala cauza pentru care coxibii intra intr-un con de umbra (vezi retragerea Vioxx) Fig.4)
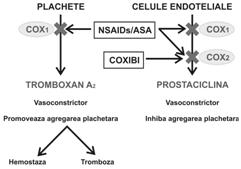
Fig 4: Coxibii au un efect procoagulant prin inhibarea formarii prostaciclinei (PGI2) fara afectarea generarii TxA2. NSAIDs blocheaza ambele izoforme pastrand un echilibru.
NSAIDs clasice (aspirina, indometacin, ibuprofen) sunt inhibitori micsti COX-1/COX-2 la dozele terapeutice. Diferentele de selectivitate pentru o izoenzima sau alta produc diferente i n ceea ce priveste efectele adverse.
Ideea ca izoenzima COX-2 este predominenta i n inflamatie a dus la realizarea unei clase de agenti specifici COX-2, coxibi, (celecoxib, etoricoxib, parecoxib, valdecoxib, rofecoxib) care, la doze terapeutice, inhiba puternic doar izoenzima COX-2 inductibila producand analgezie si toleranta GI.
Mecanismul principal de actiune al paracetamolului este inhibarea COX-3 cerebrale, ori COX-3 este semnificativ mai sensibila la paracetamol decat COX-1 sau COX-2. COX-3 este inhibata selectiv de analgezice/antipiretice ca paracetamol, fenacetina, antipirina, metamizol si, probabil, si de alte NSAIDs. Astfel, inhibitia COX-3 reprezinta un mecanism central primar prin care aceste medicamente diminua durerea si febra.
Metamizol inhiba mai mult COX-3 (COX-3 > COX-2 > COX-1). Fenacetina este un inhibitor COX-3 mai puternic si este mai selectiva pentru aceasta enzima decat paracetamolul.
Dintre NSAIDs, diclofenac este cel mai puternic inhibitor al COX-3, iar diclofenacul, aspirina si ibuprofenul inhiba COX-3 mai mult decat COX-1/COX-2. Aspirina, ketorolac, ibuprofen sunt agenti analgetici importanti. Desi relativ excluse din din teritoriul cerebral, ele pot sa atinga concentratii suficiente pentru efectul anti COX-3 in creier si maduva.
In plus a mai fost descrisa pentru metamizol si paracetamol o activare a sistemului analgetic endogen cu origine in PAG, sistem care foloseste cai caile serotoninergice bulbospinale ce inhiba neuronii spinali ce mediaza durerea.
Inhibitorii COX si durerea
NSAIDs sunt eficiente dar rolul lor este limitat de efecte adverse si utilizarea lor trebuie limitata la cei cu istoric de ulcer peptic, astm sensibil la aspirina sau cu risc de afectare a functiei plachetare. NSAIDs sunt asociate cu pierderi sanguine intraoperatorii crescute si/sau cu afectarea functiei renale, mai ales la varstnici si in conditiile scaderii debitului cardiac sau hipoperfuziei renale. Efectele nedorite au ca origine inhibarea COX "periferice" (extranevraxiale), iar efectul analgetic este obtinut mai ales prin inhibarea COX "centrale" (nevraxiale).
Explicatia clasica pentru modul de actiune a NSAIDs este ca inhiba enzima COX constitutiva, scazand sinteza de PGs ceea ce reduce efectul de sensibilizare al PGs. Diminuarea productiei de PGE2 la nivel central blocheaza facilitarea pe caile durerii si hiperalgezia induse de aceasta.
NSAIDs, coxibii, paracetamolul, metamizolul si nefopamul sunt analgeticele non-opioide. NSAIDs, coxibii si paracetamolul sunt similare ca efect analgetic, dar total diferite ca efecte nedorite. NSAIDs si coxibii pot precipita insuficienta renala sau insuficienta cardiaca congestiva, chiar la doze terapeutice. Dupa administrarea de NSAIDs riscul ulcerarii simptomatice si de sangerare este mare. Coxibii reduc riscul sangerarii GI comparativ cu NSAIDs.
Metamizol (Algocalmin, Dipyrone) nu este disponibil in toate tarile din cauza controverselor asupra agranulocitozei pe care ar produce-o. Recent a fost retras de pe piata in Suedia unde incidenta este mai mare ca in tarile unde este larg folosita.
Paracetamolul, la dozele recomandate produce doar efecte adverse minore. Doar la supradozare paracetamolul este periculos, putand produce insuficienta hepatica.
Efecte adverse
In cazul durerii acute principalele probleme produse de NSAIDs sunt reactiile alergice, insuficienta renala, afectarea coagularii si impactul asupra vindecarii (mai ales a osului, dar si a plagii).
NSAIDs alungesc timpul de sangerare cu aproximativ 30%. La pacienti cu interventii chirurgicale majore; ketorolac, diclofenac si ketoprofen produc sangerare excesiva la nivelul plagii in 1% din cazuri, insuficienta renala acuta in 0,1% si sangerarea GI in 0,04%.
Insuficienta cardiaca congestiva este, dupa sangerarea GI, principala cauza de internare cauzata de utilizarea de NSAIDs. Insuficienta cardiaca congestiva apare mai frecvent la cei cu afectiuni cardiace, mai ales la NSAIDs cu viata lunga (naproxen, piroxicam, tenoxicam) si mai putin frecvent dupa NSAIDs cu semiviata scurta (ibuprofen, diclofenac). Terapia cu NSAIDs dubleaza incidenta insuficientei cardiace la indivizii susceptibili: cei cu insuficienta renala, diabet, HTA.
Efectul hipertensor al analgeticelor
NSAIDs si coxibii cresc TA la unii indivizi cu magnitudine diferita.
Efect protrombotic Coxibii utilizati perioperator diminua pierderea de sange dar cresc de 2 ori riscul evenimentelor cardiovasculare grave. Rofecoxib creste de 4 ori rata IMA si AVC comparativ cu naproxen. Adaugand starea de hipercoagulabilitate indusa de interventiile chirurgicale pare logica evitarea lor.
Siguranta GI : coxibii scad frecventa complicatiilor GI (cu 79%) in cazul utilizarii cronice sau acute. Explorarea endoscopica evidentiaza ulceratii/eroziuni la 90% din pacientii tratati cu ketorolac pe termen scurt (7 zile) si la nici unul cu parecoxib.
Functia renala Riscul insuficientei renale postoperatorii dupa NSAIDs este mai mare decat riscul sangerarii GI. Coxibii, la doze mari, produc afectare renala in aceleasi proportii ca NSAIDs. In rinichi sunt exprimate constitutiv atat COX-1 cat si COX-2. In cazul afectarii renale, functiile renale depind de productia suplimentara de PGs. NSAIDs si coxibii reduc supraproductia de PGs ceea ce conduce la periclitarea functiei. Factori de risc sunt afectiuni cardiace si renale preexistente, utilizarea diureticelor de ansa sau pierderi de peste 10% din volumul sanguin, doze numeroase, varsta inaintata. Riscul este crescut la NSAIDs cu T½ = 12 ore si la pacientii cu istoric de guta sau afectiuni renale preexistente. Acelasi risc exista si in cazul coxibilor. S-au raportat cazuri de disfunctie renala dupa parecoxib.
Osteogeneza PGs produse de osteoblaste sunt esentiale pentru promovarea formarii osului. Inhibarea COX-1/COX-2 neselectiva, dar mai ales selectiva COX-2, inhiba vindecarea osului fracturat si sudarea fragmentelor in osteosinteze (coloana, sold). Studii au aratat ca NSAIDs si coxibii inhiba vindecarea osului fracturat/operat. Se impune astfel g rija la utilizarea coxibilor (mai ales rofecoxib) si ketorolacului in chirurgia coloanei vertebrale si la osteosinteze.
Astmul indus de NSAIDs Inihibarea COX-1 permite metabolizarea acidului arahidonic pe calea lipooxigenazei la leucotriene care induc bronhospasm. O meta-analiza a aratat ca pacientii intoleranti la aspirina sau NSAIDs tolereaza coxibii si paracetamolul
Tratamentul farmacologic al durerii postoperatorii
Durata analgeziei in cazul NSAIDs si coxibilor este functie de doza si cinetica. Dozele mai mari au efect analgetic peste cele 4-6 ore rezultate din dozele standard. Spre deosebire de opioide, cresterea dozei de inhibitori COX nu conduce la cresterea efectului analgetic decat pana la un punct (efect platou), cresterile ulterioare nu au ca efect decat amplificarea efectelor nedorite. Daca pentru diclofenac, ibuprofen si etoricoxib s-a dovedit acest lucru, aspirina si paracetamolul obtin efecte analgetice tot mai bune cu cresterea dozelor. Cresterea dozei de coxibi conduce mai mult la cresterea duratei decat a amplitudinii analgeziei.
Eficacitatea analgezicelor non-opioide este imbunatatita de combinarea cu opioide "slabe". Rezultatul este diminuarea dozelor de opioid ("sparing" efect) si diminuarea frecventei si severitatii efectelor adverse.
Dupa injectare, NSAIDs (c el mai folosit perioperator este ketorolac coxibii, paracetamolul, metamizolul si nefopamul sunt analgetice la fel de eficiente.
Coxibii, proiectati pentru o mai mare siguranta (reduc hemoragiile GI), nu aduc nici un beneficiu in ceea ce priveste efectul analgetic, mai ales postoperator. Coxibii sunt analgetice la fel de eficiente, indiferent selectivitatea lor. Selectivitatea crescanda conduce doar la cresterea frecventei si gravitatii efectelor adverse. Coxibii au efect protrombotic, nu au efecte adverse GI, nu induc astm, inhiba osteogeneza, implica costuri mari, produc afectare renala (mai ales la cei cu disfunctie preexistenta). Trebuie evitati in chirurgia coloanei si in ortopedie. Sunt sub supravegherea FDA si a EMEA.
Parecoxib , singurul coxib cu administrare parenterala (Dynastat), are aceeasi eficienta cu ceilati inhibitori de COX, eficacitatea este limitata de intarzierea instalarii efectului analgetic (cam 1 ora necesara pentru metabolizarea la valdecoxibul activ) ceea ce-l face sub-optim in cazul durerii acute: varful plasmatic este atins la 0,5-3,5 ore dupa administrarea i.m./i.v.
Metamizol (Algocalmin, Dipyrone), larg utilizat in Europa
si in
Ketorolac este grevat de sangerarea perioperatorie pe care o promoveaza si de incetinirea vindecarii osului operat.
Nefopam nu este disponibil sub forma injectabila.
Paracetamol este un analgetic cu eficacitate dovedita, cu debut rapid al actiunii (substanta activa, traverseaza rapid BBB). Paracetamol injectabil ( Perfalgan) are p rofil excelent de siguranta . Paracetamol nu este hepatotoxic la doze terapeutice. H epatotoxicitatea sa este extrem de redusa , doar la administrare incorecta sau supradozare . Bine tolerat la nivel renal la doze uzuale g/zi): nu s-a demonstrat aparitia nefropatiei cronice la administrarea de paracetamol.
Perfalgan 1g are eficacitate analgetica similara cu 10 mg morfina, 2 g metamizol, 30 mg ketorolac sau 75 mg diclofenac.
Concluzii
In practica perioperatorie este clar avantajos sa ai la indemana analgetice cu administrare parenterala, mai ales cand preparatele orale sunt excluse (cum ar fi dupa interventii GI). Pentru analgezia postoperatorie dintre inhibitorii COX, trebuie alesi cei care au actiune centrala (inhibitori COX-3), fara efecte periferice care cresc riscurile perioperatorii.
Paracetamol nu afecteaza COX-1 si COX-2 si nu are efectele adverse ale NSAIDs si coxibilor.
Perfalgan in analgezia postoperatorie este
Profil de siguranta in durerea postoperatorie:
Copyright © 2025 - Toate drepturile rezervate