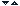 | Alimentatie | Asistenta sociala | Frumusete | Medicina | Medicina veterinara | Retete |
Universitatea "Lucian Blaga"
Facultatea de Medicina "Victor Papilian"
COMPLICATIILE SEDARII PACIENTULUI DE VARSTA PEDIATRICA IN TIMPUL PROCEDURILOR DIAGNOSTICE SI TERAPEUTICE
CUPRINS
I. INTRODUCERE. MOTIVATIA ALEGERII TEMEI
II. PARTE GENERALA
Durerea
Definitie
Terminologie
Clasificarea durerii
Neurofiziologia durerii acute
Metode de evaluare a durerii
Modalitati de tratament al durerii la copil/medictie folosita pentru sedare si analgezie la copil
Substante farmacolgice
Interventii nonfarmacologice in tratamentul durerii
Sedarea la copil
Definitie
Pregatirea pentru sedare
Echipament necesar sedarii
Monitorizarea in timpul sedarii
Principalele substante sedative folosite la pacientul de varsta pediatrica
Principalele complicatii aparute in timpul sedarii si managementul acestora
Recuperarea dupa sedare. Criterii de externare
III. PARTEA SPECIALA
IV. BIBLIOGRAFIE
I. INTRODUCERE. MOTIVATIA ALEGERII TEMEI
Durerea si anxietatea sunt probleme comune cu care se confrunta medicul pediatru. Ameliorandu-le, acesta va fi pus in fata unui copil mai putin anxios si mult mai cooperant.
De-a lungul timpului au existat diverse mituri legate de copil si durerea la copil:
sistemul nervos central imatur dezvoltat al copilului nu ii permite sa experimenteze durerea;
copiii nu au memoria durerii
copiii devin repede dependenti de opioide.
Dar s-a demonstrat ca:
si nou-nascutii prezinta modificari hormonale si comportamentale ca rapuns la procedurile dureroase
copiii nu trebuie sa inteleaga durerea pentru a o trai.
un copil necesita sedare mai profunda in aceleasi conditii in care un adult nu ar necesita.
Managementul durerii si anxietatii la copilul supus procedurilor diagnostice si/sau terapeutice in afara salii de operatie s-a dezvoltat substantial in ultimii 20 ani. Disponibilitatea medicatiei cu durata scurta de actiune si a monitorizarii non-invazive a usurat munca practicianului de a administra in conditii sigure sedare pentru diverse proceduri. Tinta sedarii este siguranta acesteia, controlul durerii, al anxietatii, precum si al miscarilor, pentru a permite efectuarea procedurilor. (4, 5, 6).
Datorita aparentei usurinte de administrare a tehnicilor de sedare si din cauza reducerii personalului de anestezie din numeroase tari, sedarea si/sau analgezia este din ce in ce mai mult utilizata de medici din alte specialitati, sau chiar de personal paramedical, fara a estima riscurile. (3, 5, 6, 8). Este important sa se stabileasca protocoale de inalta calitate pentru a putea fi aplicate aceste servicii de catre medicii din alte specialitati decat anestezie - terapie intensiva. Conditiile esentiale privitoare la calitatea si siguranta sedarii/ analgeziei realizata de medicii din alte specialitati sunt: determinarea riscului si selectia pacientilor, pregatirea personalului, utilizarea unui numar limitat de medicamente cu durata scurta de actiune, stabilirea obiectivelor ce vor fi monitorizate, pastrarea unor inregistrari, facilitati adecvate de recuperare postsedare.
In literatura sunt descrise largi variatii in criteriile de selectie si in tehnicile utilizate pentru pregatirea, monitorizarea si managementul copilului care urmeaza sa fie sedat. Un studiu facut in Scotia arata ca doar in 1 din 4 departamente se practica sedarea pacientului de varsta pediatrica, doar 3 spitale din cele 268 luate in studiu avand protocol de sedare, ceea ce sugereaza ca ghidurile publicate nu sunt pe deplin aplicate in serviciile pediatrice. (4).
Hoffman, Nowakowski, Trashznski, Berens si Weisman (2002) au demonstrat ca, urmand ghidurile Academiei Americane de Pediatrie (AAP - 1992) si ale Societatii Americane a Anestezistilor (ASA - 1992), rata complicatiilor sedarii este nula.
Am
ales acesta tema caci este o problema de real interes atit
pe plan international cat si la noi in
II. PARTE GENERALA
Durerea
Definitie
In 1994 Asociatia Internationala de Studiu al Durerii (IASP) defineste durerea ca fiind 'o experienta senzoriala si emotionala dezagreabila, data de o leziune tisulara veritabila sau potentiala, sau o descriere de termeni ce se refera la o asemenea leziune'.
Leziunile care pot declansa acest raspuns complex al organismului definit ca durere pot fi reale (traumatism, arsura, incizie chirurgicala), percepute ca reale (durerea reflectata: durerea din regiunea scapulo-humerala dreapta in colica biliara), sau potentiale (durerea in membrul "fantoma", dupa extirparea unor regiuni anatomice). De la inceput trebuie precizat rolul starii de constienta in aparitia durerii. Conform definitiei aceasta experienta neplacuta insotita de un raspuns complex al organismului nu poate sa apara decat in contextul prezentei starii de constienta. La pacientul anesteziat, de exemplu, vom inregistra o serie de reactii fata de un stimul chirurgical dureros intens sau incomplet blocat in transmisia sa, dar nu durerea per-se, asa cum este definita de IASP.(4, 6).
Conform datelor actuale durerea este, in fapt, expresia sumatiei complexe dintre senzatia dureroasa initiala, declansata de actiunea unui stimul dureros care are o baza neurofiziologica si neurobiochimica, si comportamentul "algic", respectiv totalitatea reactiilor de raspuns ale organismului fata de aceasta senzatie dureroasa.
Terminologie
Alodinie: durere provocata de un stimul care in conditii normale nu este dureros.
Analgezie: absenta durerii in prezenta stimulilor durerosi.
Anestesia dolorosa: prezenta durerii intr-o zona sau regiune anesteziata.
Cauzalgie: durere persistenta, de tip arsura, aparuta dupa leziunea traumatica a unui nerv.
Durere centrala: durere genereta de leziuni ale sistemului nervos central.
Hiperalgezie: sensibilitate crescuta la stimuli durerosi de intensitate obisnuita/mica.
Hiperestezie: sensibilitate crescuta la orice tip de stimul.
Hiperpatie: sindrom dureros caracterizat prin hiperreactie si postsenzatie la stimulii durerosi.
Hipoalgezie: sensibilitate scazuta la stimuli durerosi.
Hipoestezie: sensibilitate scazuta la orice tip de stimul.
Modulare: prelucrarea unui stimul lezional (input-ul informational dureros) in sensul diminuarii sau amplificarii acestuia.
Nevralgie: durere in teritoriul de distributie al unui nerv.
Neuropatie: afectare functionala sau anatomica a unui nerv.
Nociceptor: receptor sensibil preferential la actiunea unui stimul dureros sau potential dureros.
Nociceptie: complexul fenomenelor electrochimice care apar pe traiectul parcurs de input-ul informational dureros de la nivelul situsului unei leziuni tisulare active (periferic) pana la nivelul perceptiei durerii (central). Fenomenele electrice si chimice ale nociceptiei sunt reprezentate de: captarea, transductia, transmisia si prelucrarea complexa input-ului informational dureros.
Prag al durerii: Intensitatea minima necesara unui stimul pentru a initia nociceptia.
Prag de toleranta la durere: valoarea maximala a intensitatii unui stimul dureros care poate fi tolerata fara initierea nociceptiei.
Stimul lezional, nociv: stimul care provoaca leziuni tisulare avand ca perceptie finala durerea.
Clasificarea durerii
Datorita semnificatiilor si implicatiilor terapeutice diferite trebuie facuta, de la inceput, distinctia dintre diferitele tipuri de durere. Principalele clasificari ale durerii folosesc criteriul temporal si criteriul originii.
Din punct de vedere temporal, respectiv din punct de vedere al duratei, durerea poate fi acuta sau cronica.
Durerea acuta, asa cum este cea aparuta dupa un traumatism, dupa o arsura, in contextul actului operator sau al unei afectiuni medicale acute (exemplu: infarctul miocardic), este o durere recenta, intensa. Este insotita intotdeauna de reactii care atesta activarea sistemului nervos simpatic: reactie vegetativa cu hipertonie simpato-adrenergica. La nivel psihic determina stari de anxietate. Durerea acuta are valoare biologica prin reactia reflexa de aparare pe care o genereaza si care are drept scop inlaturarea sau diminuarea efectelor agentului cauzal, lezional, limitand consecintele acestuia asupra organismului (exemplu: retragerea reflexa a mainii de pe un obiect fierbinte, imobilizarea intr-o pozitie antalgica, etc.). (29).
Durerea cronica (de origine neoplazica sau non-neoplazica) este o durere de durata indelungata (peste 1-6 luni), de intensitate mai redusa comparativ cu durerea acuta, datorita fenomenului de crestere a tolerantei la durere. Pe fondul cronic dureros pot sa apara exacerbari ale intensitatii durerii. Durerea cronica nu este insotita de reactie vegetativa, simpato-adrenergica, iar ca rasunet comportamental-afectiv caracteristic sunt starile depresive, care pot culmina uneori cu tendinta la suicid. Aceasta durere cronica este fara valoare biologica, nu initiaza reactii de aparare.
In functie de locul de actiune al stimulului dureros si/ sau de percepere al durerii, respectiv al originii durerii, aceasta poate fi:
Durere somatica poate fi:
- superficiala - declansata la nivel cutanat, subcutanat sau la nivelul membranelor mucoase;
- profunda - declansata la nivelul musculaturii striate, al atriculatiilor, ligamentelor, periostului;
Durere viscerala - generata de distensia organelor cavitare sau a capsulei de invelis a organelor compacte, de fenomene ischemice sau de tractiune la nivelul unor zone intens reflexogene (mezouri) (7);
Durere reflectata (referita) - durerea resimtita la distanta fata de locul de actiune al stimulului dureros, datorita caracteristicilor dezvoltarii embriologice, a fenomenului de migrare a tesuturilor cat si datorita fenomenului de convergenta a aferentelor viscerale si somatice spre SNC;
Durerea psihogena (functionala) - este durerea care apare/ persista in absenta unei leziuni reale (durerea in membrul fantoma).
Neurofiziologia durerii acute
Neurofiziologia durerii acute studiaza caile de transmisie a informatiei generate de actiunea stimulului dureros de la nivelul periferic, al receptorilor, pana la nivelul SNC.
Nociceptorii si aferentele nervoase periferice
Leziunile tisulare de natura termica, mecanica sau chimica genereaza o varietate de stimuli care sunt perceputi in final ca durere. La nivel periferic acesti stimuli sunt captati de anumiti receptori cunoscuti sub denumirea de nociceptori. De la inceput trebuie subliniat faptul ca nu exista receptori specifici pentru stimulii durerosi. Nociceptorii au forma cea mai simpla de organizare, in sensul ca sunt constituiti din terminatiile nervoase libere ale dendritelor neuronale, dispuse sub forma unor arborizatii plexiforme (fig. 1.1). Aceste dendrite reprezinta prelungirea periferica a celulei primului neuron senzitiv al cailor sensibilitatii somatice situate in ganglionul spinal. (12, 14).
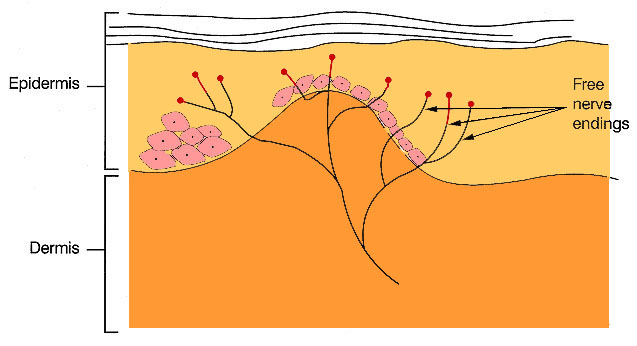
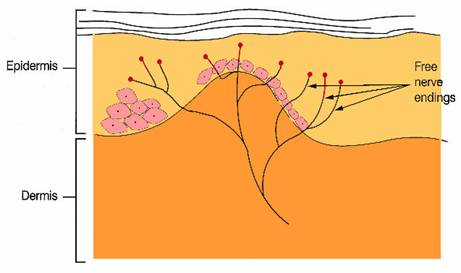
Fig. 1.1 Terminatiile nervoase libere
Dupa localizare se disting doua tipuri de receptori:
nociceptori externi (exteroceptori) - la nivelul tegumentelor;
nociceptori interni (interoceptori) - la nivelul musculaturii striate, al articulatiilor, periostului, viscerelor etc.
La nivelul tegumentar, alaturi de nociceptorii externi sunt prezenti si alte tipuri de receptori somatosenzoriali specializati, ca de exemplu: corpusculii Meissner si discurile Merkel pentru senzatia tactila, terminatiile Ruffini si Krause pentru senzatia termica, rece/ cald.
La nivelul musculaturii striate si al articulatiilor apar in plus corpusculii Mancini si terminatiile Golgi-Mazzoni pentru senzatia de presiune.(3, 14).
Caile de transmisie medulara si cerebrala
Aferentele periferice care preiau informatia de la nociceptori au, dupa cum am amintit, corpul neuronal situat in ganglionii spinali, atasati radacinilor rahidiene posterioare, neuronul de ordinul I. Proiectiile dendritice ale acestor neuroni ajung la nivelul nevraxului (maduva spinarii) in cornul posterior. In substanta cenusie care formeaza coarnele anterior si posterior, unite prin partea intermediara, Rexed (1956) descrie o anumita topografie sau citoarhitectonica. In aceasta topografie sunt identificate 10 zone sau straturi. La nivelul fiecarui strat apare o concentrare de neuroni cu functii asemanatoare. (10, 11, 12, 14)
In cornul posterior sunt evidentiate 6 straturi sau lamine (Fig. 1.2).
Fig. 1.2. Citoarhitectonica substantei cenusii spinale - Rexed.
Majoritatea prelungirilor dendritice ale neuronilor de ordinul I al caii nocicetive ajung in lamina a-2a si a-3a, cunoscute si sub numele de substanta gelatinoasa a lui Rolando. Aici se afla neuronii de ordinul al II-lea sau deutoneuronii caii nociceptive, cu care fac sinapsa. Majoritatea sunt asa numitii neuroni ascendenti. Proiectiile lor axonale trec controlateral in maduva spinarii si formeaza in regiunea anterolaterala fascicolul ascendent spinotalamic, considerat calea majora de transmitere a informatiei dureroase spre centrii superiori. Este divizat in tractusul spinotalamic lateral (neospinotalamic), care ajunge la nivelul nucleului talamic ventral posterolateral si care transporta aspectele discriminative ale durerii: durata, intensitatea, localizarea, si tractusul spinotalamic medial (paleospinotalamic), care ajunge in nucleii talamici medial si intralaminari, fiind responsabil de medierea reactiei vegetative si de perceptia emotionala negativa a durerii. Unele fibre spinotalamice ajung si la nivelul substantei cenusii periapeductale realizand o legatura importanta intre caile ascendente si cele descendente ale transmisiei dureroase. Fibre colaterale fac sinapsa cu neuroni ai sistemului reticulat activator si ai hipotalamusului, responsabili de reactia complexa de amplificare a perceptiei stimulului dureros. (1, 5).
In afara acestor sinapse cu neuronii ascendenti de la etajul medular corespunzator ganglionului spinal caruia ii apartin neuronii care isi trimit proiectiile in cornul posterior medular, se mai realizeaza sinapse suplimentare cu asa numitii neuroni intercalari sau intermediari de la nivelul cornului posterior situati atat in substanta gelatinoasa, lamina a-2-a si a-3-a, cat si in lamina marginala, lamina 1-a. Acesti neuroni intercalari au un rol deosebit de important in procesele de modulare la nivel medular a transmisiei informatiei nociceptive.
Alte categorii de sinapse sunt cele realizate cu neuroni ai cornului posterior la diferite etaje medulare, superioare sau inferioare. Aceste sinapse intramedulare, la distanta, constituie una din explicatiile fenomenelor de extindere a ariei periferice de activare a nociceptorilor, in afara zonei de contact initial cu stimulul lezional ceea ce are drept consecinta extinderea perceptiei dureroase pe o arie mai mare decat aria de actiune a stimulului lezional.
De asemenea, proiectii ale neuronului de ordinul I pot sa ajunga sa realizeze sinapse cu unii dintre neuronii cornului anterior al maduvei, cu motoneuroni. Acestia pot inita reactii reflexe locale, medulare, ca raspuns la informatia nociceptiva primita (exemple: reflexul de tripla flexie la animal, reflexul de flexie pentru a indeparta mana de pe un obiect fierbinte la om). Similar, sinapsele dintre neuroni nociceptivi si cei simpatici de la nivelul coloanei intermediolaterale sunt responsabile de aparitia reflexelor la durere mediate simpatic: spasm al musculaturii netede, vasoconstrictie, eliberare de catecolamine local si la nivelul medulosuprarenalei. Organizarea cailor ascendente de transmisie a informatiei nociceptive este complexa: sunt cai multiple de conducere, o singura fibra nervoasa se poate distribui la mai multe regiuni cerebrale: trunchi cerebral, substanta reticulata a trunchiului cerebral, substanta cenusie peri-apeductala, talamus, ganglioni bazali etc. Aceasta organizare generala este in continuare incomplet cunoscuta in amanuntime, deoarece, pe masura ce ajunge la nivele cerebrale mai inalte informatia nociceptiva devine tot mai greu de identificat si de urmarit. Aceasta se datoreaza faptului ca din calea ascendenta se desprind nenumarate proiectii axonale in diferitele regiuni cerebrale superioare. (11, 14).
Sunt descrise de asemenea si cai alternative de conducere ascendenta a influxului nociceptiv (fig.1.3):
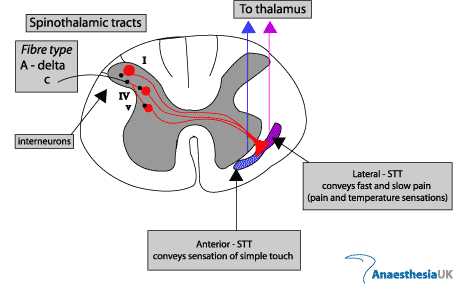
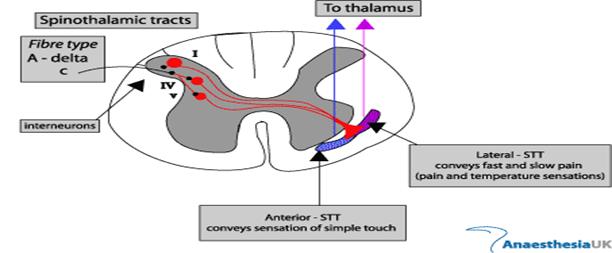
Fig. 1.3. Tracturi spinotalamice
La nivelul talamusului, in nucleii ventral posterolateral, medial si intralaminari se afla neuronul de ordinul al III-lea al caii nociceptive. La acest nivel are loc un nou proces important de modulare a informatiei nociceptive cu transformarea acesteia in senzatie dureroasa. Prin modularea talamica input-ul aferent nociceptiv ajuns aici de la nivel medular devine, cel putin partial, localizat si capata o coloratura afectiva.
Proiectiile neuronilor talamici de ordinul al III-lea ajung la nivelul ariilor somato-senzoriale I (primara) si II (secundara) situate in girusul postcentral al cortexului parietal si in peretele superior al fisurii silviene. Un procent important din proiectiile neuronilor talamici ajung in ariile corticale de asociere frontal, temporal, parietal, occipital, cat si la nivelul ganglionilor bazali si in sistemul limbic. Aceste proiectii multiple si difuze demonstreaza odata in plus faptul ca nu exista un centru cortical specific pentru durere. Totodata, proiectiile multiple in diferitele arii de asociere subliniaza legaturile complexe si interdependentele cu toate celelalte sisteme senzoriale.
La nivel cortical are loc prelucrarea finala a inputul-ui informational dureros aferent devenit senzatie dureroasa la nivel talamic si transformarea acesteia in perceptie. Acest fenomen presupune integrarea temporo-spatiala, compararea cu experientele anterioare si cu informatiile furnizate de restul sistemelor senzoriale, aparitia unui profil psiho-emotional si comportamental specific fata de stimulul nociceptiv.(1, 11, 28).
Perceptia corticala, care are rasunet asupra organismului ca intreg individualizat, se face in acord cu o serie de factori cognitivi si motivationali. Printre acesti factori un rol important il au experienta anterioara stocata in memorie, informatiile primite de la alte organe senzoriale, nivelul de sugestie, anticipatie, atentie si informational-cultural al individului.
Densitatea mare a terminatiilor nervoase periferice face ca stimularea lor sa determine activarea simultana a numeroase fibre nervoase si mase neuronale. Exista multiple interconexiuni si interdependente atat in sens ascendent cat si descendent, cu efecte excitatorii si inhibitorii. In procesul nociceptiei se considera, la ora actuala, ca are loc activarea unei retele neuronale complexe si transmiterea informatei intr-un anumit volum, cu anumite caracteristici. La fiecare nivel pe calea transmisiei nociceptive, din periferie pana la etajele superioare ale SNC, are loc nu numai activarea fibrelor nervoase si a corpurilor neuronale, ci si un proces complex de prelucrare si modulare a informatiei nociceptive. Aceasta modulare este expresia unor procese complexe neurobiochimice la care participa nenumarate substante, neuromodulatoare si neurotransmitatoare (Fig. 1.4).
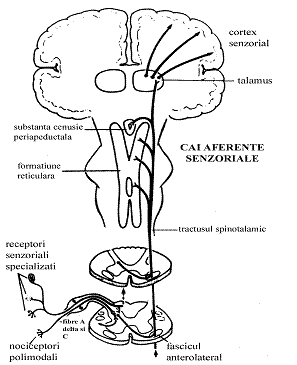
Fig. 1.4. Caile aferente nociceptive
Metode de evaluare a durerii
Modalitatile de evaluare a durerii acute sunt in primul rand calitative si mai putin cantitative, datorita componentei subiective a durerii si a importantelor influente psiho-emotionale, educational-culturale, etc., care isi pun amprenta asupra unora dintre caracteristicile acesteia.
Cele mai frecvent utilizate sunt scalele de evaluare a durerii:
Scala verbala descriptiva propusa de Jensen si colaboratorii (1986) constituie prin simplitatea ei o solutie foarte comoda dar si foarte limitata de autoevaluare a durerii prin 4 ierarhizari cu ajutorul unor adjective standardizate: durere usoara, durere medie, durere puternica, durere foarte puternica.
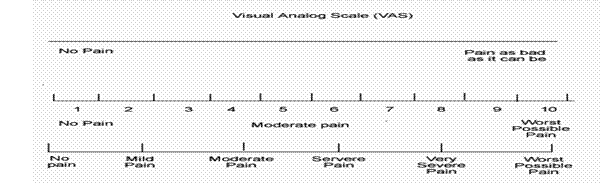
Scala vizuala analoaga este ceva mai complexa printr-o codificare a durerii de 0-10, numere ce sunt reprezentate pe o linie orizontala sau verticala la distanta de 10 mm. Pacientului i se cere sa indice intensitatea durerii pe care o percepe intr-un punct corespunzator de pe scala a carei valoare nu o vede insa. Este foarte important ca aprecierea intensitatii durerii sa se faca atat in repaos, durerea statica, cat si in conditii de mobilizare (fizioterapie, tuse, schimbarea pozitiei in pat etc.), durerea dinamica. La ora actuala intensitatea maxima acceptata atat pentru durerea statica cat si pentru cea dinamica este de 30 mm pe SVA. In functie de intensitatea durerii apreciata pe SVA sunt descrise patru grade ale durerii: gradul I- durere usoara (maxim 30 mm); gradul II- durere usoara-medie (30-50 mm); gradul III- durere de intensitate medie (50-70 mm) si gradul IV- durere severa (70-100 mm). (15).
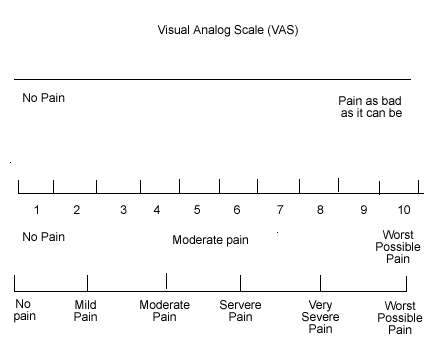
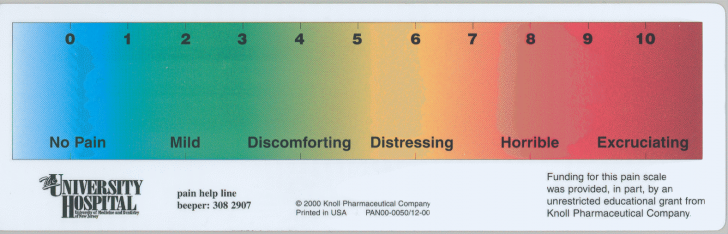
Scale spectrale in alb-negru sau color sunt folosite indeosebi pentru prescolari, pacientul exprimand intensitatea durerii de la alb-cenusiu-negru sau in color, conform spectrului solar de la albastru la rosu.

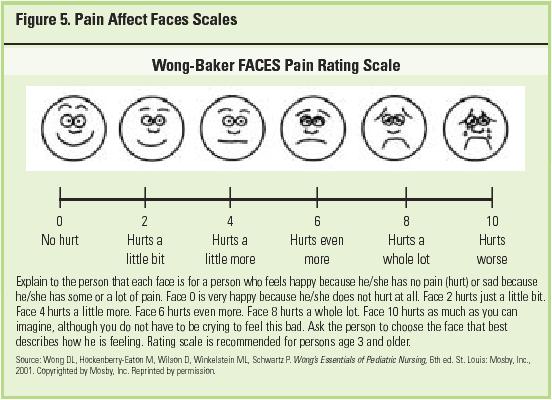
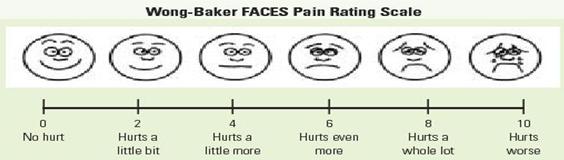
Scala celor sase fete cuantifica intesitatea durerii functie de mimica (16).
Scala FLACC ( face - fata, legs - picioare, activity - activitate, cry - planset, consolability - consolare). (17).
Tabelul 1.1. Scala FLACC de evaluare a durerii
|
0 puncte |
1 punct |
2 puncte |
|
|
fata |
fara expresii particulare sau zambet |
grimase ocazionale |
barbie tremurand |
|
picioare |
pozitie normala sau relaxata |
tensionate |
adunat sau cu picioarele intinse |
|
activitate |
stand linistit |
nelinistit |
rigid |
|
plans |
fara plans |
plangacios |
plans sustinut |
|
consolare |
relaxat |
linistit de atingeri usoare |
dificil de consolat |
Modalitati de tratament al durerii la copil/medictie folosita pentru sedare si analgezie la copil
Nu exista un protocol exact de tratament al durerii. Sunt diverse mijloace folosite in managementul durerii, dintre acestea facand parte terapia medicamentoasa, alaturi de procedurile fizioterapice, proceduri chirurgicale, psihoterapice, proceduri traditionale, proceduri homeopatice.(6, 8, 13, 26, 33).
Substante farmacologice
Substantele farmacologice folosite in tratamentul durerii la copil pot fi administrate pe cale:
orala (per os, interna)
transmucoasa - administrarea sublinguala
parenterala
subcutana
intramusculara - administrarea pe aceasta cale a analgeticului, la un interval de 3-4 ore determina concentratii plasmatice mai mari decat nevoile analgezice
intravenoasa
bolus - administrare intermitenta
perfuzie continua endovenoasa
PCA -analgezie controlata de pacient
centrala
intrarahidiana
epidurala
blocarea nervilor periferici
infiltratii locale
intraarticular
intercostal
ilioinghinal
penian
plex brahial
intrapleural
aplicatii locale, (topic, sau extern), pe tegumente sau mucoase
Principalele substante folosite in tratamentul durerii la copil
analgezice neopioide - reprezentate de inhibitori de ciclooxigenaza (salicilati, acetaminofen, antiinflamatoare nesteroidiene), eficiente in tratamentul durerilor de intensitate usoara - moderata
analgezice opioide - reprezentate de derivatii de morfina, cu administrare orala si parenterala (codeina, oxicodona, hidromorfon, meperidina, morfina, fentanil )
anestezice locale (lidocaina, bupivacaina)
anestezice adjuvante
o anxiolitice - bezodiazepine, folosite ca si medicatie preoperatorie si adjuvante, gratie proprietatilor lor anxiolitice, sedative si amnestice
o antidepresive - cu efect analgetic aparut la doze mai mici decat cele folosite pentru efectul antidpresiv
o anticonvulsivante - folosite in special in tratamentul neuropatiilor
o neuroleptice - utile de asemenea in tratamentul neuropatiilor
o miorelaxante - utilizate in controlul spasmelor si crampelor musculare ce insotesc frecvent durerea
o corticosteroizi - folositi in special pentru efectul lor antiinflamator. (13).
Analgezice neopioide
Sunt reprezentate de inhibitorii de ciclooxigenaza - salicilati, acetaminofen, antiinflamatoare nesteroidiene. Principalii inhibitori de ciclooxigenaza sunt reprezentati de antiinflamatoarele nesteroidiene. Sunt indicate in tratamentul durerilor de intensitate mica sau moderata.
Din punct de vedere al mecanismului de actiune, inhibitorii de ciclooxigenaza inhiba sinteza prostaglandinelor, impiedicand astfel stimularea aferentelor nociceptive. Aceste medicamente se absorb complet si rapid dupa administrarea orala. Sunt metabolizate la nivel hepatic si sunt excretate renal. Au efect analgezic, antipiretic, antiinflamator. principalele reactii adverse fiind ulcerul peptic si dispepsia, efect obtinut prin directa iritatie a mucoasei gastrice si prin inhibitia sintezei de prostaglandine, cu rol protector al mucoasei tractului gastrointestinal. Dau disfunctie plachetara, mai putin acetaminofenul. Pot precipita insuficienta renala acuta. (18, 20, 22).
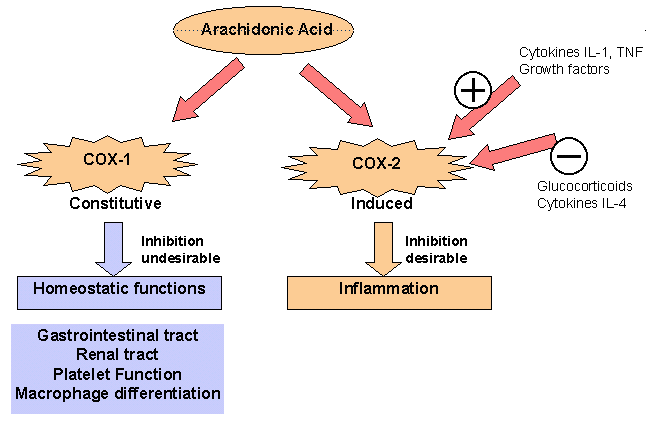
Fig. 2.1. Ciclooxigenaza - mecanism de actiune
Aspirina (acid acetilsalicilic) - are actiune analgezica, antipiretica, antiinflamatoare, de intensitate moderata. Utilizarea cronica nu determina toleranta sau dependenta, iar toxicitatea este redusa. Inhiba sinteza de protrombina. Produce disfunctie plachetara prin inhibarea funcsiei plachetelor, prelungind timpul de sangerare. Datorita acestui efect este folosita pentru profilaxia trombozelor arteriale. Se absoarbe rapid in stomac si ntestinul subtire, find metabolizata in ficat si eliminata la nivel renal. Produce disconfort epigastric, greata, varsaturi, anorexie pot aparea sangerari gastrointestinale. Rareori poate duce la aparitia reactiilor alergice. Dozele mari sau administrarea indelungata pot duce la aparitia unor fenomene cunoscute sub denumirea de salicilism - ameteli, cefalee, tinitus, tulburari de vedere, somnolenta sau excitatie psihomotorie, hipertensiune, eruptii de tip acneiform. Nu este indicata administrarea acidului acetilsalicilic la copiii sub 5 ani datorita riscului aparitiei sindromului Reye - encefalopatie, insotita de degenerescenta grasa a ficatului, hiperamoniemie, sindrom hemoragipar - hepatita fulminanta si edem cerebral.
Capsulele de uz pediatric sunt de 100 mg. Se administreaza initial 100 - 125 mg, apoi 60 mg/kg/zi, fractionate, la 4 - 6 ore.
Paracetamol (acetaminofen) - este un derivat paraaminofenol, substanta cu efect antipiretic, analgezic, fara efect antiinflamator. Poate provoca nefrita interstitiala, necroza papilara, citoliza hepatica si agranulocitoza. Tratamentul intoxicatiei cu paracetamol se face cu acetilcisteina (sursa de glutation, care inactiveaza metabolitul toxic ai paracetamolului).
Se administreaza in prize la 4 - 6 ore, in doze de 5 - 15 mg/kg, per os sau intrarectal, sub forma de supozitoare.
Ibuprofen - este produs de sinteza cu structura arilacetica, cu eficacitate superioara acidului acetilsalicilic si acetaminofenului. Poate cauza gastrite, poate avea nefro- si hepatotoxicitate.
Se administreaza per os, in prize de 8 - 10 mg/kg, la 6 ore, sau intrarectal.
Tabelul 2.1 Analgezicele neopioide - doze, recomandari
|
Medicament |
Cale de administrare |
Doza |
Observatii |
|
Salicilati Aspirina |
p.o. |
10 - 15 mg/kg |
Nu se administreaza copiilor mai mici de 5 ani |
|
Indoli Indometacin Ketorolac |
p.o. / i.r. p.o. |
25 - 50 mg/kg |
Nu se indica administrarea la varsta sub 16 ani |
|
Acizi propionici Ibuprofen Naproxen |
p.o. p.o. |
8 - 10 mg/kg 5 mg/kg |
Mai eficient decat paracetamolul |
|
p - aminofenoli Acetaminofen |
p.o. i.r. |
10 - 15 mg/kg 20 mg/kg | |
|
Inhibitori selectivi de ciclooxigenaza Celecoxib Rofecoxib (Vioxx) |
p.o. p.o. |
100 - 200 mg |
Retras de pe piata |
Analgezice opioide
Analgezicele opioide, morfinice sau euforizante, sunt medicamente cu actiune analgezica intensa, insotita adesea de calmarea anxietatii, sedare si euforie. Sunt alcaloizi naturali (morfina, codeina), derivati semisintetici (hidromorfona), derivati de sinteza ( entanil, tramadol, petidina). Analgezicele opioide actioneaza la nivelul sistemului nervos central, favorizand procesele care controleaza inhibitor durerea. Efectele sunt consecinte ale actionarii unor receptori specifici - receptori opioizi - care corespund peptidelor opioide endogene, ce reprezinta antagonisti fiziologici. In functie de comportamentul fata de receptorii opioizi, substantele din aceasta clasa sunt agonisti (morfina, petidina, metadona), agonisti partiali (buprenorfina), agonisti - antagonisti (pentazocina, nalburfina) si antagonisti (naloxona). Utilizarea acestor substante este limitata de potentialul lor crescut de a produce dependenta.(19)
Tabelul 2.2 Farmacologia opioidelor
|
Receptori μ1 |
Receptori μ2 |
Receptori δ |
Receptori κ |
|
|
Analgezia |
supraspinala |
spinala |
spinala |
|
|
Nivel de constiinta |
euforie |
sedare |
sedare |
|
|
Dimensiune pupila |
mioza |
mioza |
||
|
Respiratie |
depresie |
depresie | ||
|
Gastrointestinal |
greata, varsatura |
constipatie, varsatura |
greata | |
|
Urinar |
retentie urinara |
retentie urinara |
diureza |
|
|
Temperatura |
crestere | |||
|
Altele |
prurit |
prurit |
Analgezicele opioide sunt absorbite atat dupa administrare orala, cat si dupa administrare parenterala. Absorbtia orala este buna, dar disponibilitatea este limitata de trecerea prin primul pasaj hepatic. Distibutia lor depinde de liposolubilitatea acestora. Sunt metabolizate la nivel hepatic si eliminate la nivel renal. (24, 27, 30, 32)
Ca si reactii adverse la administrarea de doze mici pe perioade scurte pot determina aparitia
la nivelul SNC
o sedare
o mioza
o ameteala
la nivel gastrointestinal
o greata
o constipatie
o spasm al sfincterulu Oddi
la nivel renal
o retentie urinara.
Pot da dependenta fizica si toleranta, dar nu in conditiile administrarii pe perioade scurte, in tratamentul durerii acute. Depresia respiratorie poate aparea cand opiodul este administrat in doze mari, in absenta durerii. Opioidele sunt folosite ca principala metoda terapeutica in tratamentul durerilor de intensitate moderat - severa. Sper deosebire de antiinflamatoarele nesteroidiene, nu interfera cu functia plachetara. Odata cu scaderea necesitatii administrarii de anlgezic, se face trecerea de la calea de administrare parenterala la cea orala, analgezicele opiode orale administrandu-se in special in combinatie cu un antiinflamator nesteroidian.
Analgezicele opioide se pot administra pe cale
orala;
intramusculara;
intravenoasa (intermitent - bolus, continuu, sau sub forma PCA - patient controlled analgesia);
local - patch transdermice continand Fentanil;
supozitoare pentru administrare intrarectala.
PCA poate fi folosita si de copii, din momentul in care inteleg relatia dintre stimul (durere), raspuns si rezultat (ameliorarea durerii). (24, 23, 32)
Morfina - este cel mai important alcaloid din opiu, cu actiune analgezica intensa si electiva. Analgezia se manifesta indeosebi prin inlaturarea caracterului de suferinta a senzatiei dureroase, care devine suportabila. Produce linistire, ameteala, confuzie, somn, dar si depresie respiratorie si hipotensiune. Toxicitatea acuta a morfinei este mare. Intoxicatia acuta se manifesta prin deprimarea sistemului nervos central, coma, relaxare musculara, mioza, respiratie de tip Cheyne - Stokes, pana la colaps, midriaza, paralizie respiratorie in stadiul agonic. Tratamentul intoxicatiei acute vizeaza mentinerea libera a cailor respiratorii si asigurarea unei respiratii adecvate, precum si a unei tensiuni convenabile. Se administreaza intravenos naloxona sau nalorfina (antagonist), care combat deprimarea respiratiei, actionand ca antidoturi specifice. Folosirea indelungata a morfinei provoaca o dependenta caracteristica - morfinomanie - dependenta psihica si fizica, crescand toleranta, necesitand cresterea dozelor. Morfinomanii pot suporta doze de 100 pana la 500 de ori mai mari decat cele terapeutice. Fenomenul de sevraj ce apare la intreruperea tratamentului se manifesta prin rinoree, lacrimatie, salivatie, anxietate, iritabilitate, tremor, anorexie, greata, voma, tahicardie, hipertensiune se produce deshidratare, dezechilibru acido - bazic, cetoza. (27).
Rata infuziei este de 10 - 40 mcg/kg, doza obtinandu-se prin tatonare, evaluand permanent intensiatatea durerii. Este necesara scaderea dozelor la copiii cu afectiuni respiratorii, obstructia cailor aeriene suerioare, retard mintal.
Codeina - este un ester al morfinei, cu actiune analgezica mai slaba decat morfina, cu proprietati antitusive marcate. Pentru initierea efectului analgezic se asociaza cu paracetamol si cafeina sau cu acid acetilsalicilic si paracetamol. Doza uzuala este de 1- 2 mg/kg, per os.
Fentanil, Alfentanil , Sufentanil (opioizi sintetici)
Fentanilul este un opioid sintetic cu efect de 50 - 100 ori mai puternic decat morfina. Se poate administra pe cale transdermica (patch), intravenoasa, epidurala. Poate produce prurit, in special la nivelul fetei. Poate produce depresie respiratorie, in special cand este asociat cu un alt sedativ, cum ar fi benzodiazepinele, sau rigidiatate musculara, la administrarea in doze mari. Se poate administra in bolusuri intravenoase, de 1 - 1,5 mcg/kg la 2 ore, sau in perfuzie continua, 2 - 3 mcg/kg/ora. (24, 30, 23).
Alfentanilul are o durata foarte scurta de actiune.
Buprenorfina ( agonist partial ) - poate fi administrata pe cale intramusculara, intravenoasa, transdermica, precum si sublingual, ceea ce ii ofera un mare avantaj in terapia durerii la copil.
Tabelul 2.3 Analgezice opiode - dozare, interval administrare
|
Medicament |
Doza bolus (mg) |
Interval administrare (min) |
PEV (mg/ora) |
|
Fentanil | |||
|
Hidromorfona | |||
|
Meperidina | |||
|
Morfina | |||
|
Buprenorfina |
Analgezicele locale
Mecanism de actiune: analgezicele locale suprima excitabilitatea membranara, impiedicand trecerea ionilor de sodiu si potasiu prin canale. Analgezicele locale blocheaza toti nervii, ceea ce poate limita capacitatea de cooperare a bolnavilor blocarea fibrelor A produce relaxarea musculaturii scheletice, pierderea senzatiei tactile si termice, proprioceptive, precum si a senzatiei de durere intensa. Paralizia fibrelor B determina paralizia sistemului autonom, ca si cea a fibrelor C, care produce si pierderea senzatiei de prurit, a durerii de mica intensitate si a senzatiei termice.
Clinic, ordinea suprimarii functiilor, dupa expunerea la analgezice locale, este urmatoarea:
durere;
sensibilitate termica;
sensibilitate tactila;
functie proprioceptiva;
tonusul musculaturii scheletice. (36, 37|).
Dupa aplicarea anestezicelor locale sunt blocate, mai intai, fibrele subtiri B si C, apoi fibrele A.
Administrare anestezicele locale se administreaza, in mod obisnuit, sub forma injectabila ( sunt insolubile in apa, dar sarurile lor cu acizii sunt hidrosolubile si permit prepararea solutiilor injectabile ). Aplicarea locala necesita difuziunea lor pentru initierea efectului analgezic.
Absorbtia sistemica este modificata de mai multi factori: locul injectarii, doza injectata, legatura medicament - tesut, prezenta substantelor vasoconstrictoare, proprietatile fizico - chimice si farmacologice ale medicamentului, precum si vasodilatatia produsa de anestezicele locale. Aplicarea acestora pe o zona cu vascularizatie bogata este urmata de o absorbtie rapida. Pentru anestezia regionala nivelele maxime sangvine pentru anestezicele locale scad, dupa locul de administrare, in uratoarea ordine: intercostal ≥ caudal ≥ plex brahial ≥ nerv sciatic. Substantele vasoconstrictoare (adrenalina) reduc absorbtia sistemica prin reducerea fluxului sangvin regional.
Metabolizarea si excretia la nivelul ficatului sau in plasma anestezicele locale sufera un proces de transformare in metaboliti mai solubili decat apa, urmand sa fie excretati prin urina. Anestezicele locale de tip ester (procaina, tetracaina) sunt hidrolizate imediat in sange, avand astfel un timp de injumatatire foarte scurt. Anestezicele de tip amide sunt hidrolizate la nivel hepatic, viteza de metabolizare variind in ordinea prilocaina ≥ etidocaina ≥ lidocaina ≥ mupivacaina ≥ bupivacaina.(25).
Mod de administrare anestezicele locale pot fi administrate topic, sub forma de infiltratie a tesutului si a elementelor nervoase fine, in spatiul epidural si subarahnoidian.
Efectul anestezicelor locale poate fi prelungit prin cresterea dozei, adaugarea unui agent vasoconstrictor (adrenalina sau fenilefrina). Repetarea injectarii de anestezic local in spatiul peridural duce la scaderea eficacitatii (tahifilaxie), ca urmare a acidozei extracelulare locale.
Anestezicele locale sunt comercializate sub forma de saruri hidrocloridice (pH = 4 - 6).
EMLA este o mixtura de 2,5 % lidocaina si 2,5 % prilocaina, sub forma de crema, folosita ca anestezic local. Nu se administreaza copiilor sub 3 luni datorita riscului aparitiei methemoglobinemiei. (39, 40).
TAC este o mixtura de teracaina, epinefrina, cocaina, cu efect puternic vasoconstrictor, folosita de asemenea pentru administrare topica. (40).
Dupa locul de administrare, anestezia locala poate fi:
anestezie de suprafata sau contact
anestezie prin infiltratie
anestezie de conducere sau regionala
Anestezia de suprafata sau contact presupune aplicarea substantelor anestezice locale pe piele sau pe mucoase. Pe pielea intacta substantele anestezice sunt ineficace, neputand difuza pana la terminatiile nervoase. In cazul unor leziuni cutanate devin eficace. Pe mucoase insa difuzeaza rapid pana la nivelul terminatiilor nervoase senzitive. (37).
Pricipalele substante folosite in anestezia de suprafata sunt:
EMLA - mixtura de 2,5 % lidocaina si 2,5 % prilocaina
TAC - mixtura de teracaina, epinefrina, cocaina
Tabelul 2.4
|
Medicament |
Administrare locala |
|
|
EMLA |
0 - 10 kg 10 - 20 kg > 20 kg |
100 cmp ( 2,5 g = 20 cmp ) 600 cmp 2000 cmp |
|
TAC |
0,05 ml / kg |
|
Anestezia prin infiltratie consta in injectarea solutiilor anestezice in piele sau tesuturi profunde, strat cu strat. (37, 38).
Anestezia de conducere (regionala) consta in injectarea anestezicelor in imediata apropiere a unei formatiuni nervoase : nerv periferic (anestezie tronculara) sau plex nervos (anestezie plexala). In acest caz anestezia realizeaza bloc nervos cu insensibilizarea zonelor situate distal de locul administrarii. La doze mari poate aparea si paralizie motorie. Tot anestezie de conducere este :anestezia spinala (rahidiana), obtinuta prin introducerea anestezicului in lichidul cefalorahidian, prin spatiul subarahnoidian, patrunzand totodata paravertebral, realizand bloc nervos paravertebral. (37).
Adjuvante utilizate in tratamentul durerii la copil
Substante anxiolitice - sedative hipnotice
Sunt reprezentate de substante de tip benzodiazepinic. Acestea potenteaza neurotransmisia GABA - ergica inhibitorie in tot nevraxul (maduva spinarii, hipotalamus, hipocampus, substanta neagra, cortex cerebelos si cerebral). Efectele lor rezulta din interactiunea substanta - receptor : efect anxiolitic, anticonvulsivant, sedativ, relaxant muscular, amnestic. Aceste substante nu au efect direct analgezic. (41).
Bezodiazepinele sunt metabolizate la nivel hepatic, fiind hidroxilate si glucuronid cconjugate. Se elimina prin filtrare glomerulara si secretie tubulara.
Au puternic efect anticonvulsivant. Produc depresie ventilatorie la doze mari, mai evidenta la cei cu patologie respiratorie, accentuata de asocierea cu opioide. Produc scaderea rezistentelor sistemice si a tensiunii arteriale.
Sunt antagonizate de Flumazenil, care actioneaza ca antagonist competitiv.
Cele mai utilizate medicamente din aceasta clasa sunt Midazolamul,Diazepamul si Lorazepamul. (47, 48)
MIDAZOLAMUL este o benzodiazepina puternic hidrosolubila, ce produce minima iritatie dupa administrare intravenoasa sau intramusculara, spre deosebire de Diazepam si Lorazepam, care sunt insolubile in apa si contin in formula lor propilenglicol, iritant tisular, ce produce durere la locul injectarii si iritatie venoasa.
Se poate administra pe cale intravenoasa, intramusculara, intrarectala sau orala:
oral - 0,5 mg / kg
rectal - 0,5 mg / kg
nazal - spray 0,2 - 0,5 mg/kg. (47, 48).
Substantele antidepresive - adjuvante in terapia durerii
Substantele antidepresive au demonstrat a avea efect analgezic la doze mai mici decat cele antidepresive. Ambele actiuni se datoreaza inhibarii recaptarii serotoninei si sau norepnefrinei la nivel presinaptic. S-a observat ca medicamentele care au efect predominant de blocare a serotoninei sunt mai eficiente ca anlgezice. Antidepresivele sunt folosite in general la pacientii cu dureri neuropatice (nevralgie postherpetica sau neuropatie diabetica). Potenteaza efectul opioizilor, conferind sedare si anxioliza. (42).
Agentii disponibili difera in special prin efectele adverse care le determina.
Tabelul 2.5
|
Agent |
Blocarea norepinefrinei |
Blocarea serotoninei |
Sedare |
Efect anticolinergic |
Hipotensiune ortostatica |
Doza ( mg ) |
|
Imipramina | ||||||
|
Amintriptilina | ||||||
|
Nortriptilina | ||||||
|
Fluoxetine |
Efectele adverse includ
efecte de tip muscarinic - xerostomie, retentie urinara, constipatie
efecte antihistaminice - sedare, cresterea pH- ului gastric
blocare α - adrenergica - hipotensiune ortostatica
efecte de tip chinidinic - in special amitriptilina
IMIPRAMINA este un antidepresiv triciclic derivat iminodibezilic, cu efect sedativ slab, anticolinergic activ. Nu se indica copiilor sub 5 ani. Doza este de 10 - 20 mg / 24 ore, putandu-se creste pana la 50 mg/ zi (copii 5 - 8 ani), sau 75 mg/ zi (> 12 ani).
AMITRIPTILINA are proprietati antidepresive marcate, este sedativ si anxiolitic, recomandat in tratamentul durerilor neuropatice. Se administreaza in doze de 0,5 - 1,5 ng/ kg, per os. Studii recente dovedesc eficacitatea amitriptilinei asociata cu lidocaina, administrate topic, in tratamentul durerilor neuropatice. (42).
MIANSERINA este un antidepresiv tertaciclic, indicat ca adjuvant in tratamentul durerilor insotite de anxietate, depresie, sau atac de panica. Nu este folosita in tratamentul durerilor neuropatice, spre deosebire de restul antidepresivelor.
Substantele antiepileptice si rolul lor in tratamentul durerii
S-a dovedit ca substantele anticonvulsivante sunt eficiente in tratamentul durerilor neuropatice, in special in tratamentul nevralgiei trigeminale. (43).
CARBAMAZEPINA este un antiepileptic major, eficace in tratamentul crizelor majore si in epilepsia psihomotorie, precum si in nevralgiile de trigemen si glosofaringian, ca si in unele dureri tabetice. Poate produce somnolenta, iritatie gastrica, precum si efecte de tip colinergic (xerostomie, tulburari de vedere). (43).
ACIDUL VALPROIC este eficace in toate tipurile de epilepsie, avand efect analgezic prin cresterea nivelului cerebral de GABA. Se administreaza in doze de 300 - 900 mg / zi, per os. Poate provoca greata, voma, epigastralgii, afectare hepatica severa.
CLONAZEPAMUL este o benzodiazepina antiepileptica, care are proprietati anticonvulsivante, antiepileptice si miorelaxante. Prin activarea receptorilor GABA are efect antialgic. Doza analgezica este de 4 - 6 mg / zi. Adminsitrarea intravenoasa poate duce la depresie respiratorie.
HIDANTOINA este un anticonvulsivant antimigrenos, miorelaxant, analgezic eficace in dureri neuropatice, nevralgii trigeminale. Doza uzuala este de 200 - 400 mg.
Tabelul 2.6
|
Medicament |
Timp de injumatatire |
Doza |
|
Fenitoina |
22 ore |
200 - 600 mg |
|
Carbamazepina |
16 - 20 ore |
200 - 1200 mg |
|
Clonazepam |
18 - 25 ore |
1 - 18 mg |
|
Acid valproic |
8 - 16 ore |
750 - 1250 mg |
Corticosteroizii in tratamentul durerii acute
Glucocorticoizii sunt folositi in tratamentul durerii pentru efectul lor antiinflamator. Pot fi administrati topic, per os , subcutan, intravenos, intrabursal, intraarticular, sau epidural. (44).
Doze mari de glucocorticoizi pot produce hipertensiune, hiperglicemie, pot creste susceptibilitatea la infectii, osteoporoza, necroza aseptica de cap femural, cataracta.
Excesul de mineralocorticoizi poate precpita insuficienta cardiaca.
Tabelul 2.7
|
Substanta |
Administrare |
Activitate glucocorticoida |
Activitate mineralocorticoida |
Doza |
|
Hidrocortizon |
o, inj, topic |
20 mg |
||
|
Prednison |
o |
5 mg |
||
|
Prednisolon |
o, inj |
5 mg |
||
|
Metilprednisolon (Solu - Medrol) |
o, inj, topic |
4 mg |
||
|
Betametazona |
o, inj, topic |
0,75 mg |
||
|
Dexametazona |
o, inj, topic |
0,75 mg |
Substantele miorelaxante - adjuvant in terapia durerii acute
Miorelaxantele sunt substante capabile sa relaxeze musculatura striata spastica. Majoritatea miorelaxantelor au si efect sedativ sau tranchilizant, unele fiind analgezice.
Miorelaxantele sunt utilizate pentru combaterea spasmului muscular de cauza locala, consecinta iritatiei, inflamatiei sau traumatismului. Actioneaza la nivel spinal, inhiband reflexele mono si polisinaptice, deprimand activitatea de modulare reflexa a tonusului muscular. Actioneaza, de asemenea, si la nivelul mecanismului contractil al fibrelor musculare. (45).
Dupa intensitatea actiunii se deosebesc miorelaxante:
minore - Dantrium, Baclofen ( derivat al acidului gamaaminobutiric )
majore - Clorzoxazona, Tetrazepam, Chinina
Interventii nonfarmacologice in tratamentul durerii
Dintre interventiile nonfarmacologice folosite in tratamentul durerii fac parte: neurochirurgia durerii (intreruperea neurochirurgicala a cailor durerii periferice si centrale in durerile atroce intolerabile : radicotomii posterioare, cordotomii medulare ale fascicolului spino-talamic, simpatectomii, comisurotomii medulare), chirurgia antalgica hipofizara (rezultate favorabile fiind evidentiate doar in durerile secundare ale cancerelor hormonometastatice, procedurile tehnice folosite fiind alcoolizarea, implantarea de itriun 90, hipofizectomia chirurgicala transfenoidala), electrostimularea (stimularea electrica externa transcutanata - care se face prin intermediul tegumentului cu ajutorul unor electrozi plasati pe zonele de proiectie a durerii sau pe punctele 'trigger' si stimularea electrica interna - care poate fi extranevraxiala sau intranevraxiala. Nu se utilizeaza curent continuu caci determina leziuni electrolitice tisulare si nici curent de inalta radiofrecventa, care poate duce la aparitia leziunilor tisulare termice), psihoterapia durerii (actioneaza asupra sferei afective pe fondul careia s-a dezvoltat terapia prin sugestie si persuasiune, sferei cunoasterii pe fondul careia s-a dezvoltat psihanaliza, sferei volitionale pe fondul careia s-a dezvoltat terapia de relaxare prin antrenament si fortificare psihica prin exercitii si crearea unor deprinderi), fizioterapia durerii care utilizeaza numerosi agenti fizici care pot fi mecanici - masajul, kinetoterapia, termici - termoterapia cu aplicatii calde sau reci, hidrici - balneoterapia cu surse de ape naturale, termale sau sulfoiodate, curenti electrici - curenti diadinamici - electrostimularea, electromasajul, radiatii - electromagnetice ionizante si neionizante, ultrasunete, laser. (36, 46).
Sedarea la copil
Conceptul de sedare insumeaza reducerea temei, anxietatii sau stressului, inducerea starii de letargie sau somn, comfort, senzatie de bine, precum si lipsa durerii. Sedarea este o tehnica de administrare a medicamentelor, ce induce o stare de depresiune controlata a starii de constienta, care permite pacientilor tolerarea unor proceduri neplacute, cu mentinerea functiei cardio-respiratorii. (49).
Nivelul de sedare poate fi cuantificat dupa scorul Ramsay de evaluare a sedarii: 1- pacient anxios si agitat /nelinistit, sau ambele; 2 - pacientul coopereaza, este orientat si linistit; 3 - pacientul raspunde numai la comenzi; 4 - pacientul prezinta un raspuns promt la stimuli mecanici si auditivi puternici; 5 - pacientul prezinta un raspuns slab la stimuli mecanici si auditivi puternici; 6 - pacientul nu prezinta nici un raspuns.
Toate tehnicile de sedare pot fi insotite de riscuri. S-a sugerat ca o combinatie a metodelor non-farmacologice cu cele farmacologice ar trebui sa ofere un management optimal al stressului fizic si psihic suferit de copil in timpul manevrelor efectuate. Sunt copii care pentru un anumit tip de procedura nu au nevoie de tehnici farmacologice, spre deosebire de altii care pot avea nevoie de anestezie generala pentru aceeasi procedura. (50).
Definitie
Societatea Americana a Anesteziologistilor (ASA) defineste sedarea/ analgezie ca o stare ce permite pacientului sa tolereze proceduri neplacute, mentinandu-si respiratia adecvata si posibilitatea de a raspunde la comenzi verbale si stimuli tactili.
ASA foloseste urmatoarele definitii ale nivelurilor de sedare:
Tabelul 3.1
|
Nivelul sedarii |
Caracteristici |
|
Sedare minima (Anxioliza |
Status indus medicamentos Pacientul raspunde normal la comanda verbala Functia cognitiva si cea coordonatoare pot fi diminuate Functia ventilatorie si cardiovasculara sunt neafectate |
|
Sedare moderata/ Analgezie (Conscious Sedation) |
Depresie indusa medicamentos a starii de constienta Pacientul raspunde la comanda verbala, singura sau insotita de stimulare tactila usoara Nu sunt necesare interventii pentru mentinerea permeabilitatii cailor aeriene Ventilatia spontana este adecvata Functia cardiovasculara este mentinuta |
|
Sedare profunda/ Analgezie |
Depresie indusa medicamentos a starii de constienta Pacientul nu poate fi trezit usor Pacientul raspunde la stimulare repetata sau dureroasa Abilitatea de a-si mentine functia ventilatorie poate fi afectata Poate avea nevoie de asistenta pentru mentinerea permeabilitatii cailor aeriene Functia cardiovasculara este mentinuta |
|
Anestezie generala |
Depresie indusa medicamentos a starii de constienta Pacientul nu poate fi trezit nici la stimulare dureroasa Abilitatea de a-si mentine functia ventilatorie este frecvent afectata Necesita asistare pentru mentinerea patentei cailor aeriene Ventilatie cu presiune pozitiva poate fi necesara datorita depresiei respiratorii si depresiei functiei neuromusculare Functia cardiovasculara poate fi afectata |
American Society of Anesthesiology website: https://www.asahq.org/Standards/20.htm
Trecerea de la sedarea constienta la cea profunda poate fi rapida si neobservata, mai ales la copiii cu afectiuni asociate.
Pregatirea pentru sedare
Un important loc in pregatirea pentru sedare il ocupa informarea pacientului sau a apartinatorului: ori de cate ori se recurge la sedare, procedeul trebuie explicat pacientului sau tutorelui acestuia, trebuie explicate avantajele precum si riscurile ce pot aparea in cursul sedarii. Trebuie obtinut acordul scris inaintea inceperii procedurii.(62).
Separarea copiilor de parinti poate accentua anxietatea si lipsa de cooperare a copilului.
Anxietatea specifica varstei pediatrice este ilustrata in figura de mai jos:
Tabelul 3.2
|
0-6 luni |
-maxim stess pentru parinti, minim pentru copil - nu sunt indeajuns de maturi pentru a fi inspaimantat de necunoscuti sau pentru a memora evenimente neplacute |
|
6 luni - 4 ani |
- teama de separare este maxima - isi pot aminti dar nu pot intelege vizitele anterioare la spital - reactie emotionala maxima |
|
4-5 ani |
- este capabil sa inteleaga explicatiile ce i se ofera - accepta mult mai usor separarea |
|
6 ani- adolescent |
- tolereaza bine separarea - intelege bine explicatiile - poate comunica teama de operatie, sau de a nu se trezi dupa anestezie |
Barash, Cullen, Stoeling - Clinical Anesthesia
Consultul preanestezic trebuie facut intotdeauna cu multa delicatete, caci mare parte din complicatiile sedarii pot fi legate de diferite informatii ce se pot obtine an urma unui consult preanestezic corect si minutios facut.
Istoricul pacientului trebuie sa includa:
antecedente personale patologice
ultima masa - ingestie de lichide
boli recente (infectii acute de cai respiratorii superioare, boli congenitale, anomalii cromozomiale)
medicatie cronica
alergii si reactii adverse cunoscute
antecedente anestezice si/ sau chirurgicale
clasificare ASA ( inclusi pacienti ASA I, II si ASA III stabili ).
Status NPO (nil per os) (52):
Tabelul 3.3
|
Varsta, luni |
Solide, lichide neclare (ore) |
Lichide clare (ore) |
|
<6 |
4-6 |
2 |
|
6-36 |
6 |
2 |
|
>36 |
6-8 |
2 |
American Society of Anesthesiologists. Practice Guidelines for Preoperative Fasting and the Use of Pharmacologic Agents to Reduce the Risk of Pulmonary Aspiration: Application to Healthy Patients Undergoing Elective Procedures. A Report of the American Society of Anesthesiologists. Available at: "www.asahq.org/.
Clasificarea ASA :
I. pacient sanatos
II. pacient cu afectiuni moderate
III. pacient cu boli ce invalideaza
IV. pacient cu boli severe ce ameninta viata
V. muribund
VI. pacient in moarte cerebrala, donator de organe
Daca interventia are loc in conditii de urgenta, clasificarea este urmata de litera E (emergency).


Nu este indicata sedarea la pacientii cu:
cai aeriene anormale ( inclusiv hipertrofie amigdaliana, anormalitati ale cailor aeriene superioare si inferioare)
presiune intracraniana crescuta
stare de constienta alterata
istoric de apnee de somn
insuficienta respiratorie
insuficienta cardiaca
afectiuni neuromusculare
obstructie intestinala
infectie activa de tract respirator
alergii cunoscute la sedative sau reactii adverse in antecedente
refuzul parintelui/ tutorelui/ copilului (49, 52, 56, 77).
Precautii suplimentare trebuie luate in considerare in caz de:
nou-nascut, mai ales daca este prematur sau a fost prematur la nastere ( sunt sensibili in special la sedative; acestea avand efect depresor respirator mai accentuat )
sugari sau copii mai mici de 5 ani ( risc mai mare de complicatii datorita suprasedarii, subsedarii si dezinhibitiei)
copii cu instabilitate cardiovasculara sau functie cardiaca diminuata
afectare renala (este afectata farmacocinetica agentilor sedativi, cu scaderea clearance-ului drogurilor si a metabolitilor activi, ce determina prelungirea duratei sedarii, sau re-sedare)
afectare hepatica (poate fi afectat metabolismul medicamentelor, determinand prelungirea duratei de actiune; unele sedative pot precipita aparitia encefalopatiei hepatice)
tratament anticonvulsivant (agentii sedativi pot actiona sinergic cu medicamentele anticonvulsivante, putand produce sedare profunda; alti copii pot fi rezistenti la dozele conventionale datorita inductiei enzimatice hepatice)
afectiuni respiratorii severe
reflux gastro-esofagian
reflexe bulbare diminuate
urgentele
copii sub tratament cu opioizi sau alte sedative
copii ce primesc medicamente ce pot potenta actiunea sedativelor (macrolidele potenteaza si prelungesc efectul midazolamului)
Examenul fizic urmareste:
aspectul general - incluzand starea de alerta, culoarea, anomaliile congenitale, nivelul de activitate, interactiunea sociala
semnele vitale, inaltimea, greutatea
lipse dentare, anomalii cranio.faciale, tonsile mari (pot complica managementul cailor respiratorii)
semne de infectie a cailor respiratorii superioare, reactivitate crescuta
murmur cardiac (shunturi)
potentiale aborduri venoase
Datele de laborator se obtin functie de patologia copilului si de procedura propusa. (62).
Echipament necesar sedarii
Inaintea inceperii sedarii trebuie sa ne asiguram ca avem la dispozitie echimpamentul necesar resuscitarii cardio-pulmonare: sistem de aspiratie, sursa de oxigen, masca si balon de ventilatie, trusa de intubatie oro-traheala, droguri, acces intravenos, monitor.
Monitorizarea in timpul sedarii
Monitorizarea clinica
circulatia periferica prin timpul de reumplere capilara la varful degetelor
frecventa si caracteristicile pulsului
miscarile toracelui pentru amploare si tip
zgomotul respiratiei
pielea pentru culoare, transpiratie, temperatura corpului
ochii pentru lacrimare si marimea pupilei
pozitia membrelor, tonusul muscular si miscarile eventuale (66).
Monitorizarea paraclinica (noninvaziva si invaziva)
tensiunea arteriala - noninaziva / invaziva
electrocardiograma
pulsoximetria - masurarea continua, neinvaziva a saturatiei oxigenului arterial
capnografia - masurarea continua a dioxidului de carbon
analiza gazelor sangvine (66).
Monitorizarea pe aparate si sisteme
Monitorizarea aparatului respirator
simturi - auscultatie, culoare tegumentara
pulsoximetrie - masurarea continua, neinvaziva a saturatiei oxigenului arterial
capnografie - masurarea continua a dioxidului de carbon
analiza gazelor sangvine
Monitorizarea sistemului cardiovascular
simturi - culoare extremitati, palpare puls, zgomote cardiace
tensiune arteriala - noninaziva / invaziva
ECG
Monitorizarea sistemului nervos central
marime si reactie pupilara
reactie la stimuli verbali
Principalele substante sedative folosite la pacientul de varsta pediatrica
Cloral hidrat - un hipnotic relativ sigur. Actiunea terapeutica se datoreaza metabolitului sau activ tricloretanol care are un timp de injumatatire de aproximativ 9 ore.
In ciuda faptului ca are minim efect respirator si cardiovascular, poate da depresie respiratorie in caz de supradozare. Poate afecta sistemul nervos central, dand excitatie paradoxala, dezorientare, comportament paranoid. Daca nu se obtine raspuns la 30 minute de la administrare doza poate fi dublata. Efectul maximal se obtine la o ora de la administrare, dar sedarea este pentru mai mult de 2 ore. Efecte secundare posibile in urma administrarii cloral hidratului sunt varsaturile, bradipneea, obstructia cailor aeriene. Sunt disponibile, de asemenea, supozitoare de cloral hidrat. Doza este de 25-100 mg/kg, administrata per os sau intrarectal.
Propofol - agent strict sedativ, fara efect analgezic sau amnestic. Timpul de instalare al actiunii este de 40 secunde. Durata de actiune este de 1-3 minute. Se administreaza 0,5 - 1 mg/kg intravenos, apoi, pentru mentinere, 50 - 150 mcg/kg/min. Administrarea este insotita de durere la locul injectarii, hipotensiune, apnee; administrarea de lunga durata poate fi insotita de acidoza lactica si bradiaritmii. Exista riscul de sedare profunda. Frecventa scazuta de greata si varsatura. (78, 79).
Ketamina - este un derivat de fenciclidina, cu efect sedativ, analgezic, amnestic. Produce anestezie disociativa: pacientul este in catalepsie, cu respiratie spontana, ochii deschisi, reflex cornean si la lumina intacte, cu miscari spontane fara legatura cu actul operator. Are efect bronhodilatator. Determina cresterea secretiilor, hipertensiune, tahicardie. (80, 65). Se administreaza:
1-1,5 mg/kg i.v., apoi 0,5 mg/kg la 10 - 15 minute
4 mg/kg i.m. cu 2-4 mg/kg aditional.
Barbiturice
Thiopental este un agent hipnotic din clasa barbituricelor, producand somn intr-un interval de timp egal cu timpul de circulatie mana-creier. Poate produce depresie cardiovasculara, mai ales la pacientii hipovolemici. Poate provoca laringospasm, se poate insoti de depresie respiratorie, apnee, aritmii cardiace, frison. Ofera protectie cerebrala in conditii de hipoxie. Se administreaza 2-5 mg/kg intravenos.
Methohexitalul este un hipnotic cu actiune scurta, care se poate administra pe cale intravenoasa, intramusculara, sau intrarectala. Administrarea se poate insoti de apnee, spasm laringian, spasm bronsic, hipersecretie salivara, neliniste, delir, cefalee, greata, voma. (81)
Benzodiazepine
Midazolam este un derivat benzodiazepinic ce se poate administra pe cale intravenoasa, intramusculara, intranazala, intrarectala. Are efect sinergic cu barbituricele opioidele, propofolul, ketamina. Produce sedare, hipnoza, amnezie. Efectul apare in 80-90 secunde. Poate determina agitatie, miscari involuntare, hiperactivitate musculara. Poate da depresie respiratorie, mai ales in cazul asocierii cu barbiturice si opioide, laringospasm, bronhospasm, greata, voma, hipersalivatie. (82).
Se administreaza:
la copii intre 6 luni - 12 ani - 0,05-01 mg/kg iv, titrat
copii > 12 ani - 001 - 0,05 mg/kg iv.
i.m. - 0,1- 0,15 mg/kg/doza
p.o. - 0,25 - 1 mg/kg
intranazal - 0,2 - 0,5 mg/kg
Opiode
Sulfatul de morfina - asigura analgezie, sedare, dar nu detine efecte amnestice. Doza este de 0,08-0,1 mg/kg, putandu-se adminstra pe cale intravenoasa,intramusculara, subcutan. Poate determina hipotensiune, depresie respiratorie, bronhospasm secundar eliberarii de histamina, greata, varsatura, tulburari de ritm.
Fentanilul - este un opioid sintetic, de 75-100 ori mai potent decat morfina. Efect mai putin hipotensiv decat morfina, hiperreactivitate bronsica mai scazuta a cailor aeriene, caci produce eliberare mai scazuta de histamina, efecte potentate de coadminstrarea de bezodiazepine. Reprezinta o excelenta alegere pentru managementul durerii si pentru sedarile de scurta durata. Este usor de titrat. Efectul se instaleaza rapid dupa administrarea intravenoasa. Este usor de antagonizat cu naloxona. (83).
Se administreaza:
la copii mai mari de 6 ani - 1-5 mcg/kg/doza, incet intravenos, doza putand fi repetata la 1-2 ore
la copii mai mici de 6 ani doza este o treime din doza mai sus recomandata
Poate determina hipotensiune, depresie respiratorie, greata, varsatura, rigiditate musculara la administrarea unor doze mai mari de 15 mcg/kg, injectate rapid.
Principalele complicatii aparute in timpul sedarii si managementul acestora
Pot aparea complicatii legate de tehnica (sedare esuata, sedare prelungita, sedare inadecvata), dar si complicatii respiratorii, cardiovasculare, gastrointestinale, reactii alergice. (56).
Complicatiile respiratorii
Principalele complicatii respiratorii care pot aparea in timpul sedarii sunt depresia respiratorie si apneea, pierderea reflexelor respiratorii, obstructia cailor aeriene, cresterea secretiilor traheale, laringospasmul, bronhospasmul.
Depresia respiratorie si apneea
se datoreaza depresiei centrilor respiratori
se recomanda:
o mentinerea permeabilitatii cailor aeriene
o hiperextensia capului, subluxatia mandibulei
o ventilatia pe masca
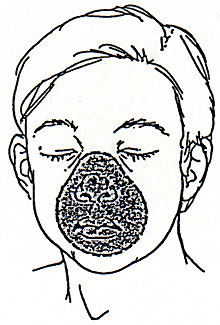
Fig. 3.1. Pozitionarea corecta a mastii pe fata
o intubatie oro - traheala si ventilatie mecanica
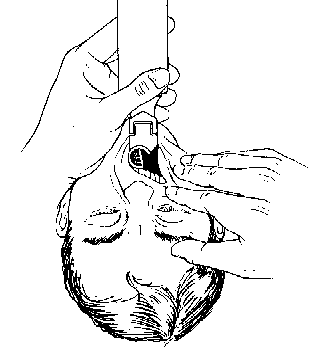
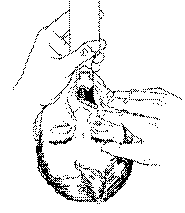
Fig. 3.2. Laringoscopia in intubatia orotraheala
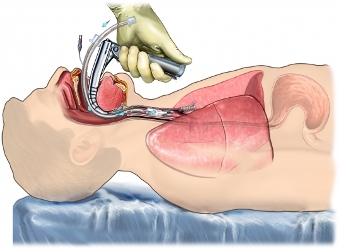

Fig. 3.3. Intubatia oro-traheala
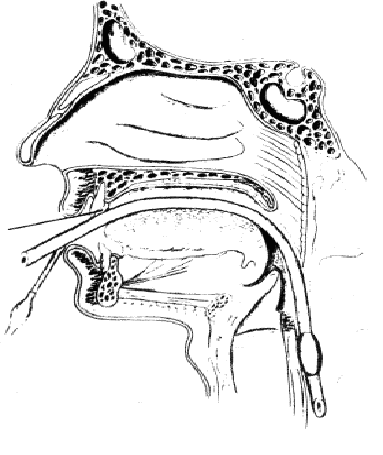
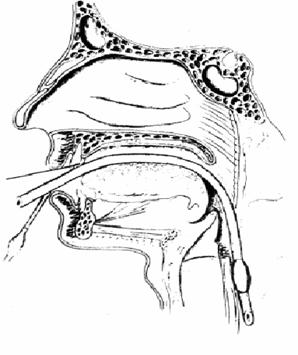
Fig. 3.4. Pozitionarea sondei de intubatie
Pierderea reflexelor respiratorii
o pozitionarea copilului in decubit lateral
o aspiratie
Obstructia cailor aeriene
o se datoreaza obstructiei prin structruri anatomice sau corpi straini, nu este afectata abilitatea pacientului de a se ventila
o hiperextensia capului si subluxarea mandibulei
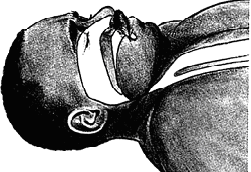
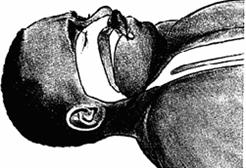
Fig. 3.5. Obstructia cailor aeriene
Tehnica dezobstructiei:
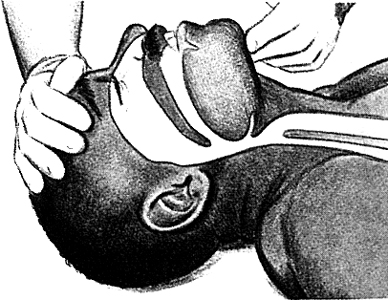
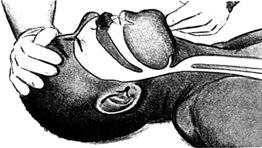
Fig. 3.6. Hiperextensia capului

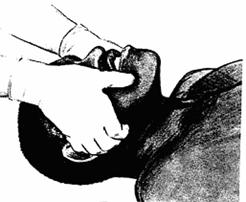
Fig. 3.7. Subluxatia mandibulei
o se aspira cavitatea bucala
o se insera pipa orofaringiana
Fig. 3.8. Insertia corecta a pipei
o se pozitioneaza copilul in decubit lateral
Cresterea secretiilor traheale
o se administreaza anticolinergice ( 0,01 mg / kg Atropina )
o se pozitioneaza copilul in decubit lateral
Laringospasmul
o este un reflex al musculaturii glotice, incluzand corzile vocale
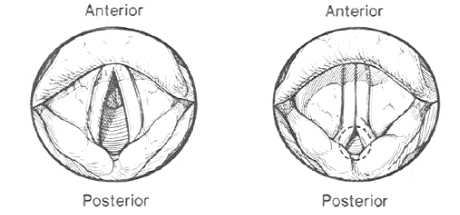
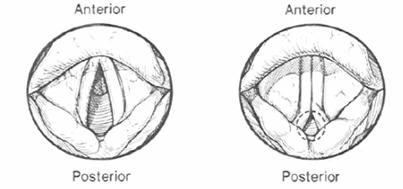
Fig. 3.9. Laringospasm - aspectul corzilor vocale
o la pacientul constient este urmat de tuse, prin care isi elimina corpul strain sau secretiile
o pacientul inconstient se ventileaza cu masca si balon
o se aspira secretiile sau corpul strain
o se incearca trezirea pacientului
o daca apare hipoxemie severa, se poate administra un relaxant muscular, pacientul fiind intubat orotraheal si ventilat mecanic.
Bronhospasmul
o este obstructia la nivelul cailor respiratorii inferioare, datorat contracturii sau spasmului musculaturii netede bronsice
o poate aparea ca urmare a reactiilor anafilactice sau anafilactoide, independent sau asociat cu laringospasmul, sau la pacientii cu astm bronsic, cu hiperreactivitate aeriana.
o se opreste administrarea medicamentului
o se administreaza oxigen pe masca
o se administreaza β2 - agonist inhalator
o se administreaza adrenalina intravenos (59, 73, 74).
Sanctionarea complicatiilor cardiovasculare
Principelele complicatii cardiovasculare sunt reprezentate de hipotensiune si bradicardie, precum si de tulburari de ritm secundare hipoxemiei. Particularitatea la copil o constituie ventriculii cu perete slab, capacitate compensatorie mica, care compenseaza prin tahicardie. Bradicardia este periculoasa caci determina scaderea debitului cardiac.
Hipotensiunea se corecteaza prin:
o imbunatatirea returului venos
pozitionarea in Trendelenburg
administrarea de fluide intravenos
administrarea de droguri vasoconstrictive (efedrina, adrenalina)
o cresterea contractilitatii miocardice
administrarea de droguri β1 agoniste, cu efect inotrop pozitiv
Bradicardia se corecteaza prin
administrare de atropina pentru cresterea alurii ventriculare
Sanctionarea complicatiilor gastrointestinale
Principalele complicatii gastrointestinale sunt reprezentate de greata, varsatura, cu riscul aspiratiei pulmonare. Particularitatea la copil se datoreaza faptului ca sfincterul cardial al esofagului este nefunctional, deci regurgitarea si aspiratia pulmonara sunt frecvente.
Acestea se sanctioneaza astfel:
se recomanda ca timpul de la ultima ingestie sa fie acelasi ca cel pentru anestezia generala
repaus alimentar (NPO):
lichide clare - 2 ore
lapte de mama - 2-4 ore, functie de dieta mamei
formule de lapte fara grasime - 6 ore
masa completa - 8 ore
se pot administra antiemetice
se pozitioneaza copilul in decubit lateral
cei cunoscuti cu reflux gastro-esofagian nu sunt in siguranta decat daca caile aeriene le sunt protejate. Sunt literaturi care insista asupra intubarii acestor persoane. (51, 71).
Sanctionarea complicatiilor alergice
Pot aparea reactii anafilactice si anafilactoide, unele severe, amenintatoare de moarte.
Trebuie luate de urgenta urmatoarele masuri:
o se opreste administrarea medicamentului
o se administreaza oxigen pe masca de ventilatie
o se administreaza fluide intravenos (repletie volemica)
o se adminstreaza adrenalina intravenos
o se administreaza antihistaminice
o se resusciteaza cardiopulmonar in conditii de stop cardiorespirator. (64).
3.7. Recuperarea dupa sedare. Criterii de externare
Post-procedura pacientii trebuie observati cu atentie, intr-un mediu de recuperare echipat adecvat, utilizand aceeasi monitorizare ca si in timpul procedurii. Aceasta este importanta in special special in perioada imediat urmatoare procedurii, avand in vedere ca pacientii sunt expusi aceluiasi risc si dupa indepartarea stimulului neplacut sau dureros. Trebuie supravegheati vizual permanent in urmatoarele 30 minute dupa administrarea medicamentelor agoniste sau antagoniste. (77).
Poate fi externat pacientul care indeplineste urmatoarele criterii:
pacient constient care raspunde adecvat la comenzi
trebuie sa se ridice si sa mearga fara ajutor
in cazul pacientilor cu handicap acestia trebuie sa se comporte in aceeasi maniera ca inainte de procedura
functiile vitale au revenit la normal si se mentin pentru cel putin 30 minute
durerea, disconfortul si greata sunt sub control in limite acceptabile
III. PARTEA SPECIALA
Obiective
Existenta unor protocoale de sedare a pacientului de varsta pediatrica pentru medicii neanestezisti este obligatorie pentru o sedare sigura. Nu este recomandat ca sedarea sa se efectueze intr-un loc impropriu, fara a dispune de mijloace de monitorizare si de resuscitare adecvate, la fel cum sedarea nu trebuie efectuata de un personal care sa nu cunoasca farmacologia medicamentelor folosite, complicatiile ce pot aparea in timpul sedarii, precum si tratamentul acestora.
Material si metoda
Lucrarea de fata este un studiu prospectiv, unicentric, desfasurat in Institutul de Urgenta pentru Boli Cardiovasculare "Prof. Dr. C.C.Iliescu", Bucuresti. in perioada ianuarie 2007 - septembrie 2009.
Pacientii luati in studiu au fost impartiti in doua loturi - Lotul 1, alcatuit din 188 pacienti care au beneficiat de sedare in timpul procedurilor diagnostice si terapeutice efectuate, si Lotul 2 - alcatuit din 88 pacienti, carora procedurile diagnostice si/ sau terapeutice le-au fost efectuate fara a fi sedati.
Varsta pacientilor luati in studiu a fost intre 2 si 6 ani.
Am inclus in studiu pacienti din clasa ASA I, II si ASA III stabili. Nici una dintre proceduri nu a fost efectuata in conditii de urgenta. Nici unul dintre pacientii luati in studiu nu a preuentat alergii medicamentoase cunoscute.
Lotul 1: Am efectuat consult preanestezic pacientilor care au beneficiat de sedare, datele obtinute fiind notate in fise de preanestezie special concepute. Dintre analizele uzuale m-a interesat potasemie in cazul pacientilor cu insuficienta renala cronica, propusi pentru efectuare de fistula arteriovenoasa.
Sedarea a fost facuta in salonul de reanimare, in sala de operatie, in laboratorul de cateterism, cabinetul de endoscopie digestiva, sau in camerele de explorare tomografica si rezonanta magnetica. Toate aceste locatii sunt prevazute cu sisteme de aspiratie si sursa de oxigen.
Am avut la dispozitie aparat de ventilatie (in blocul operator), monitor de transport, trusa si medicamente de resuscitare.
Am notat date legate de functiile vitale la inceputul fisei de sedare/ anestezie, inainte de inceperea sedarii. Toti pacientii au avut abord venos periferic. Acestia au primit oxigen suplimentar, pe masca faciala, 2-4 l/ min. Toti pacientii lotului 1 au fost monitorizati prin pulsoximetrie, electrocardiograma, tensiune arteriala. Pacientilor carora sedarea li s-a efectuat in sala de operatie au fost monitorizati, in plus, prin capnografie. Datele legate de monitorizare le-am notat in formulare special concepute, la fiecare 5 minute. Am avut i permanenta alaturi de mine, o asistenta de anestezie-terapie intensiva.
Am monitorizat pacientii postsedare, pana la indeplinirea criteriilor de externare.
La sfarsitul fiecarei proceduri am colaborat cu medicului curant, cerandu-i sa aprecieze confortul avut in timpul efectuarii procedurii, pe o scala subiectiva de la 1 la 5, unde 1 reprezinta lisa totala a confortului, iar 5 reprezinta gradul maxim de confort.
Lotul 2: In cazul
pacientilor luati in studiu in lotul
Inregistrarea datelor
Toate datele obtinute la consultul preanestezic, dar si datele legate de sedare si perioada postsedare le-am notat in formulare special concepute:
Am obtinut date despre starea de sanatate a copilului, alergii si reactii medicamentoase, de la acesta si de la tutore, care le-am inregistrat in formularul urmator:
Fisa consult preanestezic
Nume Prenume Varsta
Sex Greutate grupa sanguina
Diagnostic:
Interventia propusa:
|
DA |
NU |
Comentarii |
|
|
Alergii | |||
|
Ap. Respirator IACRS recent astm | |||
|
Ap circulator Boli congenitale | |||
|
Ap. Reno-urinar | |||
|
Ap. Digestiv Reflux gastro-esofagian Hepatita | |||
|
Hematologic Afectiuni preexistente |
Fisa consult preanestezic
Intubatie
Mobilitate cervicala
Macroglosie
Tonsile
Dentitie
Mallampati
Medicatie preoperator
1.
2.
3.
4.
5.
ASA
Medic
In fisa de monitorizare a sedarii am notat date despre statusul pre-anestezic, apoi date legate de functiile vitale, la fiecare 5 minute.
Fisa de monitorizare sedare/ anestezie
Data
Nume: Prenume: Alergii:
Varsta: Sex: Greutate: Grup sgv.:
Diagnostic:
Interventia propusa:
Sedare/ monitorizare Saltea termica
|
TA | |
|
AV | |
|
SpO2 | |
|
ET CO2 | |
|
Dz |
|
Decubit dorsal | |
|
Decubit ventral | |
|
Trendelenburg | |
|
AntiTrendelenburg | |
|
Decubit lateral stg. | |
|
Decubit lateral dr. |
Abord venos Pozitie
|
periferic | |
|
central |
Abord arterial
Sonda gastrica
Sonda urinara
|
10 15 |
25 30 |
40 45 |
|||||||
|
Timp (minute) | |||||||||
|
SpO2 | |||||||||
|
EtCO2 | |||||||||
|
Diureza | |||||||||
|
Temperatura | |||||||||
|
Frecventa respiratorie | |||||||||
|
TA, AV | |||||||||
|
Perfuzii Cristaloide Coloide | |||||||||
|
Medicatie | |||||||||
|
| |||||||||
Confort medic curant:
Legenda:
Tip respiratie: spontana
controlata
TA
AV
Comentarii:
Medic,
Dupa terminarea procedurii, am continuat monitorizarea pacientilor, pana la indeplinirea criteriilor de externare. Si aceste date au fost notate in formulare special concepute:
Fisa monitorizare postsedare
Data
Nume: Prenume: Alergii:
Varsta: Sex: Greutate: Grup sgv.:
Diagnostic:
Interventia propusa:
|
10 15 |
25 30 |
40 45 |
|||||||
|
Timp (minute) | |||||||||
|
SpO2 | |||||||||
|
Frecventa respiratorie | |||||||||
|
TA, AV | |||||||||
|
Status neurologic | |||||||||
Legenda:
Tip respiratie: spontana
controlata
TA
AV
Comentarii:
Medic
Protocol terapeutic
Pacientii luati in studiu au fost supusi urmatoarelor proceduri:
Ecocardiografii transtoracice si transesofagiene
Cateterism cardiac
Suprimare tuburi dren postoperator
Schimbare pansament plaga sternala sau plaga toracala
Montare cateter venos periferic
Montare cateter dializa vena jugulara interna
Efectuare fistula-arteriovenoasa
Am folosit urmatoarele substante analgezice si sedative: Xilina 1%,, Midazolam, Propofol, Ketamina, Fentanyl.
Analiza statistica:
Valorile calculate sunt exprimate ca medii ± deviatie standard (DS). Datele obtinute dupa inmagazinarea tuturor variabilelor au fost supuse analizei statistice . Aceasta s-a realizat folosind testul chi-patrat, pentru a demonstra relatia dintre variabila de predictie si cea de rezultat. In toate cazurile s-a considerat semnificativa statistic puterea de asociere pentru un p< 0,05. Evaluarea statistic a datelor a fost efectuata cu:
Testul chi-patrat - acest test este folosit pentru a verifica daca asocierea dintre o variabila de predictie si una de rezultat, ambele variabile calitative, este semnificativa statistic. Pentru aceasta trebuie mai intai foremulate doua ipoteze:
Ipoteza nula (Ho) - nu exista nici o relatie semnificativa statistic intre variabila de predictie si cea de rezultat (aceasta asociere putand aparea intamplator)
Ipoteza alternativa (Ha) - exista o relatie seminificativ statistica intre variabila de predictie si cea de rezultat.
|
Grad de libertate |
Probabilitate (p) |
||||||||||
|
0,95 |
0,90 |
0,80 |
0,70 |
0,50 |
0,30 |
0,20 |
0,10 |
0,05 |
0,01 |
0,001 |
|
|
1 |
0,004 |
0,02 |
0,06 |
0,15 |
0,46 |
1,07 |
1,64 |
2,71 |
3,84 |
6,64 |
10,83 |
|
2 |
0,10 |
0,21 |
0,45 |
0,71 |
1,39 |
2,41 |
3,22 |
4,60 |
5,99 |
9,21 |
13,82 |
|
3 |
0,35 |
0,58 |
1,01 |
1,42 |
2,37 |
3,66 |
4,64 |
6,25 |
7,82 |
11,34 |
16,27 |
|
4 |
0,71 |
1,06 |
1,65 |
2,20 |
3,36 |
4,88 |
5,99 |
7,78 |
9,49 |
13,28 |
18,47 |
|
5 |
1,14 |
1,61 |
2,34 |
3,00 |
4,35 |
6,06 |
7,29 |
9,24 |
11,07 |
15,09 |
20,52 |
|
6 |
1,63 |
2,20 |
3,07 |
3,83 |
5,35 |
7,23 |
8,56 |
10,64 |
12,59 |
16,81 |
22,46 |
|
7 |
2,17 |
2,83 |
3,82 |
4,67 |
6,35 |
8,38 |
9,80 |
12,02 |
14,07 |
18,48 |
24,32 |
|
8 |
2,73 |
3,49 |
4,59 |
5,53 |
7,34 |
9,52 |
11,03 |
13,36 |
15,51 |
20,09 |
26,12 |
|
9 |
3,32 |
4,17 |
5,38 |
6,39 |
8,34 |
10,66 |
12,24 |
14,68 |
16,92 |
21,67 |
27,88 |
|
10 |
3,94 |
4,86 |
6,18 |
7,27 |
9,34 |
11,78 |
13,44 |
15,99 |
18,31 |
23,21 |
29,59 |
|
nesemnificativ |
semnificativ |
||||||||||
In cazul in care p> 0,05 diferenta intre frecventa observata si cea asteptata apare, cel mai probabil, datorita hazardului, nu datorita unui factor obiectiv.
In cazul in care p< 0,05 diferenta dintre frecventa observata si cea asteptata, a diferitelor categorii de subiecti, apare, cel mai probabil, datorita unui factor obiectiv, nu datorita hazardului.
Rezultate obtinute
Lotul 1, pacienti care au beneficiat de sedare pentru procedurile diagnostice si terapeutice efectuate, este alcatuit din 188 pacienti, dintre care 102 pacienti de sex feminin si 86 pacienti de sex masculin.
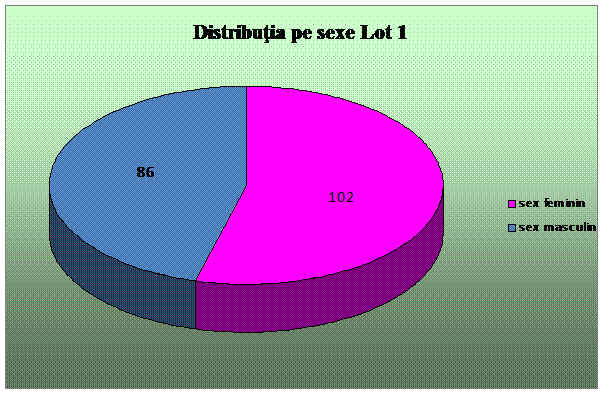
Fig. 6.1. Distributia pe sexe a pacientilor din primul lot
In lotul 2 au fost luati in studiu 58 pacienti, dintre care 34 sex feminin, 24 pacienti de sex masculin.
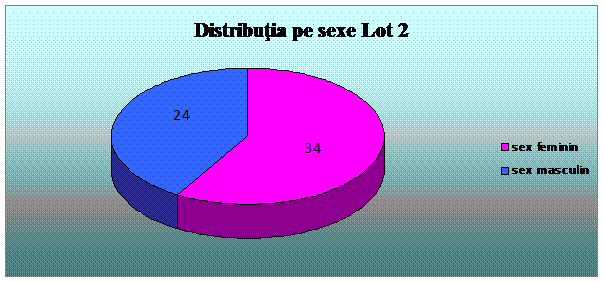
Fig. 6.2. Distributia pe sexe a pacientilor din al doilea lot
Dintre cei 246 de pacienti luati in studiu, un procent de 76,42% au beneficiat de sedare pentru procedurile efectuate.
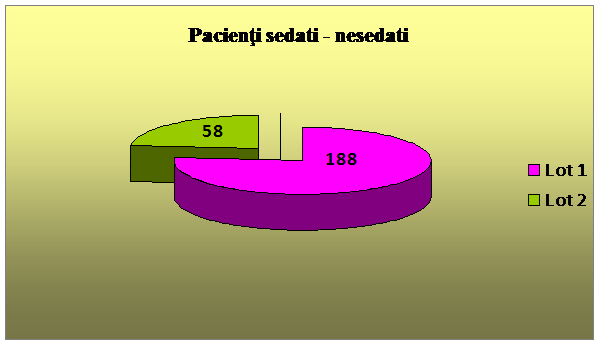
Fig. 6.3 Pacienti sedati pacienti nesedati
Pacientii luati in studiu au varste cuprinse intre 2 si 6 ani, varsta medie fiind de 4 ani ±2,82.
Repartitia pe varsta a fost urmatoarea, pentru fiecare lot luat in studiu:
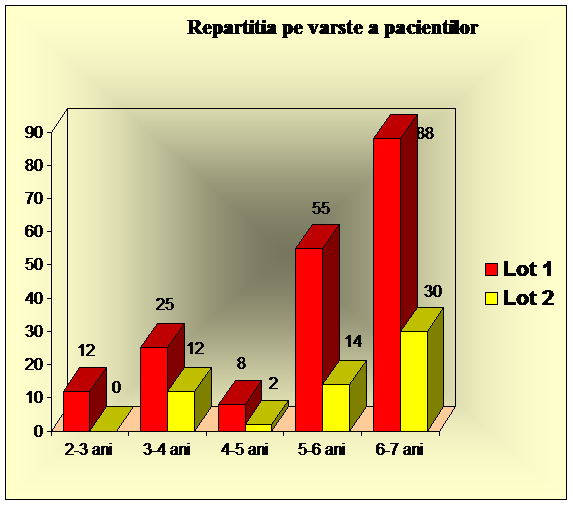
Fig. 6.4. Repartitia pe varsta a pacientilor luati in studiu, pe fiecare lot
Pacientii au fost supusi urmatoarelor proceduri
diagnostice:
ecocardiografie transtoracica (ETT) - 19 pacienti (14 din lotul 1, 5 din lotul 2),
ecocardiografie transesofagiana (ETE)- 5 pacienti (toti 5 din lotul 1),
tomografie computerizata (TC) - 19 pacienti (14 din lotul 1, 5 din lotul 2),
rezonanta magnetica nucleara (RM)- 2 pacienti (amandoi din lotul 1),
cateterism cardiac (CC) - 19 pacienti (16 din lotul 1, 3 din lotul 2),
endoscopie digestiva superioara (EDS) - 3 pacienti (toti din lotul 1 al studiului);
terapeutice:
schimbare pansament (SP)- 50 pacienti ( 36 de pacienti sedati, 14 nesedati),
montare cateter venos periferic (CVP) - 45 pacienti (15 sedati, 30 nesedati),
montare cateter dializa vena jugulara interna (CVC)- 13 pacienti (12 din lotul 1, 1 pacient din lotul 2),
suprimare tuburi de dren (TD) - 36 pacienti (toti din lotul 1),2-3
efectuare fistula arteriovenoasa
(FAV) - 35 pacienti (toti sedati pentru efectuarea procedurii).
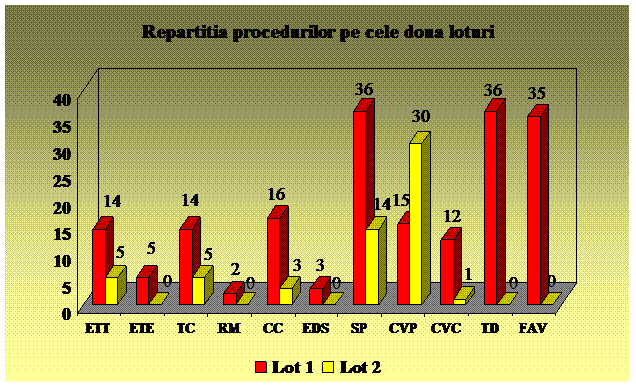
Dintre procedurile intens dureroase (suprimare tuburi dren si efectuare fistula arteriovenoasa), nici una nu a fost efectuata pacientilor fara a fi insotite de sedare (71 cazuri din lotul 1, 0 cazuri din lotul 2).
In studiul de fata am folosit urmatoarele tipuri de anestezii:
monoanestezii cu :
o Midazolam intrarectal (0,3 - 0,5 mg/kgc)
o Propofol intravenos (bolus - 2-2,5mg/kgc, sau continuu intravenos 150-200mcg/kg/min)
anestezii combinate:
o Propofol intravenos (bolus - 2-2,5mg/kgc, sau continuu intravenos 150-200mcg/kg/min) si Xilina topic
o Propofol intravenos (bolus - 2-2,5mg/kgc, sau continuu intravenos 150-200mcg/kg/min) si Fentanyl intravenos (0,5 - 1mcg/kg)
o Propofol intravenos (bolus - 2-2,5mg/kgc, sau continuu intravenos 150-200mcg/kg/min), Ketamina intravenos (0,5 - 2 mg/kg) si Atropina (0,02mg/kg)
o Propofol intravenos (bolus - 2-2,5mg/kgc, sau continuu intravenos 150-200mcg/kg/min), Fentanyl intravenos (0,5 - 1mcg/kg), Atropina (0,02mg/kg) si Midazolam intravenos (0,05-0,1 mg/kg)
Monoanestezii am folosit pentru urmatoarele proceduri:
Montare cateter venos periferic - Midazolam intrarectal - 15 pacienti
Ecocardiografie transtoracica
Midazolam intrarectal - 4 cazuri
Propofol - 10 cazuri
Ecocardiografie transesofagiana - Propofol - 5 cazuri
Schimbare pansamente - Propofol - 36 cazuri
Examen tomografie computerizata - Propofol - 14 cazuri
Examen rezonanta magnetica - Propofol - 2 cazuri
Suprimare tuburi dren - Propofol - 36 cazuri
Endoscopie digestiva superioara - Propofol - 3 cazuri
Anesteziile combinate le-am folosit pentru urmatoarele proceduri:
Montare cateter dializa - Propofol intravenos si Xilina topic - 12 cazuri
Cateterism cardiac
Propofol si Ketamina intravenos - 6 cazuri
Propofol intravenos si Xilina topic - 10 cazuri
Efectuare fistula arteriovenoasa
Propofol intravenos si Xilina topic - 5 cazuri
Propofol si Fentanyl intravenos - 13 cazuri
Propofol si Ketamina intravenos - 12 cazuri
Propofol, Fentanyl si Midazolam intravenos - 5 cazuri.
Din cele 188 cazuri care au necesitat sedare, au fost in total 125 monoanestezii si 63 anestezii combinate.
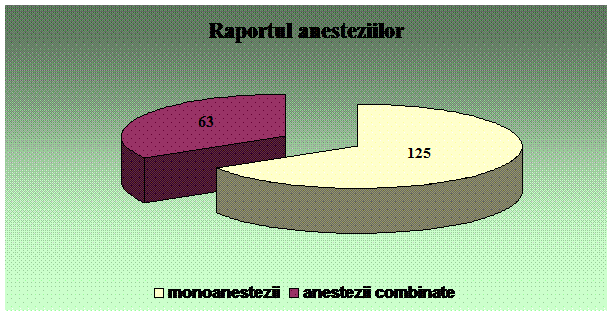
Fig. 6.6. Monoanestezii - anestezii combinate
Toate procedurilor usor dureroase (montare cateter venos periferic) toate au fost insotite de monoanestezii, in timp ce procedurile dureroase au fost efectuate cu monoanestezii - 36 proceduri si anestezii combinate - 99 proceduri.
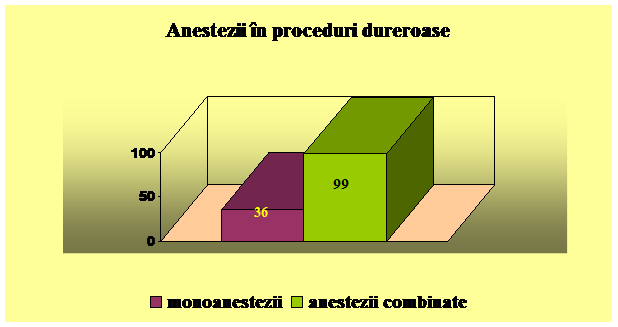
Fig. 6.7. Tip de anestezie in proceduri dureroase
Rezultate:
Monoanesteziile cu Midazolam, administrat intrarectal in doze de 0,3-0,5 mg-kg, nu au fost insotite de reactii adverse. S-au montat catetere venoase periferice (15 pacienti) si s-au efectuat ecocardiografii transtoracice (4 cazuri). Confortul medicului curant a fost relativ, 3 puncte din scala de 5 puncte in 11 cazuri (57,89%), 4 din 5 in 8 cazuri (42,11%).
In monoanesteziile cu Propofol, folosit la 106 cazuri, acesta a fost administrat sub forma de bolus intravenos pentru procedurile cu durata scurta (ecocardiografii transtoracice, schimbare pansament, supirmare tuburi de dren, endoscopie digestiva superioara), in doze titrate pana la 2,5 - 3mg-kg. Restul procedurilor au fost efectuate sub administrare continua, doze titrate pana la 100-150mcg/kg/min. Doar 3 pacienti au necesitat suplimentarea cu bolusuri de Propofol.
Din cele 106 cazuri luate in studiu, am notat scaderi ale tensiunii arteriale cu valori pana la 10% in 84 cazuri, valori intre 10-20% in 20 cazuri, valori intre 20-30% in 2 cazuri.
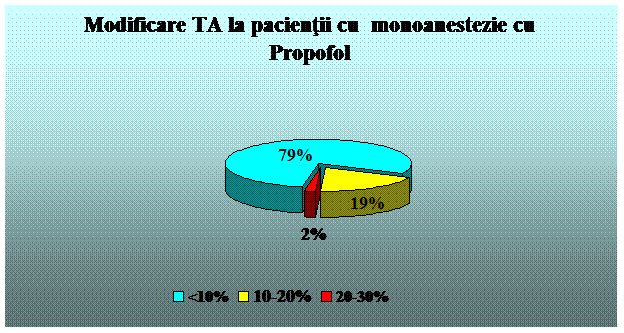
Saturatia periferica a oxigenului a scazut cu pana la 2 procente in 104 cazuri, cu pana la 4 procente in 2 cazuri.
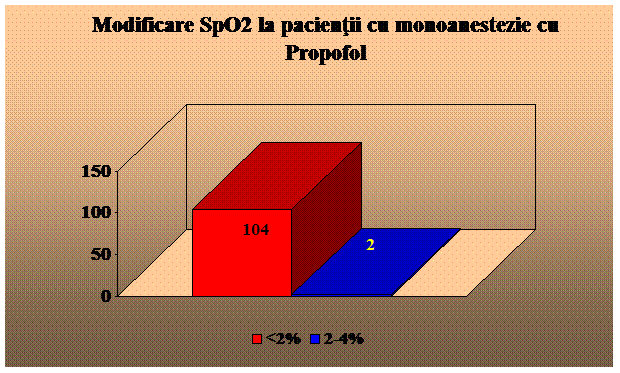
Fig. 6.9. Desaturarea in monoanestezia cu Propofol
Am recurs la manevra de ridicare a mandibulei la 16 pacienti.
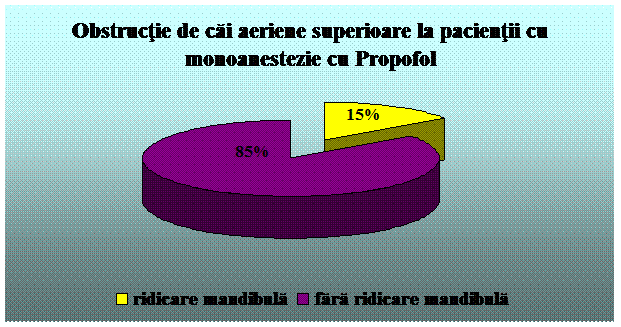
Fig. 6.10. Obstructie de cai aeriene superioare
ce necesita manevra ridicarii mandibulei in monoanestezia cu Propofol
Anestezii combinate Propofol intravenos si Xilina administrata topic, am folosit la 27 pacienti, dintre care 12 propusi pentru montare cateter dializa vena jugulara interna, 10 pentru cateterism cardiac, 5 pentru efectuare fistula arteriovenoasa. Propofolul a fost administrat bolus, 2 mg/kg, cu suplimentarea dozelor la nevoie, la pacientii cu montarea de cateter de dializa, restul primind Propofol sub forma de perfuzie endovenoasa continua. Nu am notat modificari deosebite la cei 12 pacienti care au beneficiat de Propofol administrat sub forma de bolus, datorita duratei foarte scurte a interventiei.
La pacientii care au primit Propofol in perfuzie continua am constatat scaderi ale tensiunii arteriale cu valori pana la 10% in 11 cazuri, valori de 10-20% in 4 cazuri; nici unul dintre pacienti nu a prezentat scaderi tensionale mai mari de 20%.
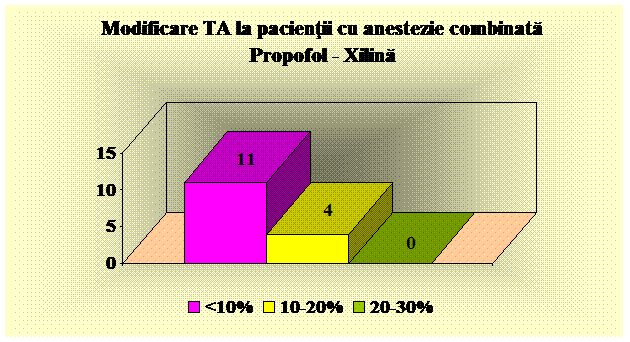
Scaderi ale saturatiei periferice a oxigenului cu pana la 2 procente am notat la 14 pacienti, scaderi cu pana la 4 procente la 1 caz.

Fig. 6.12. Desaturarae la pacientii cu anestezie combinata Propofol - Xilina
Dintre cei 15 pacienti care au primit anestezie combinata Propofol in perfuzie continua - Xilina topic, doar 1 pacient a prezentat usoara obstructie de cai aeriene superioare, necesitand ridicarea mandibulei.

Fig. 6.13 Obstructia cailor aeriene superioare
care necesita ridicarea mandibulei la pacientii cu anestezie combinata Propofol - Xilina
Anestezia combinata Propofol - Fentanyl am administrat-o unui numar de 13 pacienti, carora li s-au efectuat fistule arteriovenoase. Propofolul a fost administrat in perfuzie continua endovenoasa, in doze titrate pana la 100-200mcg/kg/min, iar Fentanylul a fost administratsub forma de bolus, la inceputul interventiei, 0,5 mcg/kg.
Am constatat scaderi ale valorilor tensiunii arteriale pana la 10% la 8 pacienti, 10-20% la 3 pacienti, iar scaderi intre 20 si 30% la 2 pacienti.

Saturatiile periferice ale oxigenului au scazut cu valori pana la 2 procente la 12 pacienti, in timp ce la 1 pacient valorile au fost scazute pana la 4 procente.
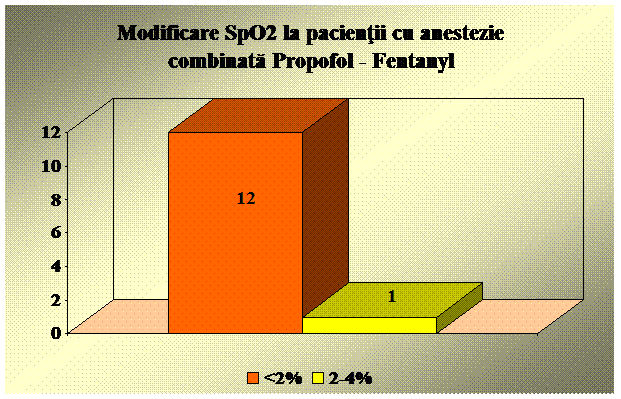
Fig. 6.15 Desaturarea la pacientii care au primit Propofol - Fentanyl
Din cei 13 pacienti luati in studiul cu anestezia combinata Propofol - Fentanyl, unul a necesitat ridicarea mandibulei.
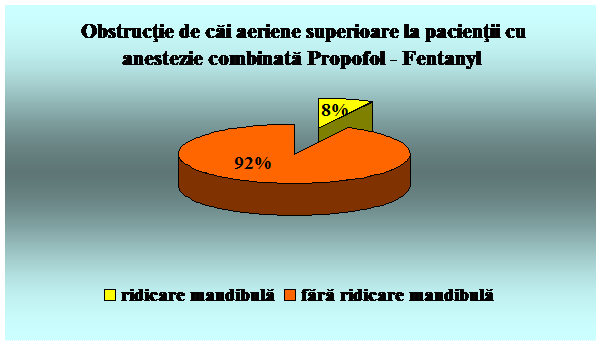
Fig. 6.16 Obstructie de cai aeriene superioare la pacientii cu Propofol - Fentanyl
Anestezie combinata Propofol - Ketamina: Am constatat ca necesarul dozelor de Propofol a fost mai scazut, pana la 50 - 100mcg/kg/min, insotite de administrarea unei singure doze de Ketamina, de 1-2mg/kg, si Atropina 0,02mg/kg, pentru contracararea efectelor adverse ale Ketaminei. Aceste tip de anestezie am folosit-o la 18 pacienti (6 pacienti propusi pentru cateterism cardiac, 12 pentru efectuare fistula arterioveoasa).
Majoritatea pacientilor au prezentat scaderi mici ale valorilor tensionale: scadere pana la 10% din valoarea initiala la 16 pacienti, scadere de 10-20% la 2 pacienti. Nu am notat cazuri cu scaderi tensionale mai mari de 20% din valoarea initiala.
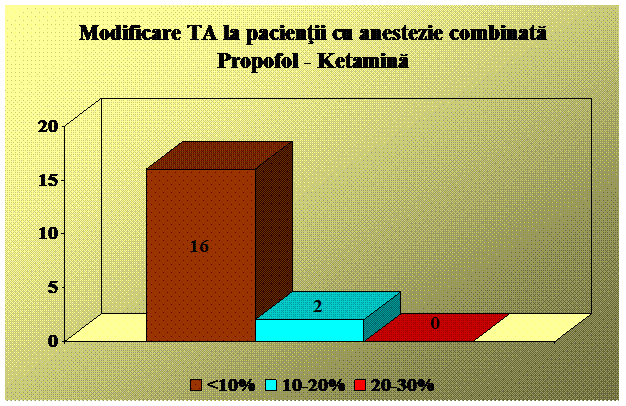
Scaderi ale saturatiei periferice a oxigenului pana la 2% am constatat la 17 pacienti, unul singur prezentand scadere a SpO2 pana la 4 %.
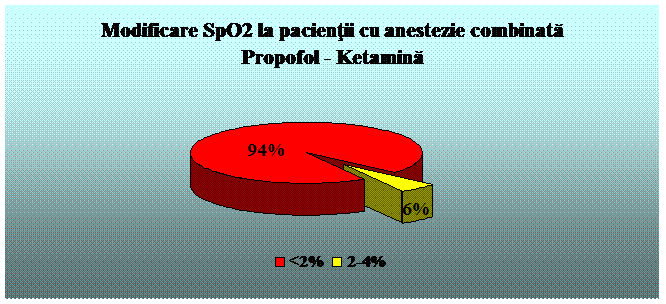
Nici unul dintre pacientii care au primit anestezie combinata Propofol - Ketamina nu au prezentat obstructie de cai aeriene superioare, deci nu s-a recurs la manevra de ridicare a mandibulei.
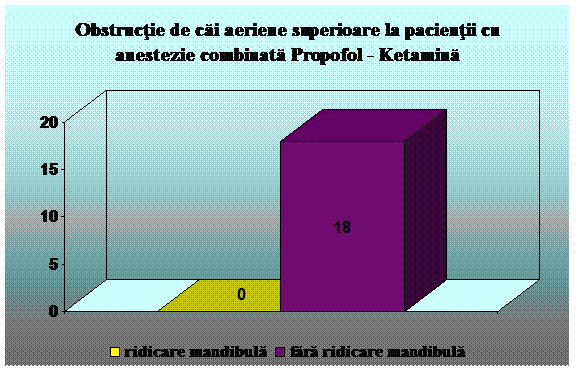
Fig. 6.19 Obstructie de cai aeriene superioare la pacientii cu Propofol - Ketamina
Anestezie combinata Propofol continuu, Midazolam doza unica, Fentanyl doza unica si Atropina am folosit la 5 pacienti propusi pentru efectuare fistula arteriovenoasa.
Am notat urmatoarele modificari: scaderi ale valorilor TA pana la 10% din valoarea initiala la 2 pacienti, scaderi cu 10-20% la 2 pacienti, scadere intre 20 si 30% la 1 pacient.
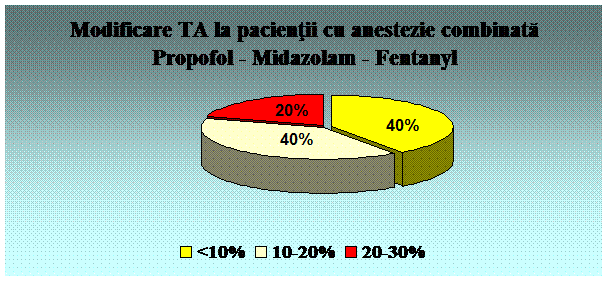
Fig. 6.20 Modificare tensionala la pacientii care au primit Propofol - Midazolam - Fentanyl
Usoara detresa respiratorie, cu scadere a SpO2 pana la 2 procente au prezentat 2 pacienti, in timp ce desaturare cu pana la 4 procente am notat la 3 pacienti.
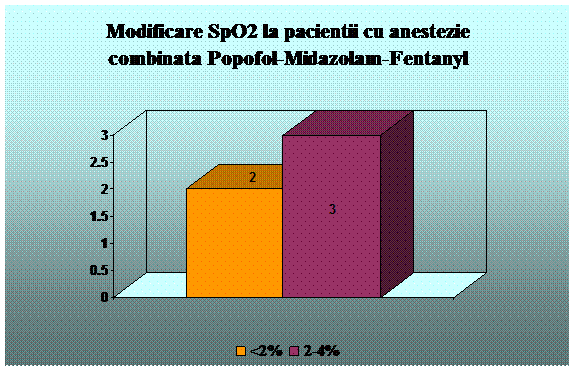
Fig. 6.21 Desaturare la pacientii care au primit Propofol - Midazolam - Fentanyl
Dintre cei 5 pacienti care au beneficiat de sedare combinata Propofol - Midazolam - Fentanyl, 3 au prezentat obstructie de cai aeriene superioare, rapid reversibila la manevra de ridicare a mandibulei.
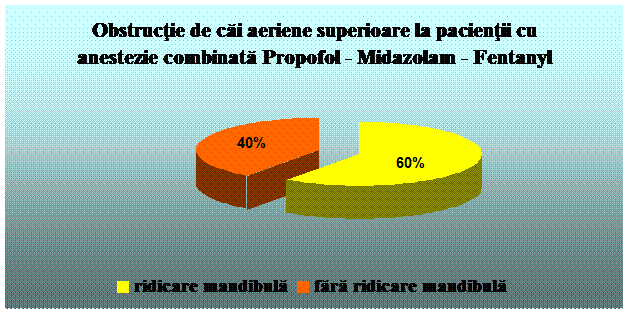
la pacientii care au primit Propofol - Midazolam - Fentanyl
In concluzie, am constatat scaderi mai importante ale valorilor tensionale (dar nu mai mult de 30% din valoarea initiala) in conditiile anesteziilor combinate Propofol cu opioid, respectiv Propofol - benzodiazepina - opioid. (p-value=0.04181115 chi-square= 16.04, degrees of freedom=8).
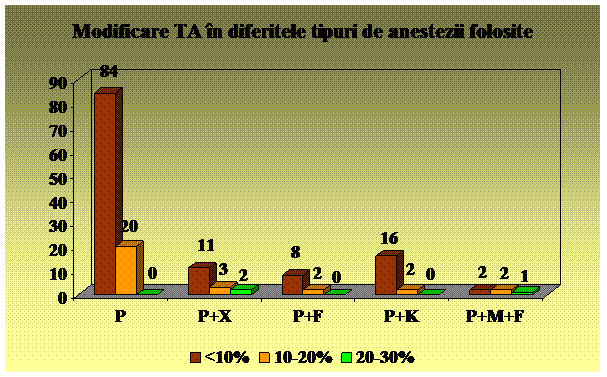
Fig. 6.23 Modificarea tensiunii arteriale in diferitele tipuri de anestezii
Detresa respiratorie mai importanta am constatat la pacientii care au primit anestezie combinata Propofol - opioid - benzodiazepina (p-value=0,0000007, chi-square=33,691, degrees of freedom=4)
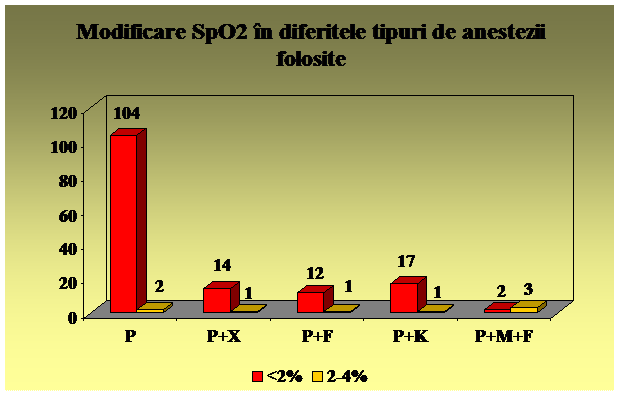
Fig. 6.24 Desaturarea in diferitele tipuri de anestezii
Obstructie de cai aeriene superioare rapid reversibila la manevra de ridicare a mandibulei am constat cu frecventa mai crescuta in cazul anesteziilor combinate Propofol - Opioid - Benzodiazepina (p-value= 0.00958166, chi-square= 13.375, degrees of freedom=4):
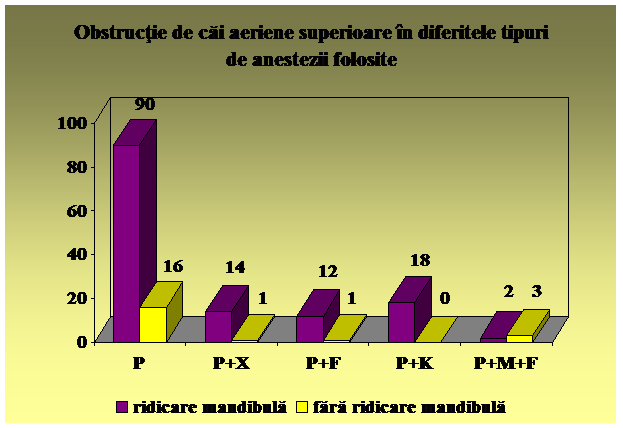
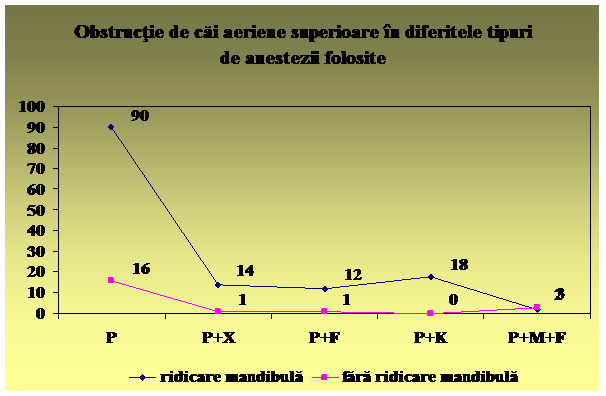
Fig. 6.25 Frecventa aparitiei obstructiei cailor aeriene superioare
in diferitele tipuri de anestezii
Trezirea din anestezie am inregistrat-o intr-un interval de pana la 5 minute la un numar de 147 pacienti, iar trezire pana la 10 minute la un numar de 41 pacienti.
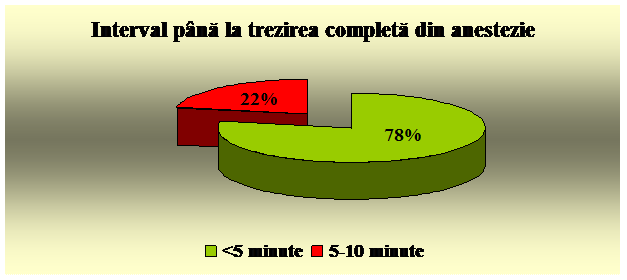
Confortul medicului curant a fost in cazul lotului 1 : 4 la 86 pacienti, 5(maxim) la 102 pacienti, in timp ce la pacientii luati in studiu in lotul 2, am inregistrat valorile: 1 la 10 pacienti, 2 la 34 pacienti, 3 la 10 pacienti, 4 la 4 pacienti.
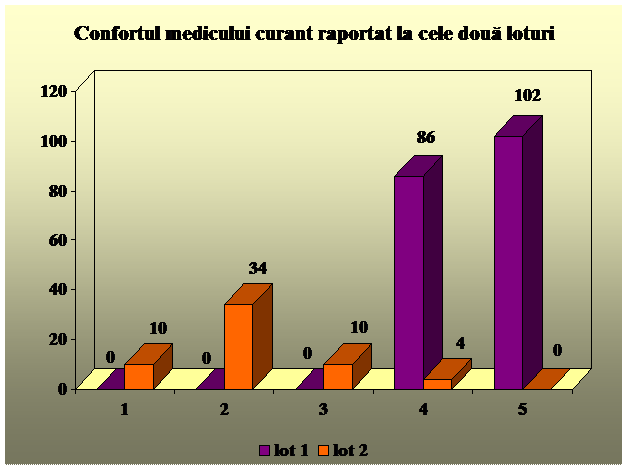
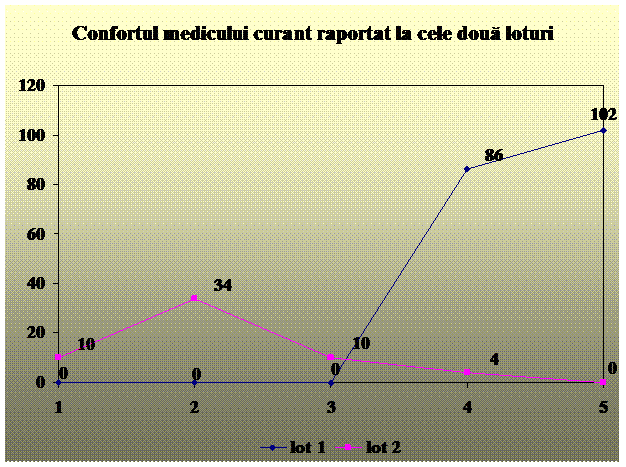
Fig. 6.27 Confortul medicului curant in timpul procedurilor efectuate, pe loturi
Discutii. Complicatii aparute in timpul sedarii
Dintre complicatiile amenintatoare de viata, nu am notat nici una in timpul studiului efectuat.
In nici una dintre anesteziile folosite in acest studiu nu am constatat o scadere semnificativa a valorilor tensiunilor arteriale, nici unul dintre pacienti nu a necesitat suport inotrop sau vasopresor pentru corectarea valorilor tensiunii, toate corectiile fiind facute prin repletie volemica. Scaderea cea mai importanta a tensiunii (pana la 30% din valoarea initiala) am constatat-o la pacientii sedati cu combinatia Propofol - opioid - benzodiazepina.
Detresa respiratorie seminificativa nu am inregistrat la nici un pacient. Desaturarea periferica nu a fost mai mare de 4 procente din valoarea inaintea sedarii. Nici unul dintre pacienti nu a prezentat perioade de apnee, nici unul nu a necesitat ventilatie mecanica. Nu am inregistrat cazuri de bronhospasm, laringospasm, sau incarcare pulmonara in timpul sedarii sau postsedare.
Nici unul dintre pacienti nu a prezentat greturi sau varsaturi postsedare.
Nici unul dintre pacienti nu a acuzat halucinatii sau vise neplacute.
Nici un pacient nu a acuzat durere.
2 dintre pacientii care au primit Ketamina au acuzat diplopie la sfarsitul interventei, care s-a remis spontan in maxim 30 minute.
Combinatiile Propofol-Fentanyl, Propofol-Ketamina, Propofol-Midazolam-Fentanyl le-am folosit in cazul procedurilor dureroase.
IV. Concluzii:
Toate tehnicile de sedare utilizate au avut rezultate bune.
Toate tehnicile de anestezie au oferit confort medicului curant, fata de procedurile efectuate fara sedare.
Sedarea si anestezia la copil poate fi facuta in conditii de securitate de personal care sa cunoasca medicamentele folosite, complicatiile care pot aparea in timpul sedarii, precum si modalitatea de sanctionare a acestora.
Un rol important in siguranta efectuarii unei sedari il detine selectarea corecta a pacientilor.
Echipamentul correct de monitorizare si resuscitare nu trebuie sa lipseasca.
Personalul care efectueaza sedarea trebuie sa fie instruit asupra medicatiei folosite, trebuie sa cunoasca complicatiile ce pot aparea in timpul sedarii, trebuie sp stie sa le recunoasca si sa le trateze.
Alegerea metodei de sedare si a medicamnetelor folosite se face in functie de tipul manevrei, vasta si starea general a copilului.
Monitorizarea pacientului nu se va incheia decat in momentul an care criteriile de externare sunt indeplinite.
Niciodata nu trebuie omisa notarea datelor monitorizate, precum si a medicamentelor folosite, a dozelor utilizate, caci toate aceste date constituie documente medico-legale.
V. Contributie personala:
Pentru a putea aduna date legate de subiectul care m-a interesat, am conceput fise de consult preanestezic, de monitorizare a sedarii, precum si fise de monitorizare postsedare. Acestea imi apartin.
Model fisa de consult preanestezic
Fisa consult preanestezic
Nume Prenume Varsta
Sex Greutate grup sanguin
Diagnostic:
Interventia propusa:
|
DA |
NU |
Comentarii |
|
|
Alergii | |||
|
Ap. Respirator IACRS recent astm | |||
|
Ap circulator Boli congenitale | |||
|
Ap. Reno-urinar | |||
|
Ap. Digestiv Reflux gastro-esofagian Hepatita | |||
|
Hematologic Afectiuni preexistente |
Fisa consult preanestezic
Intubatie
Mobilitate cervicala
Macroglosie
Tonsile
Dentitie
Mallampati
Medicatie preoperator
ASA
Medic
Fisa de monitorizare sedare/ anestezie
Data
Nume: Prenume: Alergii:
Varsta: Sex: Greutate: Grup sgv.:
Diagnostic:
Interventia propusa:
Sedare/ monitorizare Saltea termica
|
TA | |
|
AV | |
|
SpO2 | |
|
ET CO2 | |
|
Dz |
|
Decubit dorsal | |
|
Decubit ventral | |
|
Trendelenburg | |
|
AntiTrendelenburg | |
|
Decubit lateral stg. | |
|
Decubit lateral dr. |
Abord venos Pozitie
|
periferic | |
|
central |
Abord arterial
Sonda gastrica
Sonda urinara
|
10 15 |
25 30 |
40 45 |
|||||||
|
Timp (minute) | |||||||||
|
SpO2 | |||||||||
|
EtCO2 | |||||||||
|
Diureza | |||||||||
|
Temperatura | |||||||||
|
Frecventa respiratorie 36 | |||||||||
|
TA, AV 180 | |||||||||
|
Perfuzii Cristaloide Coloide | |||||||||
|
Medicatie | |||||||||
Confort medic curant:
Legenda:
Tip respiratie: spontana
controlata
TA
AV
Comentarii:
Medic,
Fisa monitorizare postsedare
Data
Nume: Prenume: Alergii:
Varsta: Sex: Greutate: Grup sgv.:
Diagnostic:
Interventia propusa:
|
10 15 |
25 30 |
40 45 |
|||||||
|
Timp (minute) | |||||||||
|
SpO2 | |||||||||
|
Frecventa respiratorie | |||||||||
|
TA, AV | |||||||||
|
Status neurologic | |||||||||
Legenda:
Tip respiratie: spontana
controlata
TA
AV
Comentarii:
Medic
Bibliografie:
Central Pain Pathways: The Spinothalamic Tract. [ONLINE]. Available from URL https://www.ncbi.nlm.nih.gov/
Pain pathways [ONLINE]. Available from URL https://www.frca.co.uk
Pain. [ONLINE]. Available from URL https://encyclopedia.farlex.com/nerve+ending+pain
Ciobanu M., Cristea I. Noul Ghid de Anestezie si Terapie Intensiva. 2003. Ed. Medicala
Barash P.G., Cullen B.F., Stoelting R.K. Clinical Anesthesia. 2000. Lippincott Co.
Morgan G.E., Michail M.S. Pain Management in Clinical Anesthesiology. 1996. Ed. Lange Med. Book
Al-Chaer ED, Traub RJ. Biological basis of visceral pain: recent developments. Pain. 2002
Anand KJS. Consensus statement for the prevention and management of pain in the newborn. 2001. Arch Pediatr Adolesc Med
Bolay H, Moskowitz MA. Mechanisms of pain modulation in chronic syndromes. 2002. Neurology 59
Fitzgerald M. The birth of pain. 1998
Heavner JE, Willis W. Pain pathways: anatomy and physiology in Practical Management of Pain. 2000. 3rd ed. Ed. Raj PP. St Louis
McHugh JM, McHugh WB. Pain: neuroanatomy, chemical mediators, and clinical implications. 2000. AACN Clin Issues
Carl C Hug, Jr In: Pain Management. Clinical Anaesthesiology Third Edition Lange/McGraw-Hill 2002
Perry G, Fine and M.Ashburn. In: Functional
Neuroanatomy and Nociception. The Management of Pain.
McCaffery,
M., & Beebe, A. (1993). Pain: Clinical Manual for Nursing Practice.
Wong,
D. and Whaley, L. (1986). Clinical handbook of pediatric nursing, ed., 2, p.
373.
Merkel, SI, Voepel-Lewis, T., Shayevitz, JR, & Malviya, S. (1997). The FLACC: a behavioral. scale for scoring postoperative pain in young children. Pediatric Nursing, 23(3): 293-297. [ONLINE]. Available from URL https://painconsortium.nih.gov/
Ole
Naesh. Back to the future: postoperative pain management beyond COX-2
inhibitors. Journal of the
Corbett A., McKnight S., Henderson G. Opioid receptors. [ONLINE]. Available from URL https://www.opioids.com/receptors/index.html
Simmons, D.L. et al. Cyclooxigenase isoensyme; the biology of prostaglandin synthesis and inhibition. 2004
Clark, E. A randomized, controlled trial of acetaminophen, ibuprofen and codeine for acute pain relief in children. March 2007
Warner, Timothy, Jane. Cyclooxigenase 3 - Filling in the gasp toward a COX. Oct. 2002
Von Dorp, E. Naloxone reversal of buprenorfine - induced respiratory depression. 2006
Przegl, Lek. Fentanyl and its analogues in clinical and forensic toxicology. 2005
Liu T., Teixeira M.J. The topical use of amitriptiline and lidocaine for the treatement of neuropathic pain. Brazil. June 2007
Goodman and Gilman. The Pharmacologic Basis of Therapeutics, Pergamon. 1998
Anand K.J., Arnold J.H. Opioid tolerance and dependence in infants and children. Critical Care Medicine. 1994
Borsook D, LeBel A., McPeek B. The Massachusettes General Hospital Pain Manual. 1996
Assessment and management of acute pain. Bloomington : Institute for Clinical Systems Improvement (ICSI); 2006 Mar.
Fentanyl HCl Patient-Controlled Iontophoretic Transdermal System for the Management of Acute Postoperative Pain. The Annals of Pharmacotherapy 2006
Drendel et al. Pain Assessment for Pediatric Patients in the Emergency Department. Pediatrics 2006
Viscusi and Schechter. Patient-controlled analgesia: Finding a balance between cost and comfort. Am J Health Syst Pharm , 2006
Ross D.M., Ross S.A. Childhood pain : current issues,
research and management.
Finley G.A. et al. Pain : clinic updates. 2005
Complementary Treatments for Pain. [ONLINE]. Available from URL https://www.breastcancer.org/tips/pain/comp_treat/
The local anesthetics. [ONLINE]. Available from URL https://www.doctorspiller.com/local_anesthetics.htm
Kapitanyan R., Su M. Toxicity, local anesthetics. Jun., 2009. [ONLINE]. Available from URL https://emedicine.medscape.com/
Mary L Windle, PharmD. Local anesthetic agents, infiltrative administration. Apr., 2009. [ONLINE]. Available from URL https://emedicine.medscape.com
Windle M. Anesthesia, Topical. [ONLINE]. Available fromURL https://emedicine.medscape.com
Zempsky WT, Karasic RB. EMLA versus TAC for topical anesthesia of extremity wounds in children. [ONLINE]. Available from URL
Srivastava M. Walsh D. Diazepam as an adjuvant analgesic to morphine for pain due to skeletal muscle spasm. Support Care Cancer (2003) 11:66-69. August 2002.
Barclay. L. Depression, Musculoskeletal Pain May Respond to Antidepressant Therapy, Pain Self-Management. JAMA. 2009; 301:2099-2110.
Eisenberg E, River Y, Shifrin A, Krivoy N. Antiepileptic drugs in the treatment of neuropathic pain. [ONLINE]. Available from URL
Hayward G Thompson M Heneghan C Perera R Del Mar C Glasziou P Corticosteroids for pain relief in sore throat: systematic review and meta-analysis. [ONLINE]. Available from URL https://www.ncbi.nlm.nih.gov
van Tulder MW, Touray T, Furlan AD, Solway S, Bouter LM. Muscle relaxants for nonspecific low back pain: a systematic review within the framework of the cochrane collaboration. [ONLINE]. Available from URL https://www.ncbi.nlm.nih.gov/
Meyerson.B. A. Neurosurgical approaches to pain treatment. 2001. Acta anaesthesiologica scandinavica. ISSN0001-5172
Hennes HM, Wagner V, Bonadio WA, Glaeser PW, Losek JD, Walsh-Kelly CM, Smith DS. The effect of oral midazolam on anxiety of preschool children during laceration repair. Ann Emerg Med. 1990 Sep;
Shane SA, Fuchs SM, Khine H. Efficacy of rectal midazolam for the sedation of preschool children undergoing laceration repair. Ann Emerg Med. 1994 Dec;
Joan Burg. Sedation, Stanford University. Jan. 2002
Sury MRJ. Anaesthesia and
sedation outside the operating room. In: Hatch DJ, Summer E, editors. Paediatric
anaesthesia.
Cravero JP, Blike GT. Review of pediatric sedation. Anesth. Analg 2004;99:1355-64.
Babl FE, Puspitadewi A, Barnett P, Oakley E, Spicer M. - Preprocedural fasting state and adverse events in children receiving nitrous oxide for procedural sedation and analgesia. - Pediatr Emerg Care 2005;21:736-43.
Barbi, E., Gerarduzzi, T., Marchetti, F., Neri, E., Verucci, E., Bruno, I., Martelossi, S., Zanazzo, G., Sarti, A., Ventura, A. (2003). Deep Sedation With Propofol by Nonanesthesiologists: A Prospective Pediatric Experience. Arch Pediatr Adolesc Med 157
Green, S M, Krauss, B (2004). Ketamine is a safe, effective, and appropriate technique for emergency department paediatric procedural sedation. Emerg. Med. J.
Dalal, P. G., Murray, D., Cox, T., McAllister, J., Snider, R. (2006). Sedation and Anesthesia Protocols Used for Magnetic Resonance Imaging Studies in Infants: Provider and Pharmacologic Considerations. Anesth. Analg.
Scottish Intercollegiate Guidelines Network
(SIGN). Safe sedation of children undergoing diagnostic and therapeutic
procedures. A national clinical guideline.
Skokan, E. G., Pribble, C., Bassett, K. E., Nelson, D. S. (2001). Use of Propofol Sedation in a Pediatric Emergency Department: A Prospective Study. CLIN PEDIATR
Shavit, I., Keidan, I., Hoffmann, Y., Mishuk, L., Rubin, O., Ziv, A., Steiner, I. P. (2007). Enhancing Patient Safety During Pediatric Sedation: The Impact of Simulation-Based Training of Nonanesthesiologists. Arch Pediatr Adolesc Med 161
Lawson GR. Controversy: Sedation of children for magnetic resonance imaging. Arch Dis Child 2000;82(2):150-3.
Safe sedation of children undergoing diagnostic and therapeutic procedures, Guideline No. 58, Revised Edition: April 2004 [Online]. Available from URL: https://www.sign.ac.uk/
Meyer S.,
Vassalla S., Baboolal H. Anesthesia for
pediatric surgery. Clinical anesthetic procedures of the
Grigoras I, Aparaschivei B. Analgezia la pacientul de terapie intensiva. Revista Durerea 2005; Nr. 4 SEDAREA LA COPIL
Scottish Intercollegiate Guidelines Network
(SIGN). Safe sedation of children undergoing diagnostic and therapeutic
procedures. A national clinical guideline.
A. Agarwal, D. Gupta, M.
Kumar, S. Dhiraaj, M. Tandon and P. K. Singh. Ketamine for treatment of
catheter related bladder discomfort: a prospective, randomized, placebo
controlled and double blind study. BJA
Advance Access published
Milnes AR. Intravenous procedural sedation: An alternative to general anesthesia in the treatment of early childhood caries. J Can Dent Assoc 2003;69:298-302. [ONLINE]. Available from URL https://www.cda-adc.ca/jcda/vol-69/issue-5/298.pdf
Rothermel LK. Newer pharmacologic agents for procedural sedation of children in the emergency department - Etomidate and propofol. Curr Opin Pediatr 2003;15:200-3. [ONLINE]. Available from URL https://www.medscape.com/viewarticle/585288_4
American Society of Anesthesiologists, Task Force on Sedation and Analgesia by Non-Anesthesiologists. Practice guidelines for sedation and analgesia by non-anesthesiologists. Anesthesiology 2002;96:1004-17.
Krauss B, Green SM. Procedural sedation and analgesia in children. Lancet 2006; 367:766-80.
Mace SE,
Baruch Krauss, M.D., and Steven M. Green, M.D. Sedation and Analgesia for Procedures in Children The New England Journal of Medicine, 30th march 2000, Volume 342:938-945. [Online]. Available from URL https://content.nejm.org/
European Journal of Anaesthesiology 2007, 24(07):563-567
Ghiduri de sedare si/sau analgezie pentru medicii din alte specialitati decat anestezie-terapie intensiva. Jurnalul Roman de Terapie Intensiva 2007, vol.14, nr.2: 129-133
Daniel J. Pallin. Procedural Sedation Is Safe for Children Younger Than 2 Years. [Online]. Available from URL https://www.medscape.com/viewarticle/584654
CHN Guidelines - Management of Children Receiving Conscious or Deep Sedation. June 2002. [ONLINE]. Available from URL https://www.childhealthnetwork.com/
Steinbacher D. Propofol: A Sedative-Hypnotic Anesthetic Agent for Use in Ambulatory Procedures. [ONLINE]. Available from URL https://www.ncbi.nlm.nih.gov/
Reeves S., Havidich J., Tobin P. Conscious Sedation of Children With Propofol Is Anything but Conscious [ONLINE]. Available from URL https://pediatrics.aappublications.org/
M C Howes. Ketamine for paediatric sedation/analgesia in the emergency department. Emergency Medicine Journal 2004;21:275-280; doi:10.1136/emj.2003.005769
Handan A., Zerrin G., Cahit K. Efficacy and safety of rectal thiopental: Sedation for children undergoing computed tomography and magnetic resonance imaging. Pediatrics International, Volume 41, Number 5, October 1999 , pp. 538-541(4)
Davies F.C., Waters M. Oral midazolam for conscious sedation of children during minor procedures. J Accid Emerg Med. 1998 July;
Disma N Astuto M Rizzo G Rosano G Naso P Aprile G Bonanno G Russo A Propofol sedation with fentanyl or midazolam during oesophagogastroduodenoscopy in children. Eur J Anaesthesiol. 2005 Nov;22(11):848-52.
Copyright © 2024 - Toate drepturile rezervate